Подавляющее большинство случаев эндокринной офтальмопатии к потере зрения не ведут, но они вызывают его ухудшение, вследствие развития диплопии, кератопатии, компрессионной оптиконейропатии.
И все же, причина ЭОП, кроется не в поражении щитовидной железы, поэтому и регуляция ее функций, не способна обратить развитие данного заболевания вспять. Скорее всего, аутоиммунный процесс может затрагивать эндокринную железу вместе с мышцами глаза и клетчаткой орбиты. Правда, восстановление естественного гормонального уровня щитовидной железы способен облегчить течение эндокринной офтальмопатии, хотя в ряде случаев это не помогает затормозить ее прогрессирование.
Большинство пациентов с ЭОП отмечают гипертиреоидное состояние, но в 20% случаев может отмечаться эутиреоз. Кроме того, изредка даже выявляются патологии, сопровождающиеся снижением уровня тиреоидных гормонов, такие как тиреоидит Хашимото или рак щитовидной железы. Глазные симптомы, при наличии гипертиреоза, как правило, развиваются в течение 1,5 лет.
Заболеваемость в среднем составляет примерно 16 случаев женщин и 2,9 случаев мужчин из 100 тыс. человек в популяции. Таким образом, у женщин предрасположенность к этому заболеванию гораздо выше, но более тяжелые случаи отмечались у мужчин. Болезнь проявляется к возрасту 30-50 лет, а тяжесть проявлений обычно нарастает с возрастом (после 50 лет).
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Эндокринная офтальмопатия — Что происходит?
Патогенез эндокринной офтальмопатии включает органоспецифическую иммунную реакцию, в которой гуморальный агент (IgG антитело) вызывает следующие изменения.
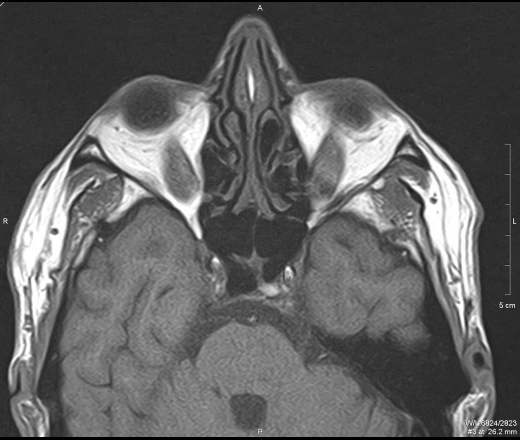
Утолщенные экстраокулярные мышцы при тиреоидной болезни глаза на аксиальной проекции КТ
[18], [19], [20], [21], [22], [23], [24], [25]
Диагностический алгоритм при эндокринной офтальмопатии предполагает обследование пациента эндокринологом и офтальмологом с выполнением комплекса инструментальных и лабораторных процедур.
К ранним клиническим проявлениям эндокринной офтальмопатии относятся преходящие ощущения «песка» и давления в глазах, слезотечение либо сухость глаз, светобоязнь, отечность периорбитальной области. В дальнейшем развивается экзофтальм, который вначале носит асимметричный или односторонний характер.
На стадии развернутых клинических проявлений названные симптомы эндокринной офтальмопатии становятся постоянными; к ним добавляется заметное увеличение выстояния глазных яблок, инъекция конъюнктивы и склеры, припухлость век, диплопия, головные боли. Невозможность полного смыкания век приводит к образованию язв роговицы, развитию конъюнктивита и иридоциклита. Воспалительная инфильтрация слезной железы усугубляется синдромом сухого глаза.
Причины риска развития и прогрессирования эндокринной офтальмопатии:
Диагностика
Заподозрить патологию на начальном этапе могут врачи общей терапевтической практики, офтальмологи, эндокринологи. При осмотре пациентов с подозрением на болезнь Грейвса или подтвержденным диагнозом направляют на регулярные профилактические осмотры к офтальмологу и эндокринологу.
Терапевт назначает лабораторное исследование гормонов щитовидной железы: тиреотропного, связанных тироксина (Т4) и трийодтиронина (Т3). Эндокринолог может назначить иммунологическое исследование на антитела к рецепторам тиреотропного гормона, иммуноглобулины, антитела к глазному протеину. Из инструментальных методов диагностики эндокринной офтальмопатии используются УЗИ, сцинтиграфия, рентгенография, КТ, МРТ.
Алгоритм диагностики:
- биомикроскопия (изучение структур глаза);
- визометрия (определение остроты зрения);
- экзофтальмометрия (выявление степени выпячивания глаза);
- определение ширины глазной щели, век, объема движений глазного яблока;
- офтальмоскопия (осмотр глазного дна);
- исследование полей зрения (периметрия) и цветочувствительности;
- компьютерная томография орбит и периорбитальных тканей.
После постановки диагноза уточняется степень выраженности и активность по шкалам NOSPECS и CAS, определяется наиболее подходящая тактика ведения.
Особые случаи. Течение и тяжесть заболевания различна. У некоторых пациентов в течение нескольких месяцев наблюдают слабовыраженный воспалительный процесс без внешних признаков, в то время как у других — тяжёлое течение заболевания с развитием выраженного экзофтальма, диплопии и потери зрения в течение нескольких месяцев или лет.
Эндокринная офтальмопатия — наиболее распространённая причина экзофтальма у взрослых. Выраженность заболевания может быть различной: от слабой ретракции века до тяжёлого экзофтальма с компрессией зрительного нерва и обнажением роговицы. На ранних стадиях заболевания диагностика затруднена, но позже возникают классические симптомы поражения глаз.
Эпидемиология и этиология:
• Возраст: заболевание наблюдают в основном у взрослых.
• Пол: у женщин заболевание регистрируют в 5-8 раз чаще, чем у мужчин.
• Этиология: недостаточно изученный аутоиммунный воспалительный процесс, поражающий ткани орбиты.
Анамнез. Ведущее место в клинической картине занимает неспецифическое раздражение глазного яблока в сочетании с ретракцией, отёком век и экзофтальм. Пациенты отмечают большую выраженность симптомов утром; в течение дня она ослабевает. В анамнезе у многих пациентов есть указания на дисбаланс тиреоидных гормонов, но к моменту возникновения симптомов у 30% пациентов обнаруживают эутиреоидное состояние.
Внешний вид эндокринной офтальмопатии. Ранние симптомы эндокринной офтальмопатии неспецифичны, что может затруднить диагностику, но ретракция и задержка век при взгляде позволяет подтвердить диагноз. По мере прогрессирования заболевания нарастает хемоз, экзофтальм и ограничение подвижности глазного яблока; возникает диплопия. Поздние симптомы: снижение остроты зрения в результате компрессии зрительного нерва, выраженные признаки обнажения роговицы.

Особые случаи. Течение и тяжесть заболевания различна. У некоторых пациентов в течение нескольких месяцев наблюдают слабовыраженный воспалительный процесс без внешних признаков, в то время как у других — тяжёлое течение заболевания с развитием выраженного экзофтальма, диплопии и потери зрения в течение нескольких месяцев или лет.
Дифференциальная диагностика:
• Псевдоопухоль орбиты.
• Орбитальный целлюлит.
• Лимфома орбиты.
Лабораторные исследования эндокринной офтальмопатии. Определение концентрации тирео тропного гормона.
Патофизиология. Хронический воспалительный процесс приводит к депонированию гликозаминогликанов в мышцах и орбитальной жировой клетчатке с последующим рубцеванием и нарушением функционирования этих тканей.
Лечение эндокринной офтальмопатии. Для купирования воспаления, ограничения рубцового процесса и уменьшения тяжести заболевания назначают глюкокортикоиды (короткий курс). Лучевая терапия позволяет приостановить прогрессирование процесса, но не приводит к обратному развитию имеющихся изменений. Её назначают любому пациенту с высокой степенью активности процесса. После стихания воспалительного процесса проводят хирургическую коррекцию остаточного экзофтальма, диплопии и деформаций век.
Выполняют комбинированную операцию, включающую декомпрессию орбиты и вмешательство на мышцах и веках. Пациентам с признаками тяжёлого воспалительного процесса, оптической нейропатии или декомпенсации состояния роговицы может потребоваться экстренная декомпрессия орбиты.
Прогноз. Хороший, но некоторые пациенты нуждаются в проведении множества хирургических вмешательств в течение нескольких лет.
Для врачей общей практики важно, что показаниями для экстренной консультации в специализированном центре являются наличие одного из следующих признаков/симптомов:
Эндокринная офтальмопатия (ЭО) в настоящее время рассматривается как самостоятельное заболевание, встречающееся у пациентов не только с болезнью Грейвса (экстратиреоидные проявления), но и у лиц с сохраненной функцией щитовидной железы и при хроническом аутоиммунном тиреоидите.
В литературе часто можно встретить синонимы эндокринной офтальмопатии: экзофтальм, аутоиммунная офтальмопатия, тиреоид-связанные болезни глаз и т.д [1].
Патогенез заболевания изучен недостаточно. В качестве факторов риска развития ЭО обсуждается роль курения и респираторных инфекций, малых доз радиации и солей тяжелых металлов.
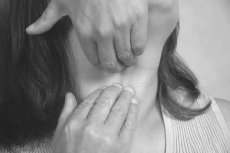
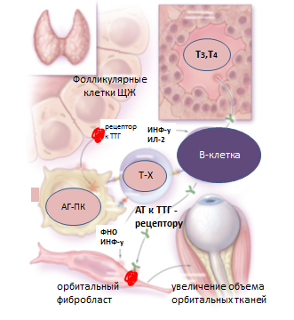
Известно, что развитие аутоиммунной офтальмопатии тесно связано с тиреоидным аутоиммунным процессом, что объясняют экспрессией ряда общих антигенов тканями орбиты и щитовидной железы (рис.1). В первую очередь это касается рецептора тиреотропного гормона и других менее изученных антигенов. Течение ЭО включает несколько стадий: от фаз воcпалительной экссудации и инфильтрации до фаз пролиферации и фиброза [1,2].
Рис.1 Схема патогенеза аутоиммунной офтальмопатии (адаптировано по Rebecca S. Bahn).
ЩЖ – щитовидная железа, ТТГ – тиреотропный гормон, АГ-ПК – антиген-презентирующая клетка, Т-Х – клетка Т-хелпер
Почему клиницисту важно знать и уметь диагностировать эндокринную офтальмопатию? Опасность патологического процесса кроется в возможной потери зрения вследствие отека глазодвигательного нерва (т.н. оптическая нейропатия).
Первыми симптомами ЭО являются периодическое ощущение «песка» в глазах, светобоязнь, периорбитальная отечность, при этом видимого увеличения выпячивания глазных яблок может не быть, что часто расценивается как проявления конъюнктивита. Между тем следующие отличительные черты могут служить «подсказкой» для выявления аутоиммунной патологии глаз:
- отсутствует терапевтический ответ на лечение конъюнктивита или аллергии,
- отсутствует зуд глаз и массивное слезотечение,
- наличие боли позади глазных яблок при движении глаз по сторонам и вниз,
- наличие диплопии,
- наличие проптоза,
- инъекция конъюнктивы и выпячивание глазного яблока, не исчезающее в течение 2 недель.
Кроме того, нельзя оставлять без внимания и развитие психо-соматических расстройств вследствие наличия заметного косметического дефекта, особенно у женщин [4].
К большому сожалению, в нашей стране пока плохо налажена содружественная работа офтальмологов, эндокринологов и хирургов, и предоставляемая помощь этой группе больных недостаточна с точки зрения современных подходов к диагностике и лечению ЭО [5]. Так, в европейских странах уже давно функционируют специализированные центры по лечению ЭО, организована Европейская группа по изучению офтальмопатии Грейвса (EUGOGO).
В 2008 г. были опубликованы рекомендации EUGOGO по диагностике и лечению аутоиммунной офтальмопатии, которые актуальны и сейчас [3,6]. Данное руководство помогает сориентироваться в современных подходах к лечению данной патологии.
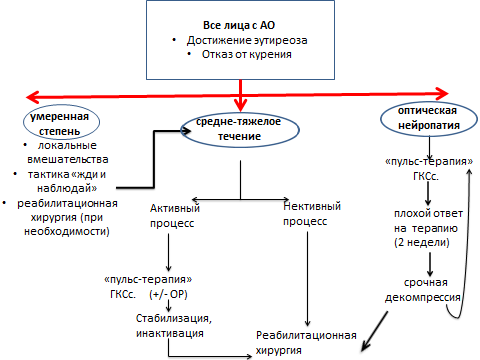
Краеугольным камнем в выборе тактики ведения больного является определение активности процесса и тяжести ЭОП, что производится по специальным шкалам, разработанным для эндокринологов и офтальмологов [3,5].
Рис. 2 Тактика ведения пациентов в зависимости от степени тяжести аутоиммунной офтальмопатии (адаптировано по Claudio Marcocci et al). АО – аутоиммунная офтальмопатия, ГКСс – системные глюкокортикостероиды, ОР — радиотерапия
Для врачей общей практики важно, что показаниями для экстренной консультации в специализированном центре являются наличие одного из следующих признаков/симптомов:
- необъяснимое ухудшение остроты зрения,
- одно- или двустороннее нарушение цветового зрения или нечеткость изображения,
- резкое выпячивание глазного яблока из орбит (подвывих глазного яблока),
- выраженное помутнение роговицы,
- неполное смыкание век,
- отек диска зрительного нерва.
Также, на сегодняшний день установлена связь курения с развитием ЭО (IIb, В), с ухудшением течения ЭО (IIb, В), с уменьшением эффективности лечения ЭОП (IIb, В) и с прогрессированием ЭОП после терапии I 131(Ib, A). В связи с этим, все пациенты с болезнью Грейвса должны быть информированы о высоком риске развития ЭО у курящих (IV, С).
Немаловажным фактом является постулат о необходимости коррекции функции щитовидной железы при обнаружении ЭО, однако выбор метода лечения (тиреостатики, тиреоидэктомия) не оказывает влияние на течение и исход ЭО.
Эксперты EUGOGO дают четкое заключение о том, что все пациенты с ЭО должны:
- быть направлены в специализированный центр, за исключением случаев легкой ЭОП;
- получить рекомендации по прекращению курения;
- получить адекватное лечение с целью быстрого достижения и поддержания стойкого эутиреоза [3,5].
- компенсации,
- субкомпенсации
- декомпенсации.
Эндокринная офтальмопатия (тиреоидная офтальмопатия, офтальмопатия Грейвса, аутоиммунная офтальмопатия) – аутоиммунный процесс, протекающий со специфическим поражением ретробульбарных тканей и сопровождающийся экзофтальмом и офтальмоплегией различной степени выраженности.
Впервые заболевание было подробно описано К. Грейвсом в 1776 г.
Эндокринная офтальмопатия — проблема, представляющая клинический интерес для эндокринологии и офтальмологии. Эндокринной офтальмопатией страдает примерно 2 % всего населения, при этом среди женщин заболевание развивается в 5-8 раз чаще, чем среди мужчин. Возрастная динамика характеризуется двумя пиками манифестации офтальмопатии Грейвса – в 40-45 лет и 60-65 лет. Эндокринная офтальмопатия также может развиваться в детском возрасте, чаще у девочек первого и второго десятилетия жизни.
Этиология
Эндокринная офтальмопатия возникает на фоне первичных аутоиммунных процессов в щитовидной железе. Глазная симптоматика может появиться одновременно с клиникой поражения щитовидной железы, предшествовать ей или развиваться в отдаленные сроки (в среднем через 3-8 лет).
Эндокринная офтальмопатия может сопутствоватьтиреотоксикозу (60-90%), гипотиреозу (0,8-15%), аутоиммунному тиреоидиту (3,3%), эутиреоидному статусу (5,8-25%).
Факторы, инициирующие эндокринную офтальмопатию, до сих пор окончательно не выяснены. В роли пусковых механизмов могут выступать респираторные инфекции, малые дозы радиации, инсоляция, курение, соли тяжелых металлов, стресс, аутоиммунные заболевания (сахарный диабет и пр.), вызывающие специфический иммунный ответ.
Отмечена ассоциация эндокринной офтальмопатии с некоторыми антигенами HLA-системы: HLA-DR3, HLA-DR4, HLA-B8. Мягкие формы эндокринной офтальмопатии чаще встречаются среди лиц молодого возраста, тяжелые формы заболевания характерны для пожилых людей.
Вопрос о первичной мишени иммунного ответа до настоящего времени не решен.
Причины избирательного поражения мягких тканей орбиты, возможно, кроются в следующем. Не исключено, что фибробласты орбиты имеют собственные антигенные детерминанты, которые и распознает иммунная система. Предполагается, что фибробласты орбиты (преадипоциты), в отличие от фибробластов других локализаций, способны к дифференцировке в адипоциты in vitro.
Эндокринная офтальмопатия аутоиммунное заболевание, проявляющееся патологическими изменениями в мягких тканях орбиты с вторичным вовлечением глаза. В настоящее время существуют две теории патогенеза ЭОП.
По мнению других авторов, ЭОП самостоятельное аутоиммунное заболевание с преимущественным поражением ретробульбарных тканей. В 51% случаев при ЭОП не выявляется дисфункции щитовидной железы.
При ЭОП выявляются антитела к мембранам глазодвигательных мышц (с молекулярной массой 35 и 64 кД; антитела, стимулирующие рост миобластов), фибробластам и орбитальной клетчатке. Причем антитела к глазодвигательным мышцам выявляются не у всех больных, в то время как антитела к орбитальной клетчатке можно считать маркером ЭОП.
Цитокины индуцируют образование молекул основного комплекса гистосовместимости II класса, теплошоковых протеинов и адгезивных молекул. Цитокины стимулируют пролиферацию ретробульбарных фибробластов, выработку коллагена и гликозаминогликанов (ГАГ). ГАГ с белками образуют протеогликаны, способные связывать воду и вызывать отек мягких тканей орбиты.
При гипертиреозе дефект иммунологического контроля усугубляется: при декомпенсированном ДТЗ уменьшается количество Т-супрессоров. При ДТЗ снижается также активность естественных киллеров, что приводит к синтезу аутоантител В-клетками и запуску аутоиммунных реакций.
Развитие ЭОП при гипотиреозе можно объяснить следующим образом. В норме трийодтиронин (Т3) ингибирует синтез ГАГ. При гипотиреозе в связи с дефицитом Т3 ингибирующий эффект уменьшается. Кроме того, высокий уровень ТТГ приводит к увеличению экспресии HLA-DR на тиреоцитах, что усиливает патологический процесс в орбитах.
Отек и инфильтрация тканей орбиты со временем сменяются фиброзированием, в результате чего экзофтальм становится необратимым.
Классификация
В развитии эндокринной офтальмопатии выделяют фазу воспалительной экссудации, фазу инфильтрации, которая сменяется фазой пролиферации и фиброза.
С учетом выраженности глазной симптоматики выделяют три самостоятельные формы, которые могут переходить друг в друга либо быть изолированными
-
Тиреотоксический экзофтальм может носить односторонний или двусторонний характер, чаще всего возникает у женщин и характеризуется повышенной раздражительностью, нарушением сна, чувством жара. Пациенты жалуются на дрожание рук, учащенное сердцебиение.
Отечный экзофтальм часто развивается на обоих глаза, но не всегда синхронно. Начало заболевания обозначается частичным опущением верхнего века в утренний период с восстановлением глазной щели к вечеру. Болеют мужчины и женщины с одинаковой частотой. Процесс, как правило, двусторонний, но поражение обоих глаз чаще происходит разновременно, интервал иногда составляет несколько месяцев.
-
Эндокринная миопатия чаще встречается у мужчин, процесс двусторонний, возникает на фоне гипотиреоза или эутиреоидного состояния.
- компенсации,
- субкомпенсации
- декомпенсации.
- https://radiomed.ru/sites/default/files/styles/case_slider_image/public/user/1051/1275334761.468.jpg?itok=wyzNuM-Y
- https://radiomed.ru/sites/default/files/styles/case_slider_image/public/user/1051/1275334764.626.jpg?itok=kvBURW5E
- https://radiomed.ru/sites/default/files/styles/case_slider_image/public/user/1051/1275334767.454.jpg?itok=Sf1Z5XHn
- https://radiomed.ru/sites/default/files/styles/case_slider_image/public/user/1051/1275334777.281.jpg?itok=_foPY3w7
- https://radiomed.ru/sites/default/files/styles/case_slider_image/public/user/1051/1275334780.546.jpg?itok=LvxaKPfy
- исследования функционирования глаза (проверка остроты зрения, внутриглазного давления, размера поля, охваченного зрением);
- офтальмоскопия;
- биомикроскопия;
- экзофтальмометрия;
- тонометрия;
- инструментальные формы
- лабораторные формы изучения (выявление отклонений в щитовидной железе, а также иммунной системе), часто сопровождаемые УЗИ щитовидной железы;
- консультирование эндокринологом.
- солкосерил;
- актовегин;
- офтагель;
- видасик;
- корнирогель.
Дальнейшее прогрессирование эндокринной офтальмопатии сопровождается полной офтальмоплегией, несмыканием глазных щелей, хемозом конъюнктивы, язвами роговицы, застойными явлениями на глазном дне, болями в орбите, венозным стазом.
В клиническом течении отечного экзофтальма выделяют фазы
При эндокринной миопатии имеет место слабость чаще прямых глазодвигательных мышц, приводящая к диплопии, невозможности отведения глаз кнаружи и кверху, косоглазию, отклонению глазного яблока книзу. Вследствие гипертрофии глазодвигательных мышц прогрессирующе нарастает их коллагеновая дегенерация.
За рубежом широко используются классификация NOSPECS:
Первые сведения об эндокринном экзофтальме появились в 1776 году, когда Грейвс описал случай заболевания щитовидной железы, сопровождавшийся выпячиванием глаза.
Научные споры породили множество названий этой патологии: офтальмопатия Грейвса, тиреотропный экзофтальм, тиреотоксический экзофтальм, эндокринный экзофтальм, отечный экзофтальм, злокачественный экзофтальм, нейродистрофический экзофтальм, инфильтративная офтальмопатия, экзофтальмическая офтальмопатия, тиреоидная офтальмопатия, эутиреоидная офтальмопатия, дистиреоидная офтальмопатия, эндокринная офтальмопатия
Признаки
Характерными особенностями эндокринной офтальмопатии являются симптомы воспаления тканей глаз. Они становятся болезненными, красными и увлажненными. Оболочки глаза воспалены и отечны. Глазные яблоки выступают из глазниц. Вследствие нарушения движения глазной мышцы глаза не могут нормально двигаться, и зрение может быть расплывчатым или двоящимся.
Эндокринная офтальмопатия имеет три самостоятельные формы, которые могут переходить друг в друга либо быть изолированными.
Тиреотоксический экзофтальм может носить односторонний или двусторонний характер, чаще всего возникает у женщин и характеризуется повышенной раздражительностью, нарушением сна, чувством жара. Пациенты жалуются на дрожание рук, учащенное сердцебиение, увеличение глазной щели и редкое мигание. На фоне лечения щитовидной железы эти симптомы исчезают.
Отечный экзофтальм часто развивается на обоих глаза, но не всегда синхронно. Начало заболевания обозначается частичным опущением верхнего века в утренний период с восстановлением глазной щели к вечеру. Болеют мужчины и женщины с одинаковой частотой. Без лечения отечный экзофтальм приводит к развитию таких осложнений, как язва роговицы, неподвижность глазного яблока и снижение остроты зрения вследствие атрофии зрительного нерва.
Эндокринная миопатия чаще встречается у мужчин, возникает на фоне гипотиреоза, обычно с двух сторон. О начале заболевания свидетельствует симптом двоения в глазах, который обусловлен ограничением подвижности глаза. Постепенно формируется увеличение глазного яблока. Без лечения высок риск развития фиброза структур глаза.
Описание
Эндокринная офтальмопатия (ЭОП) — аутоимунное заболевание тканей и мышц орбиты, приводящее к развитию экзофтальма (выступание глазных яблок) и комплексу глазных симптомов. В основе заболевания лежат аутоиммунные нарушения, приводящие к изменениям экстраокулярных мышц и ретробульбарной клетчатки.
При патологическом процессе поражаются мягкие ткани орбиты на фоне нарушенной функции щитовидной железы. Болезньвызывается реакцией антител и некоторых лейкоцитов с белками глазной мышцы, соединительной тканью и жировой клетчаткой, окружающей глазное яблоко. Это состояние следует отличать от легких глазных симптомов в виде «выпученных» глаз и спазма век, возникающих под действием избытка гормонов щитовидной железы, и встречающихся у пациентов с тиреотоксикозом.
Первые сведения об эндокринном экзофтальме появились в 1776 году, когда Грейвс описал случай заболевания щитовидной железы, сопровождавшийся выпячиванием глаза.
Диагностика
При осмотре можно видеть, что глаза выступают из глазниц. Это выступание (экзофтальм) можно измерить специальным прибором – «экзофтальмометром». В норме при экзофтальмометрии глазные яблоки выступают на 15-18 мм, при эндокринной офтальмопатии этот показатель выше на 2 — 8 мм.
Лечение
Мужчина, 59 лет. Двусторонний экзофтальм. Все прямые мышцы утолщены до 7-8 мм.
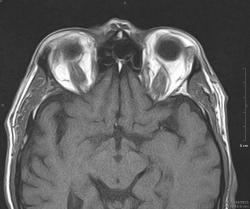
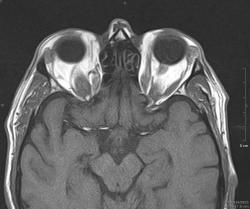
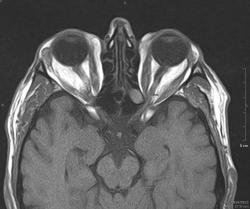
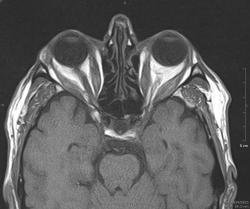
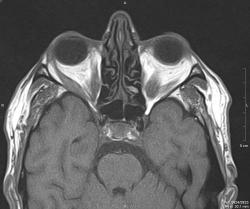
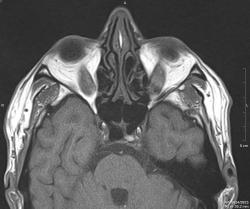
Мужчина, 59 лет. Двусторонний экзофтальм. Все прямые мышцы утолщены до 7-8 мм.

Эндокринная офтальмопатия
Эндокринная офтальмопатия — аутоимунное заболевание тканей и мышц орбиты, приводящее к развитию экзофтальма и комплексу глазных симптомов.
В основе заболевания лежат аутоиммунные нарушения, приводящие к изменениям экстраокулярных мышц и ретробульбарной клетчатки: нарушению структуры мышечных волокон, диффузной клеточной инфильтрации лимфоцитами и плазматическими клетками, накоплению мукополисахаридов, отеку мышц и клетчатки, обусловливающему увеличение объема ретробульбарных тканей, нарушение микро-циркуляции с последующим разрастанием соединительной ткани и развитием фиброза. Часто сочетается аутоиммунными заболеваниями щитовидной железы.
Прогноз эндокринной офтальмопатии зависит от своевременности начатого лечения. Если заболевание диагностировано на ранних стадиях и разработан правильный план лечения, можно добиться затяжной ремиссии заболевания и предотвратить тяжелые необратимые последствия. По статистике, у трети больных наблюдается клиническое улучшение, у двух третей — стабилизация течения процесса. В 5%-10% случаев возможно дальнейшее прогрессирование эндокринной офтальмопатии.
Как диагностируют эндокринную офтальмопатию?
Постановка диагноза «эндокринная офтальмопатия» ставится на основании комплекса инструментальных и лабораторных методов исследования, проводимых эндокринологом и офтальмологом.
Эндокринологическое обследование предполагает определение уровня гомонов щитовидной железы, выявление антител к тканям железы, ультразвуковое исследование щитовидной железы. Если при УЗИ в структуре железы выявляются узлы более 1 см в диаметре, показано проведение пункционной биопсии.
Обследование офтальмолога состоит из визиометрии, периметрии, исследования конвергенции. Обязательно проведение исследования глазного дна — офтальмоскопия, определение уровня внутриглазного давления — тонометрия. При необходимости уточнения диагноза можно провести МРТ, КТ, УЗИ орбиты и биопсию глазодвигательных мышц.
Непосредственно симптомы различаются по трем степенях тяжести эндокринной офтальмопатии.
Диагностирование и лечение
В Центре Терапевтической Офтальмологии используют офтальмологическое обследование, чтобы диагностировать и лечить отечный экзофтальм.
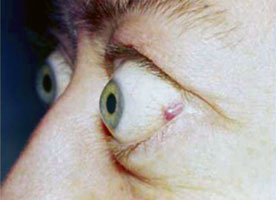 Сотрудниками ЦТО отечный экзофтальм лечится исключительно на основе индивидуального подхода. Обследование и последующая консультация специалистом-эндокринологом – обязательный первичный этап. Терапия проводится исключительно комплексно. Лечение пациента проводится сразу несколькими врачами: эндокринологом, иммунологом, офтальмологом, неврологом, и остальными специалистами. С помощью медикаментов лечится симптоматика и патогенетика.
Сотрудниками ЦТО отечный экзофтальм лечится исключительно на основе индивидуального подхода. Обследование и последующая консультация специалистом-эндокринологом – обязательный первичный этап. Терапия проводится исключительно комплексно. Лечение пациента проводится сразу несколькими врачами: эндокринологом, иммунологом, офтальмологом, неврологом, и остальными специалистами. С помощью медикаментов лечится симптоматика и патогенетика.
Сложность заболевания и показатели обследования в каждом конкретном случае предопределяют процедуру лечения. Терапия базируется на принципе объединения как местной, так и иммуномоделирующей терапий.
Максимальный эффект достигается при сочетании медикаментозной местной терапии и физиотерапии (в частности, магнитотерапии) плюс использование противоотечных лекарств. Снижая симптомы синдрома «сухих» глаз, внедряют индивидуальную симптоматическую терапию, когда используют специальные гели:
Сотрудники Центра Терапевтической офтальмологии, который находится в Москве по адресу: ул. Кржижановского, д.18, корп. 2, проводят лечение эндокринной офтальмопатии.