В патогенезе заболевания выделяют следующие факторы:
Теоретические сведения о паренхиматозном панкреатите. Статья не является руководством к действию.
Паренхиматозный хронический панкреатит часто протекает на фоне пенетрации язвы желудка, желчнокаменной болезни, атеросклеротичного разрушения стенок сосудов поджелудочной железы, а также дефицита витаминов и белков в организме.
При паренхиматозном панкреатите воспалительные процессы в поджелудочной железе прогрессируют крайне медленно и бессистемно. В итоге орган атрофируется, и возникает недостаточность панкреатического сока и ферментов.
- Этиология заболеваний органов желудочно-кишечного тракта – жирная, жареная, острая пища не по времени и в больших количествах, алкоголь, а также сопутствующая патология этих органов.
- Стрессы длительного характера, влияющие на эмоциональный фон.
- Паразиты в организме.
- Инфекционные заболевания.
- Сосудистые заболевания.
- Прием антибиотиков в течение длительного периода.
- Травматизация области живота.
Причины паренхиматозного панкреатита
Воспалительный процесс в поджелудочной железе будет как локализованным – в определенном месте нарушена паренхима, или смешанным, когда страдает весь орган.
Факторы, приводящие к развитию хронического заболевания считаются:
- Этиология заболеваний органов желудочно-кишечного тракта – жирная, жареная, острая пища не по времени и в больших количествах, алкоголь, а также сопутствующая патология этих органов.
- Стрессы длительного характера, влияющие на эмоциональный фон.
- Паразиты в организме.
- Инфекционные заболевания.
- Сосудистые заболевания.
- Прием антибиотиков в течение длительного периода.
- Травматизация области живота.
А также причиной паренхиматозного панкреатита является врожденное заболевание поджелудочной железы.
Развитие воспаления паренхимы заключается в усиленной выработке ферментов поджелудочной железы. Те, в свою очередь, агрессивно воздействуют на ткани поджелудочной железы и приводят к замещению на соединительную ткань. Проявляется это в рубцевании и дальнейшей атрофии органа.
Морфологически выделяют следующие виды хронического паренхиматозного панкреатита:
- отечная;
- склерозирующая;
- калькулезная.
Для отечной формы характерно развитие яркой симптоматики: рвота, которая не приносит облегчения, острые боли в области живота. Большое количество жидкости в клетках паренхимы способствует развитию интоксикации организма. Склерозирующая форма проявляется болью в области живота, аллергической реакцией в виде кожного зуда и жаждой.
Калькулезная форма сопровождается образованием камней в протоках, что опасно такими осложнениями как патология развития злокачественного заболевания, а также полная закупорка протока.
Помимо этого выделяют хронический панкреатит с внешнесекреторной недостаточностью и билиарнозависимый панкреатит.
Панкреатит с нарушенной внешнесекреторной функцией развивается из-за невозможности органа полностью функционировать. Это происходит потому, что не вырабатываются в достаточном количестве пищеварительные ферменты.
Хроническое воспаление поджелудочной железы неразрывно связано с нарушением паренхимы органа. Билиарный тип хронического панкреатита часто вызывают сопутствующие заболевания: дефекты желчного пузыря и его протоков, нарушения структуры печени, спазмы и патологические сужения протоков. Перечисленные факторы влияют на обратный заброс желчи, что приводит к нарушению тканей. Ощущение горечи во рту- явный признак гепатобилиарного типа хронического панкреатита.
На этапе ремиссии больному также нужно проводить санаторно-курортное лечение. Во время такой терапии пациенту нужно делать такие процедуры:
Паренхиматозный панкреатит — патология, которая может протекать без проявлений и обостряться, поэтому лечение чаще всего направлено на предотвращение рецидивирования. Если же у пациента бывают частые обострения, то обязательно нужно придерживаться диеты. При хронической форме панкреатита есть ряд своих правил и особенностей терапии, которых нужно придерживаться как во время обострения, так и во время ремиссии, в целях профилактики.
Больному нужно соблюдать такие рекомендации доктора:
- не употреблять алкоголь;
- максимально убрать из рациона жиры;
- снизить калорийность продуктов за счёт уменьшения жиров;
- раздельное питание;
- пить много воды;
- умерить употребление солёного, острого и жареного, а лучше, вообще, исключить такие продукты из рациона.

Все продукты нужно выбирать максимально щадящие для желудка, без специй, приправ и большого количества соли. Лучше употреблять варенную, тушенную и паровую пищу. Нежелательно употреблять:
- дрожжевые продукты;
- сладости;
- яйца;
- инжир;
- финики;
- бананы;
- грибы;
- бобовые.
На этапе ремиссии больному также нужно проводить санаторно-курортное лечение. Во время такой терапии пациенту нужно делать такие процедуры:
- пить много минеральной воды;
- придерживаться диеты;
- психотерапевтическое лечение.
В момент обострения диета у пациента становится более жёсткой. В первые несколько дней рецидива больному лучше полностью воздержаться от еды, только пить воду. С момента улучшения состояния можно понемногу начинать есть привычные продукты, но в облегчённом варианте и маленькими порциями. В продуктах питания должно быть много белка.
Хронически протекающий панкреатит невозможно вылечить или облегчить состояние пациента без медикаментов. Поэтому в период повторного воспаления доктор назначает больному медикаментозную терапию.
В ходе такого лечения человеку назначаются:
- блокаторы протонной помпы;
- блокаторы Н2-гистаминовых рецепторов;
- спазмолитики;
- противовоспалительные;
- препараты-ферменты.
Все эти лекарства направлены на то, чтобы снять воспаление и снизить болевые приступы, а ферментативные препараты помогают переваривать съеденную пищу.
Для лечения заболевания хирургическим методом доктору нужно иметь весомые аргументы. К примеру, медикаментозное лечение оказалось неэффективным или появились осложнения. В таком случае оперативная помощь может быть задействована. Во время хирургического вмешательства доктор удаляет поражённую часть органа.
Лечение травами и другими народными средствами можно использовать только после консультации с доктором, особенно на этапе обострения. В рамках домашней терапии можно использовать такие средства:
- отвар из шиповника;
- сок картошки;
- гречка;
- разные травы.
Читайте в новом номере
*Импакт фактор за 2018 г. по данным РИНЦ
Читайте в новом номере
Поджелудочная железа (ПЖ) – один из самых загадочных органов желудочно–кишечного тракта. До сих пор остается много нерешенных вопросов, что объясняется особенностями расположения ПЖ и неспецифическими проявлениями многих ее заболеваний. Как сказал известный панкреатолог Г.Ф. Коротько, «поджелудочная железа медленно и неохотно раскрывает свои тайны» [1].
Боль может ощущаться как в животе, так и рядом с позвоночником
Диагностика и консервативная терапия
При возникновении характерных симптомов паренхиматозной формы хронического панкреатита пациенту назначается диагностика. Сначала человеку нужно сдать биохимический анализ крови. При развитии болезни повышаются показатели амилазы, липазы и трипсина. Также диагностика включает в себя:
- Ультразвуковое исследование поджелудочной железы.
- Общий анализ крови. При возникновении болезни в крови повышается уровень глюкозы, глюкагона и инсулина.
- Ангиографию.
Лечение хронического паренхиматозного панкреатита направлено на устранение болевого синдрома и нормализацию секреции гормонов. Для устранения боли в области поджелудочной железы применяются спазмолитики. Чаще всего прибегают к использованию препаратов, в состав которых входит дротаверин. Если у больного наблюдается недостаточная секреция гормонов поджелудочной железы, ему надо пройти специальную заместительную терапию. В таком случае назначается Креон, Фестал или Панкреатит.
Иногда в процессе диагностики обнаруживается, что некоторые участи поджелудочной железы поражены и не могут нормально функционировать. В таком случае консервативная терапия дополняется Метилурацилом, Кобамамидом и Оротатом Калия.
Важно! Запрещено для лечения паренхиматозного панкреатита использовать средства народной медицины. Помните, что самолечение может привести к возникновению различных осложнений.
При развитии болезни организм не получает достаточного количества жирорастворимых витаминов. Именно поэтому назначаются специальные препараты, в состав которых входят витамины группы A, K, D, E. При острой нехватке жирорастворимых витаминов показано внутривенное введение эмульсий и аминокислот. Если обнаружена повышенная секреция гормонов, то нужно принимать антиферментные препараты, например, Контрикал или Гордокс.
После того как недуг перейдет в стадию ремиссии, показано санитарно-курортное лечение и диета. Если болезнь прогрессирует и не поддается консервативному лечению, показано хирургическое вмешательство, в ходе которого удаляются пораженные участки поджелудочной железы.
Частое осложнение хронического панкреатита – гипогликемический криз, асцит, сепсис, сахарный диабет, а также рак железы. В редких случаях возникает абсцесс, выпотной.
Диагностика
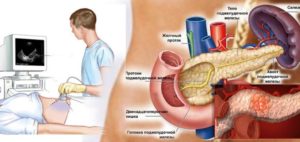 Первый этап диагностических мероприятий – сбор анамнеза больного.
Первый этап диагностических мероприятий – сбор анамнеза больного.
Врачи оценивают:
- образ жизни;
- жалобы больного;
- сопутствующие заболевания;
- наследственность.
Второй этап – лабораторные методы обследования.
- Развернутый анализ крови. При помощи этого анализа выявляют содержание лейкоцитов, а также СОЭ (скорость оседания эритроцитов).
- Биохимический развернутый анализ крови. Позволяет выявить специфический фермент АЛТ (аланинаминотрансферазу), глюкозу, а также элементы щелочной фосфатазы.
Если эта диагностика не позволяет поставить точный диагноз, то больному назначают дополнительные методы обследования. Например: капрограмму, УЗ брюшной полости, при необходимости лапароскопию.
 Из редко используемых методов диагностики могут прописать ангиографию. Основная цель обследования – обнаружить воспаление. Процедура безболезненная — больному в сосуды вводят контраст. Это позволяет лучше увидеть на ренген-снимке фиброз (деформированная и суженая соединительная ткань).
Из редко используемых методов диагностики могут прописать ангиографию. Основная цель обследования – обнаружить воспаление. Процедура безболезненная — больному в сосуды вводят контраст. Это позволяет лучше увидеть на ренген-снимке фиброз (деформированная и суженая соединительная ткань).
Хроническая форма данной патологии характеризуется попеременным изменением характера развития с чередованием периодов обострения и ремиссии.
Симптомы и признаки патологии
Как и любой другой патологический процесс в организме человека, имеющий хронический характер течения, паренхиматозная форма панкреатического поражения поджелудочной железы протекает циклическими периодами: моменты обострений меняются ремиссиями и в обратном порядке.
В периоды ремиссии пациент ощущает полный комфорт внутри себя, а патология не продолжает прогрессировать. Но, с течением времени, все же наступает период обострения, сопровождающийся целым комплексом патологических признаков. Симптомы хронического паренхиматозного панкреатита проявляются следующим образом:
О хроническом характере течения данного заболевания при первичном осмотре пациента укажут те факты, что проявление вышеуказанных симптоматических признаков возникает периодически, спустя определенные промежутки времени.
А, о развитии именно паренхиматозной формы панкреатического поражения поджелудочной железы будут свидетельствовать только результаты ультразвукового исследования.
В периоды обострения патологии может проявляться экскреторная функциональная недостаточность железы следующими признаками:
- тяжестью в области живота,
- отсутствием аппетита,
- неприятным запахом каловых масс и содержанием в них непереваренной пищи.
С внешнесекреторной недостаточностью поджелудочной железы у пациента прогрессирует развитие мальобсорбции на фоне патологического нарушения расщепления продуктов питания на необходимые элементы.
Без учёта сопутствующих заболеваний применение той или иной воды нанесёт вред здоровью. По этой причине категорически противопоказано лечение минеральной лечебно-столовой и лечебной водой без консультации врача. Те же рекомендации относятся и к лечению народными средствами (применение отдельных трав и травяных сборов).
Диагностика заболевания
Для постановки правильного диагноза пациенту рекомендовано посетить участкового терапевта и гастроэнтеролога, потом по назначению пройти ряд диагностических процедур:
- Ультразвуковое исследование органов брюшной полости;
- Компьютерную томографию;
- Магниторезонансную томографию;
- Фиброгастродуоденоскопию для исключения патологии со стороны желудка и двенадцатиперстной кишки;
- Развернутый биохимический анализ крови;
- Общий анализ кала для определения наличия или отсутствия определённых ферментов для переваривания пищи.
Отрицательные факторы, способствующие возникновению патологического состояния поджелудочной железы:
- сахарного диабета;
- асцита;
- абсцесса;
- выпотного плеврита;
- сепсиса, что означает заражение крови;
- дисфункции почек;
- онкологических новообразований.
Диета
В первые два-три дня употребление какой-либо пищи полностью исключается. С 4-го дня после приступа разрешено употребление несоленой пищи с незначительным количеством легкорастворимых углеводных соединений, аскорбинки и витаминами группы В.
Одними из самых полезных продуктов являются: мед, натуральные соки из фруктов, морс на основе клюквы, отвары из ягод и компот.
На 8-й день разрешается вводить в рацион питания продукты с растительным и молочным белком, а также с небольшим количеством жиров и углеводов. Подаваться пища должна в перетертом виде.
Исключения из рациона питания должны составить следующие ингредиенты:
- алкоголесодержащие и газированные напитки;
- продукты с повышенной концентрацией жиров, соли и острых приправ;
- специи;
- кислые супы;
- шоколадки;
- кофейные и чайные напитки;
- жирные разновидности мяса и рыбы;
- капуста;
- все кондитерские и хлебобулочные изделия.
Питаться необходимо минимальными порциями не менее 6 раз в день.
- Ультразвуковое исследование органов брюшной полости.
- КТ и МРТ. Эти методы позволяют увидеть трехмерное изображение органа.
- Эндоскопическое исследование с применением ультразвука. Через рот вводится специальный прибор – эндоскоп, с помощью которого можно увидеть изображение поджелудочной железы.
- Холангиопанкреатография.
- Биопсия – применяется в наиболее серьезных случаях, обязательна при подозрении на онкологический процесс.
Диагностика включает в себя расспрос пациента, в ходе которого выясняется образ жизни пациента, предрасполагающие факторы к развитию панкреатита. Частота обострений болезни за конкретный промежуток времени имеет большое значение: на основании этого устанавливается степень тяжести воспаления и предполагается дальнейший прогноз.
Обязательно назначается ряд лабораторных анализов, а именно:
Инструментальные методы также активно применяются в диагностике хронического течения заболевания:
- Ультразвуковое исследование органов брюшной полости.
- КТ и МРТ. Эти методы позволяют увидеть трехмерное изображение органа.
- Эндоскопическое исследование с применением ультразвука. Через рот вводится специальный прибор – эндоскоп, с помощью которого можно увидеть изображение поджелудочной железы.
- Холангиопанкреатография.
- Биопсия – применяется в наиболее серьезных случаях, обязательна при подозрении на онкологический процесс.
Правильно проведенные и интерпретированные методы диагностики позволяют назначить нужное лечение и точно воздействовать на причину возникновения недуга.
 Обследование пациента на панкреатит
Обследование пациента на панкреатит
Как и у большинства заболеваний пищеварительного тракта, лечение начинается с назначения строгой диеты, или лечебного стола. В первые двое-трое суток больному рекомендуется поголодать, чтобы облегчить работу железе.
Вопрос-ответ
Существуют ли данные о зависимости уровня заболеваемости паренхиматозным панкреатитом у вегетарианцев и мясоедов?
Такие исследования проводились, но установить связь между отказом от продуктов животного происхождения и панкреатитом не удалось. Процент заболеваемости у представителей обеих групп был приблизительно равным.
Однако на развитие патологии влияет способ приготовления пищи и выбор сорта мяса. Люди, предпочитающие свинину и баранину, а также жареные и консервированные овощи, чаще страдают от представленного заболевания.
Существует ли связь между подагрой и хроническим панкреатитом?
Да. Чтобы понять данную взаимосвязь, надо проследить цепочку изменений, вызываемых нарушением работы поджелудочной железы:
Может ли хронический панкреатит провоцировать явление стенокардии?
Да. Данный синдром чаще провоцируется патологиями желудка, но боль в загрудинной области может возникать и при обострениях панкреатита. Поэтому врач одновременно назначает комплексное обследование органов брюшной полости и желудка, включающие УЗИ, фиброгастроскопию, анализ кала и крови.