Истощение яичникового резерва – значительно более сложная проблема. Она не всегда успешно решается. До настоящего времени нет способов восстановить количество яйцеклеток в женских яичниках или подействовать на те из фолликулов, которые находятся в «дремлющем» состоянии. Потому что рецепторы к гормонам появляются лишь у тех фолликулов, которые уже достигли определенной величины. Но у женщин с истощенным запасом яичников до этой стадии они созревают не всегда.
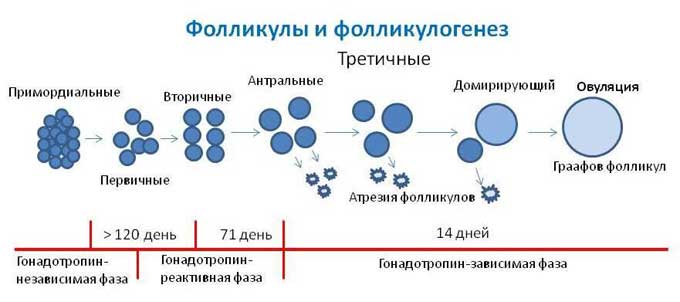
Процесс развития яйцеклетки достаточно сложный и длительный. Еще во время развития эмбриона женского пола в яичниках закладывается около миллиона примордиальных фолликулов. В течение жизни женщины только небольшая часть из них созревает и при овуляции дает яйцеклетку способную к оплодотворению. При бесплодии требуется исследовать фолликулогенез, что это такое, и как он поможет при бесплодии?
В процессе роста они постепенно увеличиваются, различают первичные, вторичные, антральные фолликулы. Причем до достижения этой стадии его развития проходит более полугода. Результаты фолликулогенеза – это несколько антральных фолликулов в каждом менструальном цикле, которые под действием фолликулостимулирующего гормона продолжают развиваться, и 1—2 из них, в середине менструального цикла разрываются, яйцеклетка выходит в брюшную полость и готова к оплодотворению.
Выделение фолликулярного пузырька происходит под воздействием ФСГ, а овуляция случается при высокой концентрации гормона эстрогена. После выделения доминанты начинается ее быстрый рост и параллельный регресс остальных пузырьков. С 8 по 13 дни менструального цикла доминантный фолликулярный пузырек в норме растет с 8 мм достигая диаметра в 30 мм. Фолликулярная полость содержит в 100 раз больше жидкости, чем в момент ее образования.
Фолликулы общее представление
Фолликул является основной структурной единицей яичников, это пузырек, содержащий половую клетку —ооцит. Половые клетки закладываются в женский организм с 6 по 10 неделю внутриутробного развития в количестве 1-2 миллионов единиц. К началу пубертатного периода в овариальном резерве девочки остается около 400 000 потенциальных яйцеклеток. Под конец полового созревания в каждом яичнике девушки имеется уже только около 25 000 ооцитов, которые дальше продолжают гибнуть.
Половая клетка проходит 4 стадии развития, перед тем как стать яйцеклеткой:
- Примордиальная. Зародышевое состояние половых клеток, их размер не превышает 50 мкм.
- Преантральная. Выделение клеток для последующего созревания в течение одного менструального цикла. Диаметр клеток равен 2 мм.
- Антральная. На третьей стадии формируется фолликулярная полость. Диаметр клетки не превышает 8 мм.
- Преовуляторная. Происходит выделение доминантного фолликула, который под влиянием ФСГ и эстрогена лопается и выпускает яйцеклетку. Размер пузырька достигает 26 мм.
Для того, чтоб оценить овариальный резерв яичников врачи при помощи УЗИ замеряют количество антральных клеток. Это удобно, так как размер вторичных фолликулов в разы больше чем у зародышевых, а их число аналогичное. Правый и левый яичники в течение репродуктивного периода работают с одинаковой активностью, потому ежемесячно внутри каждого из них созревает равное количество половых клеток.
Чтоб определить размеры яичников у женщин, оценить состояние овариального запаса, вычислить дни овуляции и провести диагностику заболеваний придатков проводится исследование состояния и процессов в придатках в динамике — фолликулометрия.
Как делается фолликулометрия? Врач исходя из индивидуальных особенностей женщины назначает 1 из 4-6 обследований на 7-10 дни менструального цикла. Каждое следующее обследование происходит через 1-2 дня.
На 15 день цикла или на 16, если речь идет о нормальных месячных по срокам, наступает овуляция. Овуляция является разрывом фолликула и выходом женской клетки из него. При этом на УЗИ показывается, что он либо ушел, либо уменьшился в объеме и дал жидкость на стенках брюшной полости.
Процесс роста и развития фолликул?
Изменяется работа в яичниках сразу же на первый день в менструальном цикле. Каждый месяц начинают созревать сразу несколько фолликулов при нормальном процессе роста и развития.
Фолликулы на пятый день цикла появляются в объеме от шести штук. Они обладают достаточно небольшим диаметром, порядка двух или четырех миллиметров и находятся по середине женских половых органов.
После недели начала месячных, фолликулы увеличиваются до шести миллиметров. Становятся видны кровеносные капилляры вокруг них.
 На следующий день после этого можно точно сказать, какой из фолликул доминатный, то есть имеет шансы на дальнейшее созревание. Он имеет более увеличенные размеры, по сравнению с другими.
На следующий день после этого можно точно сказать, какой из фолликул доминатный, то есть имеет шансы на дальнейшее созревание. Он имеет более увеличенные размеры, по сравнению с другими.
Спустя еще сутки доминантный фоликул растет, затем четко визуализируется и составляет в диаметре примерно 13–14 миллиметров. В этот момент другие становятся меньше и исчезают.
На 11 день происходит дальнейший рост доминантного вида. Он достигает в размере примерно 16 мм. На следующий день – 17 мм. На этапе, названной поздней пролиферацией, клетки его выработали большое число эстрогенных элементов.
Ровно через две недели он составляет от 18 до 24 мм. На узи видны признаки быстротечной овуляции. Становится различим двойной контур, его толщина и неровности. Различима его васкуляризация.
На 15 день цикла или на 16, если речь идет о нормальных месячных по срокам, наступает овуляция. Овуляция является разрывом фолликула и выходом женской клетки из него. При этом на УЗИ показывается, что он либо ушел, либо уменьшился в объеме и дал жидкость на стенках брюшной полости.
Далее, на том месте, где пузырик с яйцеклеткой находился, становится видно желтое тело с неправильной формой и неровными контурами. Оно достигает к 5 дню больших размеров, затем уменьшается. Когда начинается следующий цикл или беременность его уже не видно.
Если фолликулогенез нарушен, это может значительно снизить шансы на появление у женщины беременности. Также нужно понимать, что нарушение фолликулогенеза не только снижает шансы зачать ребенка, но и напрямую влияет на физическое и психическое здоровье женщины. При помощи ультразвукового исследования можно поставить такие диагнозы:
При исследовании врач также обращает внимание на состояние эндометрия. В норме в день овуляции эндометрий должен иметь трехслойную структуру общей толщиной в 10 миллиметров. В день овуляции в организме синтезируется специальное вещество — лютеинизирующий гормон, который фактически и «запускает» овуляцию. При овуляции также должно произойти излияние небольшого количества фолликулярной жидкости в брюшную полость.
Наиболее опасны для состояния овариального резерва постоянные и длительные контакты женщины с отравляющими веществами.
Возрастные особенности
К овариальному резерву нужно относиться бережно и надолго не откладывать рождение первенца, ведь после 35 лет темпы истощения резерва становятся более быстрыми. К 30 годам у женщины остается всего 10% от ее изначального овариального резерва, которым она располагает на момент рождения, в 40 лет – не более 3%. В 45 лет у женщины остается менее 1% фолликулов. Если их истощение идет стремительно, то в этом возрасте может наступить климакс.
Наиболее опасны для состояния овариального резерва постоянные и длительные контакты женщины с отравляющими веществами.
И необязательно курить или принимать наркотики, порой дозы ядов и токсинов невысоки, например, при работе с лаками и красками, при работе на вредном производстве. Малые дозы в целом не нарушают состояние женщины, она не чувствует хронической интоксикации и не замечает, какие разрушительные изменения происходят в ее половых железах.
Овариальный резерв может довольно быстро истощаться при хронических воспалительных процессах любой локализации, поскольку есть вероятность аутоиммунных реакций. Хирургические вмешательства на яичниках также снижают резерв фолликулов. Очень быстро истощаются яичники при гормональной стимуляции овуляции, при ЭКО, когда нужно получить большое количество яйцеклеток за короткий срок.

Для начала следует сказать, что на данный момент проба не входит в стандарты первичной оценки функционального резерва яичников и может быть использована в случаях с немолодыми пациентками, имеющими трудности с зачатием при нормальном уровне фолликулостимулирующего гормона.
Биохимические маркеры
В стандарты диагностики входят два маркера: фолликулостимулирующий гормон (ФСГ) и антимюллеровский гормон (АМГ).
Фолликулостимулирующий гормон (ФСГ) — гликопротеиновый гормон, который вырабатывается и накапливается в передней доле гипофиза и влияет на функцию половых желез, в частности на рост и созревание фолликулов. Его базальная концентрация увеличивается на 2–4 день цикла и зависит от уровня эстрадиола и ингибина В, а также возраста женщины. Результаты теста варьируются в зависимости от цикла, но анализ получил широкое распространение из-за своей простоты и доступности.
Для оценки овариального резерва имеет значение повышение уровня ФСГ (> 10–20 МЕ/л), так как организм по мере истощения резерва будет активно стимулировать рост оставшихся фолликулов, и, чем их меньше, тем выше уровень ФСГ.
В первую очередь этот метод используется для прогнозированиия слабого ответа на стимуляцию ( 18 МЕ/л овариальный резерв считается истощенным, менструальная функция прекращается и женщина входит в менопаузу.
Сывороточные уровни AMГ снижаются с возрастом — начиная с 21 года уровень этого гормона ежегодно уменьшается на 5,6 %, и за 3–5 лет до наступления менопаузы АМГ перестает обнаруживаться при анализе.
С 2013 года ESHRE (Европейское общество репродукции человека и эмбриологии) и NICE (Национальный институт здравоохранения и клинического совершенствования) рекомендуют измерять уровень AMГ перед проведением ЭКО, чтобы индивидуализировать тактику стимуляции яичников. Консенсус NICE устанавливает пороговое значение АМГ 0,75 нг/мл (5,4 пмоль/л) для прогнозируемого низкого ответа на стимуляцию и 3,5 нг/мл (25 пмоль/л) для сильного ответа.
Другие маркеры, такие как ингибин В и эстрадиол, имеют широкую вариабельность показателей в зависимости от цикла и не могут быть изолированно использованы в качестве достоверного маркера для оценки овариального резерва, однако стоит сказать пару слов и о них.
Ингибин В — гликопротеиновый гормон, который выделяется в основном преантральными и антральными фолликулами. Его концентрация напрямую зависит от их количества: чем меньше фолликулов, тем ниже уровень ингибина В. Благодаря отрицательной обратной связи с центром, контролирующим секрецию ФСГ, уменьшение концентрации ингибина В приводит к повышению секреции гипофизом ФСГ и к его более высоким уровням в ранней фолликулярной фазе.
Снижение эстрадиола и ингибина В свидетельствует об уменьшении количества фолликулов в пременопаузальный период и у женщин с первичной недостаточностью яичников.
В качестве дополнительного метода показана кольпоскопия, выявляющая гиперэстрогенные изменения шейки матки — гипертрофию с гиперплазией, псевдоэрозии, эндоцервицит, цервицит, лейкоплакию, дисплазию. В общем анализе крови часто определяется снижение уровней эритроцитов и гемоглобина. Фолликулярную персистенцию дифференцируют с беременностью, ранним климаксом, другими причинами ановуляции и дисфункциональных маточных кровотечений — адреногенитальным синдромом, поликистозом яичников, яичниковой дисфункцией при оофоритах, аднекситах, опухолях овариальной ткани и т. д. По показаниям пациентку консультируют эндокринолог, нейрохирург, онколог.
Осложнения
Накопление секрета в полости длительно персистирующего доминантного фолликула может привести к формированию, прогрессированию и разрыву кисты яичника. В некоторых случаях кистозные образования достигают 5 см в диаметре и сопровождаются стойким болевым синдромом. На фоне обильных метроррагий часто возникает вторичная железодефицитная анемия. Постоянная персистенция фолликулов сопровождается значительной гиперэстрогенией, провоцирующей злокачественное перерождение эндометрия, развитие эндометриоза, дисплазии шейки матки, маточных миом, кистозно-фиброзной мастопатии, рака груди.
Нормальное количество является усреднённым значением, поэтому несмотря на индивидуальные особенности организма, отклонения как в меньшую, так и в большую сторону требуют врачебного наблюдения.
Нормальное количество является усреднённым значением, поэтому несмотря на индивидуальные особенности организма, отклонения как в меньшую, так и в большую сторону требуют врачебного наблюдения.
Любое отклонение от нормы сокращает шансы на зачатие малыша.
3.1. Множественные фолликулы в яичнике
С одной стороны, должно быть, хорошо, что у женщины в яичнике много фолликулов, но, с другой стороны, существует риск развития поликистоза яичника. В таком случае, чем раньше начато лечение, тем больше шансов на сохранение репродуктивных органов и их функций.
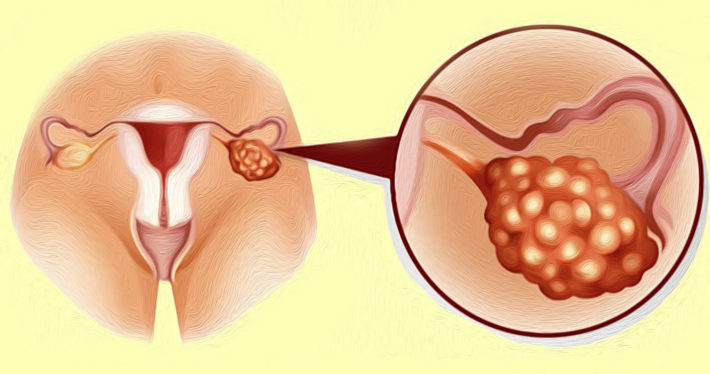
Эта патология характерна наличием большого количества фолликулярных кист — это препятствие для созревания одного доминантного фолликула. Из-за этого овуляция не происходит, и зачать ребёнка невозможно.
Лечение такого заболевания начинается с приёма оральных контрацептивов. Они регулируют количество гормонов, чем нормализуют цикл менструаций. Совместно с приёмом препаратов рекомендуют заниматься спортом и сбалансировать питание.
3.2. Малое количество фолликулов
Если у женщины мало фолликулов в яичниках, это ещё не приговор. Необходимо найти хорошего специалиста и подобрать правильное лечение и стимуляцию, тогда шансы на естественную беременность будут довольно неплохие.
Но если их вообще нет, это уже говорит о том, что прямая функция яичников потеряна.
Каковы же причины отсутствия роста этих важных компонентов яичника:
- генетические (врождённые) нарушения;
- аутоиммунные процессы;
- химиотерапия и облучение;
- хирургические операции;
- хронические воспалительные процессы;
- менопауза.
Во время менопаузы их количество уменьшается, и яйцеклетки практически не образуются, а со временем и вовсе исчезают.
Нормальное количество является усреднённым значением, поэтому несмотря на индивидуальные особенности организма, отклонения как в меньшую, так и в большую сторону требуют врачебного наблюдения.
Нормальное количество является усреднённым значением, поэтому несмотря на индивидуальные особенности организма, отклонения как в меньшую, так и в большую сторону требуют врачебного наблюдения.
Любое отклонение от нормы сокращает шансы на зачатие малыша.
3.1. Множественные фолликулы в яичнике
С одной стороны, должно быть, хорошо, что у женщины в яичнике много фолликулов, но, с другой стороны, существует риск развития поликистоза яичника. В таком случае, чем раньше начато лечение, тем больше шансов на сохранение репродуктивных органов и их функций.
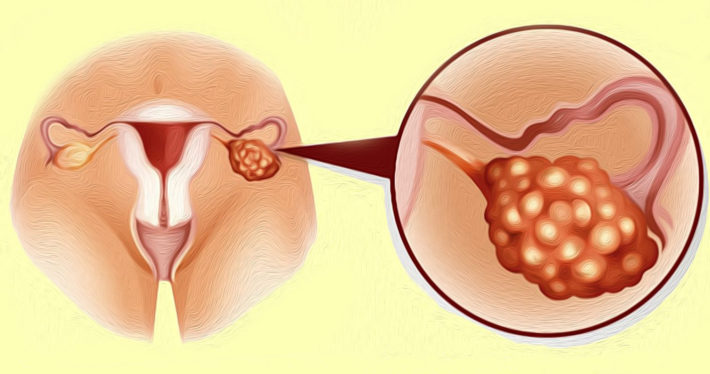
Эта патология характерна наличием большого количества фолликулярных кист — это препятствие для созревания одного доминантного фолликула. Из-за этого овуляция не происходит, и зачать ребёнка невозможно.
Лечение такого заболевания начинается с приёма оральных контрацептивов. Они регулируют количество гормонов, чем нормализуют цикл менструаций. Совместно с приёмом препаратов рекомендуют заниматься спортом и сбалансировать питание.
3.2. Малое количество фолликулов
Если у женщины мало фолликулов в яичниках, это ещё не приговор. Необходимо найти хорошего специалиста и подобрать правильное лечение и стимуляцию, тогда шансы на естественную беременность будут довольно неплохие.
Но если их вообще нет, это уже говорит о том, что прямая функция яичников потеряна.
Каковы же причины отсутствия роста этих важных компонентов яичника:
- генетические (врождённые) нарушения;
- аутоиммунные процессы;
- химиотерапия и облучение;
- хирургические операции;
- хронические воспалительные процессы;
- менопауза.
Во время менопаузы их количество уменьшается, и яйцеклетки практически не образуются, а со временем и вовсе исчезают.
Такое явление не всегда относится к патологическим. Мультифолликулярные яичники встречаются у женщин, переживших сильный стресс, переутомление. В таких ситуациях лечение не требуется, нужно только устранить провоцирующий фактор.
Виды структурных элементов
В яичниках функционирует несколько видов фолликулов:
- доминантный,
- персистентный,
- антральный.
Доминантный фолликул самый важный. Он единственный достигает зрелости и лопается во время овуляции. Как правило, он бывает в одном экземпляре. Встречаются случаи, когда доминантные фолликулы развиваются с 2 сторон. Тогда у женщины есть вероятность рождения двойни.
Персистентный фолликул в яичнике свидетельствует о том, что произошел сбой в развитии доминанта. Происходит блокирование выхода яйцеклетки из капсулы. С течением времени это может привести к появлению кисты яичника. Если развился персистентный фолликул, то овуляция не происходит (ановуляторный цикл), женщина не может забеременеть.
Антральными называют несколько фолликулов, которые под действием ФСГ начали формироваться в начале каждого цикла. Один из них становится доминантом, а другие гибнут. От количества антральных фолликулов зависит шанс женщины забеременеть. Если их совсем нет, то говорят о наступлении климакса или бесплодии.
Чтобы зачатие наступило, яйцеклетка была готовой для оплодотворения, а беременность протекала хорошо, необходимо, чтобы фолликул был оптимального размера — не менее 18-19 мм и не более 25 мм. Если этот параметр выходит за пределы нормы, то зачатие маловероятно. Иногда, если в середине цикла фолликул не достигает нужного размера и продолжает расти, наблюдается поздняя овуляция.
Размер фолликула оказывает непосредственное влияние на вероятность оплодотворения. Если он больше нормы — существует риск образования кисты. Отклонением считаются также множественные фолликулы одинакового размера. В таком случае овуляция маловероятна. Для определения нормального состояния репродуктивной системы и наличия овуляции используется фолликулометрия. Она представляет собой процедуру, при которой несколько раз проводится УЗИ для того, чтобы оценить процесс развития фолликулов.
- 1 Что такое фолликулы?
- 2 Развитие и размер
- 2.1 Во время овуляции
- 2.2 Необходимый размер для зачатия
- 3 Отклонения
- 3.1 Атрезия
- 3.2 Персистенция
- 4 Если диаметр не соответствует норме
В фолликулах яйцеклетка пребывает в процессе созревания до периода овуляции. Они необходимы для ее защиты — яйцеклетка окружена толстым эпителием и покровом фиброзной ткани. От качества этой защиты напрямую зависит вероятность зачатия.
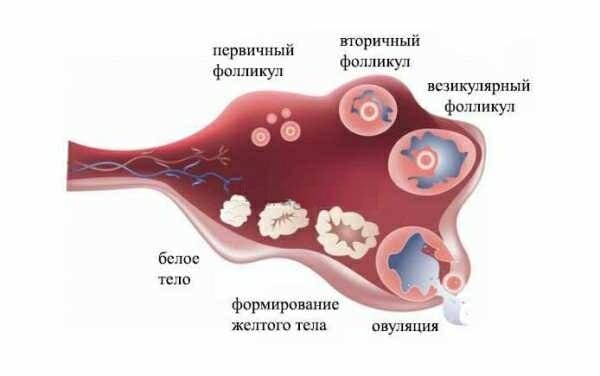
Стадии развития фолликула
На УЗИ фолликулы выглядят как круглые образования. До своего разрыва они вырабатывают эстрогены, а после трансформируются во временную железу — желтое тело, преобразовывающее эстроген в прогестерон для поддержки второй фазы цикла и беременности.
Основной этап роботы фолликулярного аппарата наступает в середине цикла. В этот момент фолликул достигает диаметра 2 см. Если не происходит его созревание – овуляции не будет. Ановуляторные циклы в норме могут встречаться до 3-4 раз в год, если они повторяются регулярно — это говорит о патологии.
На первичной стадии роста этот элемент называется примордиальным фолликулом. Он представляет собой зачатки половой клетки, которая располагается на внутренней поверхности органа и находится в спокойном состоянии. Если начинается развитие, к 7-дневному возрасту его диаметр достигает 3-7 мм. На этом этапе УЗИ сможет показать несколько элементов, имеющих различные стадии развития.
В нормальном менструальном цикле (без стимуляции) фолликулов около десяти, они называются антральными и на 8-й день начинают производство эстрогена, наружный слой вырабатывает андростендион и тестостерон.
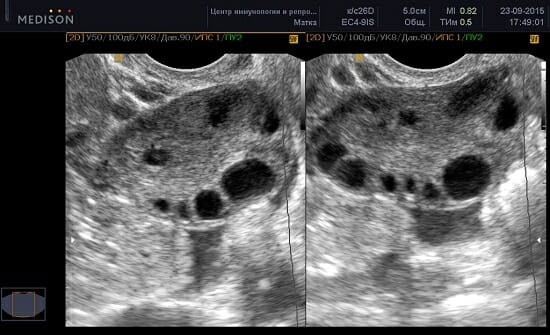
Антральные фолликулы на УЗИ
С 8-й по 10-й день уже можно определить доминантный, который и совулирует. Он растет до 14 мм, остальные уменьшаются и исчезают, приблизительно увеличивается на 3 мм в сутки. За 1-2 дня до овуляции достигает 18-23 мм. В зависимости от цикла в среднем на 12-16-й день наступает разрыв фолликула и выход яйцеклетки из него.
Определить размер элемента, перед тем как он разорвется и наступит овуляция, может только акушер-гинеколог при помощи УЗИ. Диаметр играет важную роль, т. к. только зрелая яйцеклетка может быть оплодотворена.
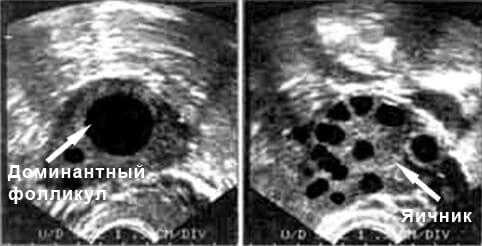
Доминантный фолликул на УЗИ
Непосредственно перед выходом женской половой клетки размер элемента составляет 23-24 мм — это оптимальный вариант для зачатия.
Таблица размеров фолликула по дням цикла:
| День (от начала менструации) | Тип | Размеры, мм |
| 1-4 | Антральный | 4 |
| 5 | 5-6 | |
| 7 | Доминантный | 9-10 |
| 8 | 11-12 | |
| 9 | Пузырек с фолликулярной полостью | 13-14 |
| 10 | 15-17 | |
| 11 | 15-18 | |
| 12 | 20 | |
| 13 | Граафов пузырек со стигмой | 22-24 |
| 14 | Фолликул лопается – овуляция | 24-25 |
Чтобы зачатие наступило, яйцеклетка была готовой для оплодотворения, а беременность протекала хорошо, необходимо, чтобы фолликул был оптимального размера — не менее 18-19 мм и не более 25 мм. Если этот параметр выходит за пределы нормы, то зачатие маловероятно. Иногда, если в середине цикла фолликул не достигает нужного размера и продолжает расти, наблюдается поздняя овуляция.
При регулярном повторении патологии необходимо тщательное обследование. При отсутствии лечения может развиться бесплодие.
Плохим сигналом является равный размер всех фолликулов в любой день цикла и отсутствие доминантного. Это означает, что овуляции не будет.
Атипичными состояниями являются:
Иногда возникают атрезии и персистенции.
Патология характеризуется недостижением фолликулом необходимого размера в середине цикла — он снова начинает уменьшаться и исчезает.
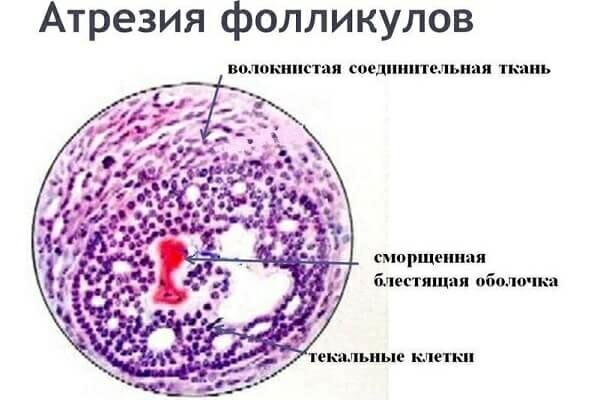
Болезнь характеризуется следующими признаками: отсутствием желтого тела и свободной жидкости в позадиматочном пространстве на УЗИ, пониженным уровнем прогестерона. Сопровождается аменореей и дисфункциональными маточными кровотечениями. Частота появлений — примерно 3-4 раза в год. Нарушение приводит к бесплодию.
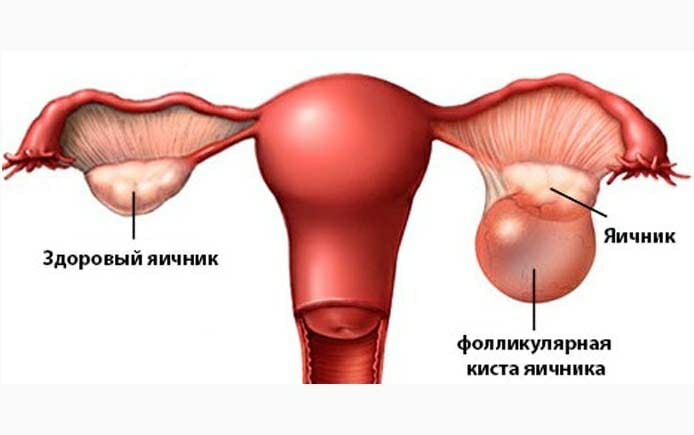
Являет собой отсутствие нарушения целостности фолликула. На протяжении недели он пребывает в размере от 22 мм до 24 мм, после чего начинается менструация. Иногда она не наступает, и фолликул перерождается в кистозное образование. Киста диагностируется при достижении фолликулом размеров от 30 мм. Происходит это вследствие дисбаланса гормонов. Сопровождается такими признаками, как:
- недостаточность прогестерона;
- избыток эстрогенов;
- обильные кровотечения во время месячных;
- постоянные задержки;
- одинаковые фолликулы на УЗИ;
- после предполагаемой овуляции — отсутствие свободной жидкости и желтого тела.
Для устранения патологии проводится гормональная терапия. Могут назначить ультразвук, лазеротерапию и электростимуляцию. Исключается стресс и любые нагрузки.
Иногда доминантных фолликулов бывает несколько. Это приводит к выходу сразу нескольких клеток, и в случае положительного исхода наступает беременность двойней или тройней.
Если размер фолликула меньше нормы, это приводит к отсутствию овуляции. Если пациентка планирует беременность, патологию необходимо лечить. Женщина обращается к врачу, проходит диагностику, которая поможет определить характер нарушений. В современной медицине для лечения используются препараты, стимулирующие овуляцию: Цитрат, Кломифен, Кломид, Клостилбегит и т. д.
Терапия начинается между 5-м и 9-м днем цикла. Начальная доза назначается специалистом, потом постепенно увеличивается. Самостоятельно использовать лекарства запрещено. Курс обязательно назначается только после проведения исследований на гормональный уровень и определение проходимости маточных труб.
По мере всего прохождения протокола стимуляции овуляции результаты обязательно контролируются при помощи фолликулометрии. Чтобы повысить вероятность разрыва и предотвратить образование кисты, назначают триггеры овуляции (например препараты ХГЧ).
Параллельно с назначением стимуляции, контролируется режим питания женщины, ее здоровье. Обязательно проводится анализ на определение концентрации гормонов щитовидки. Назначается фолиевая кислота, магний, йод и витамин Е. Необходимо понимать, что количество курсов данных препаратов строго ограничено. Это связано с высоким риском истощения яичников и наступления климакса.