Медицинское оборудование, носимые устройства, программное обеспечение, электронных приложений, систем мониторинга по направлениям:
Лекарственные препараты / биомедицинские клеточные продукты в области:
- Сердечно-сосудистых заболеваний;
- Злокачественных новообразованиях;
- Женского здоровья;
- Офтальмологии;
Медицинское оборудование, носимые устройства, программное обеспечение, электронных приложений, систем мониторинга по направлениям:
Социально-значимые проекты, направленные на улучшение качества жизни пациента;
Проекты в области здорового образа жизни и активного долголетия.
Победителям предоставляется:
У детей старшего возраста и подростков внегонадные герминогенноклеточные опухоли чаще всего расположены в средостении.
Классификация
Гистологическая классификация герминогенноклеточных опухолей разработана ВОЗ в 1985 году.
- Опухоли одного гистологического типа.
- Герминома (дисгерминома, семинома).
- Сперматоцитная семинома.
- Эмбриональный рак.
- Опухоль желточного мешка (эндодермального синуса).
- Хориокарцинома.
- Тератома (зрелая, незрелая, со злокачественной трансформацией, с односторонней направленностью дифференцировки).
- Опухоли более чем одного гистологического типа.
Герминогенноклеточные опухоли составляют менее 3% всех злокачественных новообразований у детей. У подростков 15-19 лет их доля составляет 14%. Герминогенные опухоли в различных возрастных группах имеют свои биологические особенности.
У детей старшего возраста и подростков внегонадные герминогенноклеточные опухоли чаще всего расположены в средостении.
Часто герминогенноклеточные опухоли половых органов сочетаются с пороками развития (смешанная и чистая дисгенезии гонад, гермафродитизм, крипторхизм и др.).
Гистологически герминогенноклеточные опухоли яичка у детей представляют собой опухоли эндодермального синуса. Для подростков характерны семиномы. Герминогенноклеточные опухоли яичников чаще наблюдают у девочек в период полового созревания. Гистологически они могут быть представлены дисгерминомой, тератомой разной степени зрелости, опухолью желточного мешка или включать несколько гистологических типов.
Характерная цитогенетическая аномалия — изохромосома короткого плеча хромосомы 12, обнаруживаемая в 80% случаев герминогенноклеточных опухолей. Для герминогенноклеточных опухолей яичка характерны хромосомные аномалии в виде делеции короткого плеча хромосомы 1, длинного плеча хромосомы 4 или 6, а также ди- или тетраплоидии. При семиномах часто обнаруживают анеуплоидию.
У детей с синдромом Кляйнфелтера (увеличение числа Х-хромосом) повышен риск возникновения герминогенноклеточных опухолей средостения.
[6], [7], [8], [9], [10], [11], [12], [13]
- крестово-копчиковая область;
- яичник;
- яичко;
- эпифиз;
- забрюшинное пространство;
- средостение.
Герминогенные опухоли – это типичные новообразования детского возраста. Их источник – первичная половая клетка, т.е. эти опухоли – пороки развития первичной половой клетки. В процессе развития эмбриона зародышевые клетки мигрируют к генитальному гребню, и если происходит нарушение данного процесса, зародышевые клетки могут задерживаться на любом этапе своего следования, и в будущем здесь появляется шанс формирования опухоли.
Опухоли этого вида составляют до 7% всех опухолей у детей и подростков. 2-4% — у детей до 15 лет и около 14% у подростков от 15 до 19 лет. Вероятность заболеть у мальчиков-подростков до 20 лет несколько выше, чем у девочек — 12 случаев против 11,1 на миллион. По некоторым данным, патологическое течение беременности и курение у матери увеличивают риск герминогенных опухолей у ребенка.
Герминогенные опухоли различают на гонадные, которые развиваются внутри половых желез, и внегонадные. Имеется два пика заболеваемости герминогенными опухолями: первый — до 2-х лет опухоли крестцово-копчиковой области (74% составляют девочки) и второй — 8-12 лет для девочек и 11-14 лет для мальчиков при поражении гонад.
Наиболее частые симптомы заболевания — увеличение размеров пораженного органа и болевой синдром. Могут быть жалобы на затрудненное мочеиспускание, кишечную непроходимость, появления клинических признаков сдавления органов средостения или поражения ЦНС.
Наиболее частые локализации герминогенных опухолей:
- крестово-копчиковая область;
- яичник;
- яичко;
- эпифиз;
- забрюшинное пространство;
- средостение.
Опухоли чрезвычайно разнообразны по своему морфологическому строению, клиническому течению и прогнозу, могут быть как доброкачественными, так и злокачественными.
Морфологическая классификация герминогенных опухолей:
- Дисгерминома (семинома);
- Тератома зрелая и незрелая;
- Опухоль желточного мешка;
- Хориокарцинома;
- Эмбриональный рак;
- Герминома;
- Смешанная герминогенная опухоль.
Диагностика
В случае появления у ребенка симптомов, мы рекомендуем провести комплексную диагностику в НИИ онкологии. В зависимости от показаний, врач может назначить следующие анализы и исследования:
- лабораторные анализы: общий анализ крови, общий анализ мочи, биохимический анализ крови, АФП, коагулограмма;
- инструментальные исследования: рентгенография грудной клетки, УЗИ брюшной полости, УЗИ пораженной зоны, КТ грудной клетки и брюшной полости, МРТ пораженной зоны, остеосцинтиграфия, миелосцинтиграфия;
- инвазивные обследования: пункция, трепанбиопсия костного мозга, люмбальная пункция (по показаниям); биопсия опухоли.
Лечение
Лечение детей с герминогенными опухолями заключается в удалении опухоли и проведении химиотерапии. Очередность оперативного вмешательства и химиотерапии зависит от локализации опухоли. Как правило, поражение гонад диктует удаление опухоли на первом этапе с проведением химиотерапии в послеоперационном периоде. Если при КТ — или МРТ — сканировании выявлены четкая инфильтрация в окружающую ткань или метастазы, первым терапевтическим шагом будет химиотерапия.
Большинство герминогенных опухолей внегонадной имеют значительные размеры, и их удаление сопровождается повышенным риском вскрытия капсулы опухоли. В этих случаях пациентам проводят химиотерапию для снижения риска рецидива опухоли. Лучевая терапия применяется редко и имеет ограниченные показания.
В идеале, цели лечения — это добиться выздоровления и сохранить менструальную и детородную функции у пациентов.
Прогноз
Общая выживаемость при герминогенных опухолях составляет:
- при I стадии 95%
- при II стадии – 80%
- при III стадии – 70%
- при IV – 55%.
На прогноз для больных с герминогенными опухолями влияет гистологическое строение, уровень опухолевых маркеров, распространенность процесса. Неблагоприятными факторами служат поздняя диагностика, большие размеры опухоли, разрыв опухоли, химиорезистентность, рецидив заболевания.
ФСГ – фолликулостимулирующий гормон
ВОЗ – Всемирная Организация Здравоохранения
ДНК — дезоксирибонуклеиновая кислота
КТ – компьютерная томография
МРТ — магнитно-резонансная томография
МТС – метастатическое поражение
СА 125 – раковый антиген 125
УЗИ – ультразвуковое исследование
ФСГ – фолликулостимулирующий гормон
ХГ – хорионический гонадотропин
AR– ген, ответственный за чувствительность клеток к мужским половым гормонам
BEP – bleomycin, etoposide, cisplatin – блеомицин, этопозид, цисплатин
COG – группа детских онкологов
FIGO – International Federation of Gynecology and Obstetrics — Международное общество акушеров-гинекологов
GI-GIII – степень злокачественности незрелой тератомы
NANOG — ген полипотентности клеток
OCT ¾ — ген полипотентности клеток
POG/CCG – Pediatric Oncology Group and Children’s Cancer Group – детская онкологическая группа и детская группа по изучению рака
SIOP – международное общество детских онкологов
SRY — ген, расположенный на Y-хромосоме, ответственный за развитие организма по мужскому типу
TNM – международная классификация по стадированию злокачественных опухолей
1. 2017 Клинические рекомендации «Герминогенные опухоли у детей» (Российское общество детских онкологов (РОДО)).
❖ 1с — нарушение целостности капсулы, опухолевые клетки в перитонеальных смывах, опухолевый асцит.
Редкие виды опухолей
Гистологическая классификация герминогенноклеточных опухолей разработана ВОЗ в 1985 году.
• Опухоли одного гистологического типа.
❖ Герминома (дисгерминома, семинома).
❖ Опухоль желточного мешка (эндодермального синуса).
❖ Тератома (зрелая, незрелая, со злокачественной трансформацией, с односторонней направленностью дифференцировки).
• Опухоли более чем одного гистологического типа.
Герминогенноклеточные опухоли составляют менее 3% всех
злокачественных новообразований у детей. У подростков 15-19 лет их доля составляет 14%. Герминогенные опухоли в различных возрастных группах имеют свои биологические особенности.
Для детей младшего возраста характерны внегонадные герминогенные опухоли, большинство из которых представлено тератомами. Тератомы содержат элементы всех трёх зародышевых листков (эктодермы, эндодермы и мезодермы). Зрелая тератома состоит из хорошо дифференцированных тканей. Незрелую тератому подразделяют в зависимости от содержания незрелой нейроглиальной
или бластемной ткани на три гистологических подтипа. Тератома — как зрелая, так и незрелая — может содержать элементы различных герминогенноклеточных опухолей, а в редких случаях — элементы других опухолей (нейробластомы, ретинобластомы). Наиболее часто тератомы локализованы в крестцово-копчиковой области.
У детей старшего возраста и подростков внегонадные герминогенноклеточные опухоли чаще всего расположены в средостении.
Часто герминогенноклеточные опухоли половых органов сочетаются с пороками развития (смешанная и чистая дисгенезии гонад, гермафродитизм, крипторхизм и др.).
Гистологически герминогенноклеточные опухоли яичка у детей представляют собой опухоли эндодермального синуса. Для подростков характерны семиномы. Герминогенноклеточные опухоли яичников чаще наблюдают у девочек в период полового созревания. Гистологически они могут быть представлены дисгермино- мой, тератомой разной степени зрелости, опухолью желточного мешка или включать несколько гистологических типов.
Характерная цитогенетическая аномалия — изохромосома короткого плеча хромосомы 12, обнаруживаемая в 80% случаев герминогенноклеточных опухолей. Для герминогенноклеточных опухолей яичка характерны хромосомные аномалии в виде делеции короткого плеча хромосомы 1, длинного плеча хромосомы 4 или 6, а также ди- или тетраплоидии. При семиномах часто обнаруживают анеуплоидию.
У детей с синдромом Кляйнфелтера (увеличение числа Х-хромосом) повышен риск возникновения герминогенноклеточных опухолей средостения.
ДИАГНОСТИКА Лабораторная диагностика
Таблица 69-1. Средняя концентрация альфа-фетопротеина в сыворотке крови в зависимости от возраста
Стадию заболевания определяют распространённость опухолевого процесса и полнота хирургического иссечения.
• Стадия I. Ограниченная опухоль, иссечённая в пределах здоровых тканей.
• Стадия II. Микроскопически не полностью удалённая опухоль; опухоль, прорастающая капсулу, или наличие микрометастазов в регионарных лимфатических узлах.
• Стадия III. Макроскопически не полностью удалённая опухоль, вовлечение регионарных лимфатических узлов (более 2 см в диаметре), опухолевые клетки в асцитической или плевральной жидкости.
• Стадия IV. Отдалённые метастазы.
При опухолях яичников широко используют разделение по стадиям Международной федерации гинекологов-онкологов (FIGO).
• Стадия I. Опухоль ограничена яичниками:
❖1а — поражение одного яичника, капсула интактна, нет асцита;
❖ lb — поражение обоих яичников, капсула интактна, нет асцита;
❖ 1с — нарушение целостности капсулы, опухолевые клетки в перитонеальных смывах, опухолевый асцит.
• Стадия II. Опухоль яичников, ограниченная областью малого таза:
❖На — распространение только на матку или маточные трубы;
❖ ИЬ — распространение на другие органы малого таза (мочевой пузырь, прямая кишка, влагалище);
❖ Не — распространение на органы малого таза в сочетании с признаками, описанными для стадии 1с.
• Стадия III. Опухоль выходит за пределы малого таза или есть поражение лимфатических узлов:
❖ Ша — микроскопические опухолевые отсевы вне малого таза;
❖HIb — опухолевые узлы менее 2 см;
❖Шс — опухолевые узлы более 2 см или поражение лимфатических узлов.
• Стадия IV. Отдалённое поражение органов, включая печень и/или плевру.
Прогноз при герминогенноклеточных опухолях зависит от локализации новообразования и стадии процесса, а также от возраста пациента (чем моложе больной, тем прогноз благоприятнее) и гистологического варианта (при семиномах прогноз благоприятнее).
Дата добавления: 2015-06-04 ; Просмотров: 823 ; Нарушение авторских прав?
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
Конечно, во время операции берут биопсию из всех подозрительных мест и удаляют по возможности все метастазы, поэтому лапароскопические операции не считаются адекватными — обзор ограничен, и новообразование можно упустить. У взрослых женщин, не настроенных на деторождение, удаляют матку с яичниками «единым блоком» — пангистерэктомия. Поскольку герминогенные опухоли не реагируют на уровень половых гормонов — не гормонозависимы, при удалении обеих яичников возможна заместительная гормональная терапия.
Симптомы
Поскольку герминогенные опухоли могут продуцировать специфические антигены, до начала лечения и в процессе, а также при динамическом наблюдении на протяжении всей жизни определяют уровень маркёров ХГ и АФП. Когда маркёры в норме, определяют ЛДГ также до, во время и после лечения. Нормализация уровня маркёров или фермента считается свидетельством отсутствия опухоли, соответственно, увеличение концентрации трактуется как прогрессирование злокачественного процесса.
При дооперационном обследовании, и обязательно при высоком уровне ХГ или множественных метастазах в лёгкие, прибегают к МРТ головного мозга с контрастированием. В головном мозге при распространённом процессе могут существовать бессимптомные метастазы. Необходима КТ от шеи до малого таза, что позволяет выявить опухолевые отсевы и целенаправленно их разыскивать при операции, или вообще отказаться от операции в пользу химиотерапии при метастатическом поражении лёгких.

Примордиальные герминогенные клетки начинают пролиферировать по мере миграции из желточного мешка в эмбрион. В отличие от других клеток, примордиальные герминогенные клетки восстанавливают или сохраняют способность экспрессировать гены, связанные с полипотентностью, которые могут стать причиной злокачественного перерождения. Гены NANOG и OCT 3/4 являются важными факторами полипотентности и используются как чувствительные маркеры злокачественных герминативных клеток.
Примордиальные герминогенные клетки начинают пролиферировать по мере миграции из желточного мешка в эмбрион. В отличие от других клеток, примордиальные герминогенные клетки восстанавливают или сохраняют способность экспрессировать гены, связанные с полипотентностью, которые могут стать причиной злокачественного перерождения. Гены NANOG и OCT 3/4 являются важными факторами полипотентности и используются как чувствительные маркеры злокачественных герминативных клеток.
Правильная миграция примордиальных герминогенных клеток является критически важным условием выживания герминогенных клеток и формирования половых желез, в то время как неудачная миграция может стать причиной появления эктопических герминогенных клеток. Персистирование в организме эктопических герминогенных клеток может быть одним из возможных механизмов появления внегонадных герминогенных опухолей.
На рис. 1 представлено развитие половой клетки, которая в норме дает начало развития недифференцированным (мультипотентным) клеткам, формирующим в последующем эмбрион, и собственно половые клетки. При нарушении любого периода дифференцировки клеток возможно развитие герминогенной опухоли.
Рисунок 1 — Развитие половой клетки и формирование
Первичные экстрагонадные герминогенные опухоли крайне редки, но развиваются в разных местах, включая забрюшинную область, переднее средостение, мозговую ткань в области турецкого седла и шишковидного тела, а также пояснично-крестцовую область.
Первичные экстрагонадные герминогенные опухоли крайне редки, но развиваются в разных местах, включая забрюшинную область, переднее средостение, мозговую ткань в области турецкого седла и шишковидного тела, а также пояснично-крестцовую область.
Хотя их патогенез не вполне ясен, они, вероятно, возникают за счет трансформации не полностью мигрировавших первичных эмбриональных клеток («клеточные остатки») или клеток, которые не заместились в эмбриогенезе. По крайней мере в ряде случаев, вероятно, существует генетическая предрасположенность к возникновению этих опухолей, поскольку хорошо известно, что синдром Кляйнфельтера представляет собой предраковое состояние.
Наиболее часто опухоли развиваются в переднем средостении (составляя 1% от всех опухолей средостения) и на задней брюшине. В отдельных случаях показана взаимосвязь между развитием этих опухолей и некоторыми врожденными аномалиями или аномалиями развития. Наиболее многочисленную группу составляют опухоли смешанного типа, однако чистые семиномы встречаются чаще, чем чистые тератомы или хориокарциномы.
Поскольку первичные тестикулярные опухоли могут быть небольшого размера и не пальпироваться, при диагностике следует иметь в виду возможность их внегонадного происхождения. Хорошо известно,что скрытые опухоли могут быть источником метастазов. Описаны случаи острого лейкоза, связанные с развитием герминогенной опухоли в средостении.
Тератомы и карциномы примерно в такой же степени чувствительны к облучению и химиопрепаратам, как и первичные опухоли яичка. При семиноме средостения эффективным оказывается хиругический метод с последующией лучевой терапией. Долговременная выживаемость больных составляет около 50%.
Однако при распространенном опухолевом процессе хорошие результаты дает химиотерапия, поскольку при этом уменьшается количество очагов опухоли и отпадает необходимость широкопольного облучения легких. Поэтому в подобных случаях предпочитают использовать химиотерапию, применяя те же схемы лечения, как при лечении первичных опухолей яичка.
В последних сообщениях приводятся хорошие результаты, полученные при лечении больных с первичными герминогенными опухолями средостения, отличными от семином. Опухоли обладают высокой чувствительностью к современным химиопрепаратам, включая цисплатин, винбластин, этопозид, блеомицин и актиномицин D.
Первичные опухоли мозга герминогенного происхождения лечатся по-другому. Большинство их развивается в области шишковидного тела или турецкого седла и представляют собой как тератомы, так и семиномы. Больные с такими опухолями иногда вылечиваются широкопольным облучением, включая облучение всей центральной нервной системы.
Пятилетняя выживаемость детей с радиочувствительными опухолями шишковидного тела составляет 50%. Обычно биопсия в этих случаях не проводилась, но предполагается, что опухоли представляют собой семиномы или редкие опухоли шишковидного тела. При тератомах шишковидного тела, когда тип опухоли был установлен (при анализе биоптатов или по определению уровня АФП и ХГЧ), облучение оказалось менее эффективным, хотя чувствительность опухоли к химиопрепаратам может быть очень высока.
Точку зрения о низкой частоте распространения экстрагонадных герминогенных опухолей может быть следует пересмотреть в свете последних данных. Вначале у некоторых больных предполагалась недифференцированная карцинома, но по клиническим признакам и по реакции на химиотерапию оказалось, что скорее всего у них внегонадная герминогенная опухоль.
В таких случаях необходимо измерить уровни сывороточного АФП и ХГЧ. Даже если этот анализ дает отрицательный результат, важно не пропустить эту потенциально курабельную опухоль и следует проверить ее чувствительность к химиотерапевтическим рецептурам на основе производных платины.
Лучевая терапия при опухолях яичников практически не применяется, за исключением лечения дисгерминомы яичников. В случаях нерадикальной операции или лечении метастазов следует проводить лучевую терапию на очаг поражения в СОД 30-45 Гр. Дисгерминома высоко чувствительна к лучевому лечению, что позволяет получить хорошие результаты даже при распространенном опухолевом процессе.
ПОРОКИ РАЗВИТИЯ И ОПУХОЛИ ЯИЧНИКОВ У ДЕТЕЙ
Нечушкина И.В., Козлова В.М.
ФГБУ «НМИЦ онкологии им. Н.Н. Блохина» Минздрава России, Москва
Злокачественные опухоли половых органов составляют от 3% до 4% от числа злокачественных новообразований детского возраста. Большинство опухолей половых органов у детей характерны для детского возраста, сочетаются с пороками развития, и сами являются пороками развития.
Первичные половые клетки, предшественники оогониев и сперматогониев, возникают на 3 неделе эмбриогенеза в стенке желточного мешка и на 5-6 неделях внутриутробного развития начинают мигрировать в развивающийся эмбрион, а именно в урогенитальный гребень, который затем делится на генитальную и нефрогенную части. Миграция идет по кровеносным сосудам и мезенхиме брыжейки задней кишки (рис. 1).
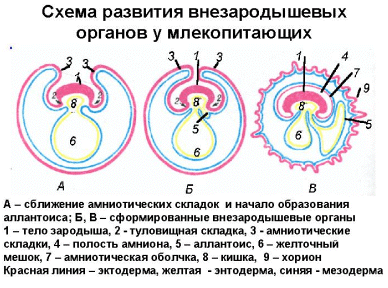
Внутренние половые органы дифференцируются на 10-12 неделе внутриутробного развития. В процессе своего развития половые органы все более изолируются от мочевой системы и смещаются в малый таз. Установлено, что дифференцировка половых желез справа и слева происходит независимо, поэтому их гистологическое строение может различаться, в половом тяже могут одновременно формироваться разные половые железы.
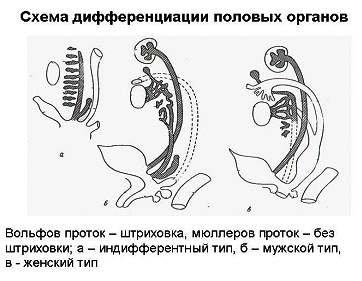
Рис. 2. Схема дифференциации половых органов.
Следует обращать внимание на течение беременности у матери, наличие в анамнезе у родственников наследственных синдромов, пороков развития, частоту прерывания беременности, особенно, на ранних сроках или рождение мертворожденных с уродствами, наличие у больного ребенка признаков нарушения половой дифференцировки или пороков развития любой локализации. Консультация врача-генетика обязательна для всех детей с опухолями половых органов.
Злокачественные опухоли половых органов девочек поражают преимущественно яичники (86%), на втором месте по частоте поражения — опухоли влагалища и шейки матки (13%). Очень редко отмечается поражение вульвы и наружного отверстия мочеиспускательного канала. Злокачественные опухоли половых органов у девочек встречаются в любом возрасте от периода новорожденности до 15 лет.
Из всех морфологических типов у детей наиболее часто встречаются герминогенные опухоли яичников (82%) и опухоли стромы полового тяжа (9%).
Герминогенные опухоли — новообразования, типичные для детского возраста, составляют до 3% всех злокачественных опухолей у детей. Эти опухоли чрезвычайно разнообразны по своему морфологическому строению, клиническому течению и прогнозу.
Герминогенные опухоли встречаются в 2 раза чаще у девочек. Имеются два пика заболеваемости герминогенными опухолями в детском возрасте: у детей до 2 лет со снижением к 6 годам и в возрасте 13-14 лет. Пик заболеваемости герминогенными опухолями подростков 13-14 лет обусловлен, в основном, поражением яичников.
В клинической картине новообразований яичника ведущими симптомами являются боли в животе, увеличение размеров живота и наличие «уплотнения» в брюшной полости. Наиболее часто среди жалоб отмечается наличие болевого синдрома. Боли имеют разнообразный характер и интенсивность.
Таблица 1.
Клинические симптомы, наблюдаемые при герминогенных опухолях.
| Герминогенные опухоли | Дисгерминома («чистая») |
| АФП(+) | АФП(-) |
| Менархе(+) | Менархе(+/-) |
| Половые признаки развиты правильно | Развитие половых признаков(+/-) |
| Менструальный цикл(+) | Менструальный цикл(+/-) |
При обследовании больных данной группы никогда не определяются повышенные титры АФП или ХГ. Могут быть пороки развития. Клинические симптомы, наблюдаемые при опухолях стромы полового тяжа, представлены в табл. 2.
Таблица 2.
Клинические симптомы, наблюдаемые при опухолях стромы полового тяжа.
| Гранулезоклеточные опухоли | Андробластомы |
| АФП(-) | АФП(-) |
| Менархе(+) | Менархе(+/-) |
| Половые признаки развиты правильно | Половые признаки могут быть развиты неправильно |
| Пороки развития(-) | Пороки развития(+) |
Все опухоли чувствительны к химиотерапии, поэтому даже при распространенном опухолевом процессе или после нерадикального удаления опухоли можно получить хорошие результаты лечения. При прогрессировании процесса, иногда установленного только по данным повышения титра опухолевых маркеров, необходима своевременная смена схемы лечения.
Химиотерапия является обязательным компонентом комплексного лечения у детей. Большинство новообразований детского возраста высоко чувствительны к химиотерапии, особенно это относится к герминогенным опухолям.
Лучевая терапия при опухолях яичников практически не применяется, за исключением лечения дисгерминомы яичников. В случаях нерадикальной операции или лечении метастазов следует проводить лучевую терапию на очаг поражения в СОД 30-45 Гр. Дисгерминома высоко чувствительна к лучевому лечению, что позволяет получить хорошие результаты даже при распространенном опухолевом процессе.
Результаты лечения полностью определяются своевременностью начала лечения и радикальностью оперативного вмешательства. Использование современных схем и комбинаций химиопрепаратов с соблюдением данных принципов лечения позволило получить 5-летнюю выживаемость у 87,9 % больных. Отдаленные результаты лечения показали, что у девочек сохраняется не только менструальная, но и детородная функция.
Copyright © Российское общество клинической онкологии (RUSSCO)
Полное или частичное использование материалов возможно только с разрешения администрации портала.
Дисгерминома, появившись в яичнике и срастаясь с маткой, маточной трубой и соседними органами, в дальнейшем может полностью его вытеснить. У трети больных с дисгерминомой отмечается поражение и второго яичника. Метастазирование обычно происходит лимфогенным путем с поражением лимфатических узлов общей подвздошной артерии, дистальной части брюшной аорты и надключичных лимфатических узлов. Гематогенные метастазы встречаются в терминальной стадии заболевания, чаще в печени, легких, костях.
Герминогенные опухоли (герминомы) возникают из первичных зародышевых клеток, способных дифференцироваться в любые ткани. Из них может образоваться как зрелая ,так и незрелая тератома. Если клетки опухоли находяться на стадии ранней эмбриональной дифференцировки, то образуется дисгерминома, хорионэпителиома, эмбриональная карцинома или опухоль эндодермального синуса.
Среди термином наиболее низкодифференцированной (злокачественной) опухолью считают дисгерминому.
Дисгерминома (семинома) яичника — плотная, бугристая опухоль, расположенная в позадиматочном пространстве. Типичная дисгерминома представлена солидной опухолью округлой или овоидной формы с гладкой белесоватой фиброзной капсулой. Опухоль может достигать значительных размеров, полностью замещая ткань яичника. Дисгерминома при небольших узлах имеет различную консистенцию. На разрезе ткань опухоли желтоватая, бледно-бурая с розовым оттенком.
Жалобы больных неспецифические, иногда появляются тупые тянущие боли внизу живота, общее недомогание, дизурические явления, слабость, сонливость, утомляемость, нарушения менструального цикла.
Дисгерминома, появившись в яичнике и срастаясь с маткой, маточной трубой и соседними органами, в дальнейшем может полностью его вытеснить. У трети больных с дисгерминомой отмечается поражение и второго яичника. Метастазирование обычно происходит лимфогенным путем с поражением лимфатических узлов общей подвздошной артерии, дистальной части брюшной аорты и надключичных лимфатических узлов. Гематогенные метастазы встречаются в терминальной стадии заболевания, чаще в печени, легких, костях.
Из других дисгермином следует упомянуть хорионэпителиому. Это злокачественное новообразование, которое развивается из элементов хориона (синцития и ланггансова слоя). Для диагностики важно обнаружение в крови пациентки высокого титра термостабильного хорионического гонадотропина.
Объектом особо тщательного гистологического исследования является дермоидный бугорок с целью исключения малигнизации.
Дермоидная киста растет чрезвычайно медленно и, как правило, не вызывает никаких симптомов, обнаруживается случайно при онкопрофилактических осмотрах женщин. Иногда появляются ди-зурические явления, чувство тяжести внизу живота. В ряде случаев происходит перекрут ножки дермоидной кисты, возникает симптоматика «острого живота», требующая экстренного оперативного вмешательства. Чрезвычайно редко при зрелой тератоме возникает злокачественный процесс, в основном — тератобластома.
Зрелая солидная тератома — редкая опухоль яичников, встречается у детей и молодых женщин.
Солидные тератомы состоят из зрелых тканей, они доброкачественные и имеют благоприятный прогноз.
Струма яичника— опухоль, которая по гистологической структуре похожа на щитовидную железу, относится к зрелой тератоме. Обычно односторонняя, быстро растет, но сохраняет доброкачественный характер. Клинически проявляется в виде явлений тиреотоксикоза, сочетающегося с наличием опухоли яичника (быстрорастущей, плотной консистенции, с неровной поверхностью, относительно небольших размеров, на ножке). Окончательный диагноз устанавливается при гистологическом исследовании.
Гонадобластома — доброкачественная опухоль, которая никогда не метастазирует, однако часто сочетается в одном и том же яичнике или в другом яичнике с дисгерминомой. Она возникает в дисгенетических гонадах у больных с женским фенотипом и мужским кариотипом, как правило, обнаруживается в обеих гонадах.
Лечение дисгермином только хирургическое с последующей лучевой терапией и химиотерапией. Объем хирургического вмешательства зависит от стадии поражения (I стадия — опухоль не выходит за пределы яичника, II стадия — опухоль переходит на органы малого таза, III стадия — поражение органов за пределами малого таза, IV стадия — поражение печени и легких).
При поражении одного яичника (I стадия) показано одно-или двустороннее удаление гонад и обязательное исследование парааортальных лимфатических узлов и сальника. При II стадии заболевания производят экстирпацию или надвлагалищную ампутацию матки с придатками, резекция сальника. При III стадии — объем операции расширяется в зависимости от расположения метастазов и величины опухоли.
Следует подчеркнуть, что у больных с дисгенезией гонад (особенно при несоответствии кариотипа фенотипу) предпочитают удалять обе гонады (даже при очень малых размерах дис-герминомы), так как велика возможность развития опухоли во второй оставленной гонаде.
Лечение хорионэпителиомы заключается в экстирпации матки с придатками с последующей химиотерапией и гормонотерапией.
Допустимо удаление придатков матки с пораженной стороны, если матка не изменена.
Лечение незрелых тератом хирургическое. Производят уда-ление матки с придатками и сальника с последующей химиотерапией.
Лечение струмы яичника заключается в удалении кистомы вместе с яичником; гонадобластомы — удаление придатков с обеих сторон и оментэктомия. При сочетании с дисгермино-мой — последующая химиотерапия.