Однако после 18-20 недель снова возникает угроза: надпочечники плода активно начинают вырабатывать гормоны, содержащие андроген, общий уровень которого резко вырастает в организме матери. В результате угроза прерывания беременности значительно повышается.
Время чтения: мин.

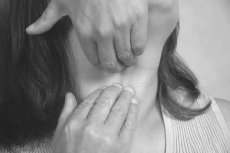
Гиперандрогения – патология, при которой в женском организме превышен уровень мужских гормонов – андрогенов. Признаки заболевания очень хорошо заметны внешне, но кроме этого, они доставляют и массу неприятных ощущений. Обычно проявляется гиперандрогения у женщин следующим образом:
Однако, несмотря на ановуляцию, бывают случаи, когда беременность все же наступает.
Полечите на почту 8 народных рецептов при гиперандрогении
Терапия гиперандрогении консервативными методами сводится к таким действиям:
На фоне гиперандрогении в яичниках могут запускаться необратимые процессы, что чревато образованием кист и плотных по структуре капсул вокруг яичников.
Часто при чрезмерной продукции андрогенов наблюдается ановуляция – процесс, при котором яйцеклетка не оставляет яичник во время менструации. Такое явления приводит к бесплодию либо выкидышу на раннем сроке беременности.
Но также гиперандрогения проявляется в виде нарушений цикличности менструаций. Если патология носит врождённый характер, первые месячные могут задержаться на несколько лет. При этом цикличность может быть нарушенной, иногда выделения становятся слишком обильными.
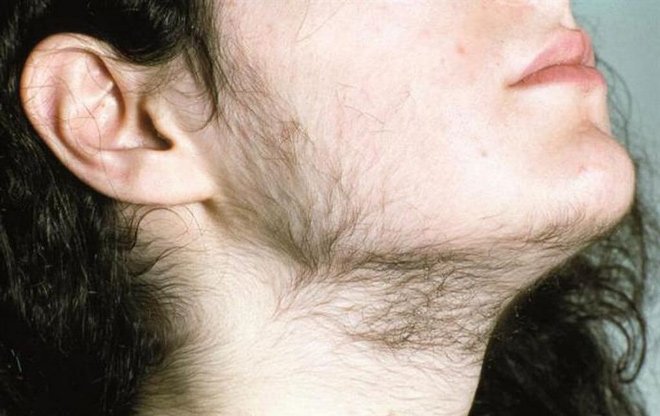
Вследствие чрезмерной выработки мужского гормона у женщины усиленно растут волосы там, где этого быть не должно (гирсутизм).
Часто подобные эндокринные нарушения сопровождаются ожирением, женщина попадает в группу риска развития сахарного диабета.
Гиперандрогения у девочек до полового созревания
Поставить диагноз гиперандрогения ребёнку невозможно. Недуг может быть вызван как дисфункцией яичников, так и утолщением коры надпочечников.
На фоне заболевания у девочек страдает кожа, яичники, потовые и сальные железы.
При врождённой гиперандрогении малышку будет сложно отличить от мальчика по половым признакам. Часто половые губы гипертрофируются либо срастаются между собой. Внешне такая картина очень схожа с мужской мошонкой, а увеличенный в размерах клитор можно принять за член.
Но, далеко не всегда симптоматика гиперандрогении видна сразу. У большинства девочек выявить недуг удаётся только во время полового созревания.
В пубертате
У девочек в пубертатном периоде заболевание сопровождается признаками:
- появление акне на лице;
- себорея;
- гирсутизм (рост волос по мужскому типу);
- аменорея и нерегулярность менструаций.
При появлении таких проблем стоит незамедлительно обратиться к специалисту.
В репродуктивном возрасте
При констатации недуга в репродуктивном возрасте к ранее перечисленной симптоматике добавляются следующие признаки:
- огрубение голоса;
- выпадение волос на голове;
- трансформации тела по мужскому типу (жир и подкожная клетчатка перераспределяются на живот и верхнюю часть туловища);
- увеличение либидо;
- уменьшение молочных желёз;
- нарушение обменных процессов;
- гинекологические отклонения;
- сбой психоэмоционального фона;
- ослабление сердечно-сосудистой системы.
Вышеперечисленную симптоматику именуют, как вирильный синдром. Это понятие означает, что организм женщины теряет свои особенности и развивается по подобию мужского.
В менопаузе
Гиперандрогения во время климакса возникает по причине снижения концентрации эстрогенов.
С наступлением менопаузы многие женщины замечают, что волосы начинают расти там, где ранее их не было: на подбородке, под носом и пр.
Такое состояние не считается патологическим, но, при этом нужно обследоваться и удостовериться, что причина не кроется в гормон продуцирующей опухоли яичников.

Гиперандрогении бывают надпочечникового, яичникового и смешанного происхождения. Надпочечниковая гиперандрогения чаще бывает врожденной и обусловлена врожденной недостаточностью ряда ферментов, участвующих в образовании гормонов. Яичниковая форма может быть приобретенной под влиянием различных неблагоприятных факторов во время начала полового развития.
Евгений Орлов
Химик-аналитик,Канд. хим. наук,Кафедра акушерстваИ гинекологии РГМУ
Гиперандрогении бывают надпочечникового, яичникового и смешанного происхождения. Надпочечниковая гиперандрогения чаще бывает врожденной и обусловлена врожденной недостаточностью ряда ферментов, участвующих в образовании гормонов. Яичниковая форма может быть приобретенной под влиянием различных неблагоприятных факторов во время начала полового развития.
Проявления гиперандрогении
Подтвердить или опровергнуть гиперандрогению у беременных можно только методами лабораторной диагностики.
Целью врача является выявление повышенного уровня мужских половых гормонов в организме. Это исследование назначают либо при наличии уже имеющейся угрозы прерывания беременности, либо если доктор подозревает наличие гиперандрогении по другим признакам.
Для диагностики используют результаты определения гормонов как в крови, так и в моче, что позволяет сделать достоверные выводы о наличии гиперандрогении и ее выраженности.
Лечению подлежит не каждая диагностированная гиперандрогения беременных, даже если она подтверждена лабораторными анализами. Прежде чем назначать препараты, врач установит, отмечалась ли угроза в прошлую беременность, существует ли опасность невынашивания при текущей беременности, и, если придет к выводу, что гиперандрогения может привести к ее прерыванию, назначит лечение.
Гиперандрогения
К большому сожалению, часть беременностей прерывается в сроки до двенадцати недель, и одной из причин такого явления можно считать гиперандрогению, повышение уровня половых гормонов. Это явление обозначает повышение уровня активных мужских половых гормонов в теле женщины. Однако, не многие женщины знают, что это достаточно большая проблема еще на этапе панирования, хотя этот синдром видно даже визуально. Давайте обсудим вопрос беременности при проблемах с мужскими половыми гормонами.
 Гиперандрогения
Гиперандрогения
К большому сожалению, часть беременностей прерывается в сроки до двенадцати недель, и одной из причин такого явления можно считать гиперандрогению, повышение уровня половых гормонов. Это явление обозначает повышение уровня активных мужских половых гормонов в теле женщины. Однако, не многие женщины знают, что это достаточно большая проблема еще на этапе панирования, хотя этот синдром видно даже визуально. Давайте обсудим вопрос беременности при проблемах с мужскими половыми гормонами.
Гиперандрогения или повышение мужских половых гормонов бывает из-за продукции их в яичниках, надпочечниках и в результате смешанной проблемы. При проблеме надпочечника это обычно врожденный дефект, он связан с дефицитом нескольких ферментов, которые помогают синтезу гормонов. Яичниковый вариант проблемы может быть приобретенным под воздействием многих факторов в процессе полового созревания.
При беременности повышение гормонов опасно – может прерываться беременность в ранние сроки, иногда незаметно для женщины. Это происходит в результате нарушения соотношений женских и мужских фракций гормонов, а повышение андрогенов не позволяет плодному яйцу удержаться в матке. Угроза беременности проявляется в кровянистых выделениях, болях внизу живота и пояснице, а вот признаки беременности ослабевают — уходит тошнота и рвота, пропадает набухание груди.
Примерно к 12-14 неделям происходит инволюция желтого тела, особого места в яичнике, определяющего развитие беременности в ранние сроки. В нем продуцируется прогестерон, а после его угасания эту функцию постепенно возьмет на себя плацента. И в результате начала работы плаценты возрастает уровень женских гормонов – в частности эстрогенов и прогестерона, постепенно увеличиваясь к родам. С момента формирования плаценты прерывание беременности из-за андрогенов уже резко снижается.
Иногда это способствует проявлению истмико-цервикальной недостаточности, при этом состоянии шейка матки перестает удерживать растущий плод и начинает раскрываться, плодное яйцо может выходить. Опасность может быть и в конце беременности – избыток мужских гормонов может привести к преждевременному отхождению вод и началу преждевременных родов.
На ребенка гиперандрогения никак не влияет, хотя может при рождении быть слегка увеличена мошонка и пени у мальчика и отечны половые органы у девочки. Но это пройдет в первые недели, по мере исчезновения гормонов матери из крови плода. У таких детей менее выражен половой криз.
Чтоб не возникало проблем в здоровье, особенно на ранних этапах развития болезни, если у вас повышено количество волос на теле, нерегулярные месячные и есть проблемы с кожей, обратитесь к врачу и обследуйте свой гормональный профиль. Поликистоз яичников дает такую клинику из-за повышения андрогенов, но он на ранних этапах успешно лечится приемом оральных контрацептивов и это даст возможность после прохождения курса привести все к норме и зачать малыша.
Патология может быть врожденной и приобретенной. С первым вариантом ясно — это результат наследственного фактора. А приобретенная имеет ряд источников. Провоцирующими факторами выступают:
Симптомы
Распознать заболевание сложно.
К ним относятся:
- чрезмерное появление волос на теле;
- шелушения и высыпания на лице;
- огрубение голоса;
- атрофия мышц.

Помимо этого возникает высокий риск подхватить инфекцию. А также добавляются признаки, которые должны насторожить будущую мать. Это кровянистые выделения, боли в пояснице и внизу живота.
Все обыкновенные спутники гестации, такие как тошнота, рвота, набухание груди, наоборот пропадают. Но протекать заболевание может и бессимптомно.
Гирсутизм связан с гиперсекрецией андрогенов в 40-80% случаев, в остальных – с усиленным превращением тестостерона в более активный ДГТ, провоцирующий избыточный рост стержневых волос в андрогенчувствительных зонах женского тела или выпадение волос на голове. Кроме этого, у женщин может встречаться ятрогенная гиперандрогения, обусловленная приемом лекарственных препаратов с андрогенной активностью.
Причины гиперандрогении у женщин
Развитие транспортной формы гиперандрогении у женщин отмечается на фоне недостаточности глобулина, связывающего половые стероиды (ГСПС), блокирующего активность свободной фракции тестостерона (при синдроме Иценко-Кушинга, гипотиреозе, дислипопротеидемии). Компенсаторный гиперинсулизм при патологической инсулинорезистентности клеток-мишеней способствует усилению активации андрогенсекретирующих клеток овариально-адреналового комплекса.
У 70–85% женщин с акне гиперандрогения наблюдается при нормальных показателях андрогенов в крови и повышенной чувствительности к ним сальных желез вследствие увеличения плотности гормональных рецепторов кожи. Основной регулятор пролиферации и липогенеза в сальных железах — дигидротестостерон (ДГТ) — стимулирует гиперсекрецию и изменение физико–химических свойств кожного сала, приводящих к закрытию выводных протоков сальных желез, образованию комедонов, появлению акне и угревой болезни.
Гирсутизм связан с гиперсекрецией андрогенов в 40-80% случаев, в остальных – с усиленным превращением тестостерона в более активный ДГТ, провоцирующий избыточный рост стержневых волос в андрогенчувствительных зонах женского тела или выпадение волос на голове. Кроме этого, у женщин может встречаться ятрогенная гиперандрогения, обусловленная приемом лекарственных препаратов с андрогенной активностью.
Автор: Марияz
Создана 12 часов назад
Зарегистрируйтесь для получения аккаунта. Это просто!
Уже зарегистрированы? Войдите здесь.
Сейчас просматривают 0 пользователей
Нет пользователей, просматривающих эту страницу.
Популярные темы

Автор: Renataandreeva
Создана 22 часа назад

Автор: ФрауПупчик
Создана 12 часов назад

Автор: Алиса180
Создана 23 часа назад

Автор: NastenaVolkova
Создана 12 часов назад

Автор: Светлана 130390
Создана 17 часов назад

Автор: Сергей 7
Создана 14 часов назад

Автор: Марияz
Создана 12 часов назад

Автор: maria654
Создана 4 часа назад
Автор: Lu-lu-lu
Создана 13 часов назад

Автор: Вадим777
Создана 7 минут назад
Отзывы о клиниках

О сайте
Быстрые ссылки
- О сайте
- Наши авторы
- Помощь по сайту
- Реклама
Популярные разделы
- Форум о планировании беременности
- Графики базальной температуры
- Библиотека о репродуктивном здоровье
- Отзывы о клиниках о врачах
- Общение в клубах по ПДР
Материалы, размещенные на нашем сайте, носят информационный характер и предназначены для образовательных целей. Пожалуйста не используйте их в качестве медицинских рекомендаций. Определение диагноза и выбор методики лечения остается исключительной прерогативой вашего лечащего врача!
При надпочечниковой гиперандрогении, которая встречается довольно часто, чаще всего можно наблюдать адреногенитальный синдром, который выражается отсутствием или недостатком необходимых для синтеза ферментов, которые должны находится в коре надпочечников. Это ферменты – глюкокортикоиды. Такой вид заболевания из-за отсутствия нужных ферментов чаще всего начинает прогрессировать ещё с детства. Поэтому гиперандрогения у девочек наблюдается часто и имеет те же проявления, что и у взрослых женщин.
Гиперандрогения у женщин – это одна из патологий, при которой в женском организме присутствует повышенное количество мужских половых гормонов под названием андрогены. Несмотря на то, что это всего лишь повышенное количество мужских андрогенов, гиперандрогения у женщин может вызывать некоторые болезненные ощущения, что не очень приятно и весьма нежелательно. К тому же, синдром гиперандрогении у женщин имеет и свои не слишком приятные последствия.
Содержание статьи:

Симптомы и причины гиперандрогении у женщин
Если говорить о клинике этого заболевания, то гиперандрогения у представительниц слабого пола может проявляться как акне, гирсутизм или себорея. Даже если мужские гормоны находятся почти в норме, женская гиперандрогения определённо способствует изменениям в составе яичников. В связи с этим болезнь иметь гиперандрогению яичникового генеза. Также различают и гиперандрогению надпочечникового генеза, гиперандрогению смешанного генеза. Наблюдается также гиперандрогения у детей.
От чего же появляется гиперандрогения
Гиперандрогения у женщин и её лечение во многом зависят от этимологии и причин заболевания. Среди проявлений можно выделить следующие:
Синдромы гиперандрогении в большинстве случаев выражаются сбоями в менструальном цикле женщин, также в некоторых случаях месячные могут вообще отсутствовать. Одним из самых неприятных моментов заболевания является то, что иногда наблюдается ановуляция. Этот процесс означает, что из уже созревшего фолликула не выходит яйцеклетка, следствием чего может быть даже женское бесплодие.
Слабовыраженная гиперандрогения яичникового генеза может сопровождаться дисбалансом между андрогенами и половыми гормонами женщины. Такая гиперэстрогенемия может привести даже к раку шейки матки.
Среди симптомов, которые свойственны для гиперандрогении у женщин может наблюдаться и значительное уменьшение восприятие организмом инсулина. А это является первым признаком различных нарушений в углеводном и жировом обменном процессе. Как следствие, у таких женщин может развиваться сахарный диабет второго типа, сердечно сосудистые болезни, атеросклероз и ожирение.
При надпочечниковой гиперандрогении, которая встречается довольно часто, чаще всего можно наблюдать адреногенитальный синдром, который выражается отсутствием или недостатком необходимых для синтеза ферментов, которые должны находится в коре надпочечников. Это ферменты – глюкокортикоиды. Такой вид заболевания из-за отсутствия нужных ферментов чаще всего начинает прогрессировать ещё с детства. Поэтому гиперандрогения у девочек наблюдается часто и имеет те же проявления, что и у взрослых женщин.
Гиперандрогения при беременности
Выше уже упоминалось о том, что одним из самых неприятных последствий гиперандрогении может стать бесплодие. Поскольку болезнь непосредственно связана с уплотнением яичников, при котором появляется много кист в яичниках, то созревание яйцеклетки становится неосуществимым. Поэтому беременность фактически невозможна. Тем не менее, некоторым женщинам с гиперандрогенией всё же удаётся забеременеть, однако это может вызвать либо выкидыш, либо замирание плода, что, конечно же, ни в коем случае нежелательно.
Можно ли вылечить гиперандрогению
Совершенно точно, следует заметить, что выбор лечения гиперандрогении зависит от многих факторов, а также причин возникновения гиперандрогении. Собственно, лечение будет производиться, исходя из признаков гиперандрогении. Диагноз гиперандрогения ставится эндокринологом или гинекологом после проведения наружного обследования и соответствующих анализов.
Если болезнь протекает без повышенного количества андрогенов, то зачастую назначают лечение таблетками с применением контрацептивов орального назначения. При симптомах гиперандрогении надпочечникового генеза применяют кортикостероиды. Лечение гиперандрогении надпочечникового генеза заключается в нормализации деятельности надпочечников.
Существуют разные методы борьбы с гиперандрогенией у женщин. Это может быть лечение посредством ингибиторов или продуцирующих пролактин. Весьма большой эффективностью обладает лекарственное средство «Климен», которое, благодаря своему антиандрогенному воздействию, существенно увеличивает шансы на излечение.
Одно из первых мест, по частоте среди осложнений беременности у женщин с гиперандрогенией занимала плацентарная недостаточность — 54,3%, наблюдавшаяся с начала второго триместра беременности (в 1 группе — 33,3%, во 2 группе — 60%). При поздней диагностике гиперандрогении плацентарная недостаточность отмечается в 1,8 раза чаще, чем в 1 группе. Диагноз плацентарной недостаточности устанавливался по следующим параметрам: определение эстриола мочи, ТЩФ в крови и данным УЗИ — состояние плаценты.
Опубликовано в журнале:
Южно-Российский медицинский журнал »» N 3-4 / 2001 Акушерство и гинекология Абдурахманова Р.А., Омаров С-М.А.
Кафедра акушерства и гинекологии с курсом перинатологии ФПО ДГМА
Резюме
Формы гиперандрогении с преимущественным поражением надпочечников, яичников или обоих органов по существу представляют собой проявление клинического полиморфизма единой патологии, зависящей от длительности и глубины патологического процесса и имеющей одну первопричину — нарушение гипоталамо-гипофизарно-надпочечникового-яичниковых взаимоотношений на различных этапах развития женского организма [6].
Одной из особенностей клинического проявления гиперандрогении является наличие так называемых «стертых форм» [9, 11]. Такая неклассическая ее форма присутствует почти у одного процента общей популяции [6, 10, 12]. Клинические проявления в этом случае отсутствуют или крайне незначительны.
Однако известно, что беременность и роды могут проявить скрытую дисфункцию органов и систем. [1, 4, 5]. В этих условиях имеющаяся ферментативная неполноценность проявляется и способна повлечь за собой ряд гестационных осложнений. Частота патологии беременности при гиперандрогении составляет от 21 до 48%, по данным различных авторов [1, 3, 5, 6].
Сопутствующая экстрагенитальная патология была обнаружена у 71,1% беременных, из них заболевания щитовидной железы отмечаются у каждой пятой женщины. Гинекологические заболевания в анамнезе имели 34 (50%) женщин с гиперандрогенией.
Возраст появления менархе у больных: 10-12 лет — 9 (13,9%), 13-15 лет — 54 (77,8%), 16-18 лет — 5 (8,3%). Нормопонирующий цикл был отмечен у 19 (27,8%), антепонирующий — у 14 (20,6%), постпонирующий — у 37 (51,6%) пациенток.
Нарушения менструального цикла по типу олигоменореи отмечали 39 женщин (57,3%), сохраненный менструальный цикл — 29 (42,7%).
На первичное бесплодие в анамнезе указывали 12 беременных с продолжительностью, в среднем, от 2 до 5 лет.
Подавляющее большинство обследованных женщин — 56 (85,3%) — составили повторнобеременные, в анамнезе у которых две беременности и более. Беременности заканчивались родами редко — 11,2%, в основном были преждевременные роды. Наиболее характерным нарушением репродуктивной функции у беременных было привычное невынашивание беременности — 73% против 16% группы сравнения.
Характерной особенностью анамнеза больных с гиперандрогенией является спонтанное прерывание более 2/3 всех беременностей в первом триместре (67,8%), половина из них — до 8 недель беременности. Второй пик увеличения частоты самопроизвольных выкидышей был 13-20 недель, вероятно, за счет истмико-цервикальной недостаточности. В эти сроки у женщин с гиперандрогенией прерывалась каждая третья беременность. Высок был процент неразвивающихся беременностей (10,5%). Достоверно ниже отмечены искусственные аборты.
Диагноз гиперандрогении выставлялся по данным лабораторных исследований и антропометрических данных — массо-ростовой индекс, тип морфограммы, особенности оволосения (по шкале Ферримана-Голлвея), наличие гиперандрогенной дермопатии (акне, стрии).
Методы исследования включали определение содержания в сыворотке крови эстрадиола, прогестерона, кортизола, тестостерона, дегидроэпиандростерона радиоиммунологическим методом, экскрецию 17 — КС в суточной моче.
Течение наблюдаемой беременности у изучаемого контингента женщин характеризовалось рядом особенностей.
Токсикоз первой половины беременности встречался относительно редко — в 9% случаев.
Одно из первых мест, по частоте среди осложнений беременности у женщин с гиперандрогенией занимала плацентарная недостаточность — 54,3%, наблюдавшаяся с начала второго триместра беременности (в 1 группе — 33,3%, во 2 группе — 60%). При поздней диагностике гиперандрогении плацентарная недостаточность отмечается в 1,8 раза чаще, чем в 1 группе. Диагноз плацентарной недостаточности устанавливался по следующим параметрам: определение эстриола мочи, ТЩФ в крови и данным УЗИ — состояние плаценты.
Все беременные получали комплекс мероприятий, направленный на улучшение состояния фетоплацентарного комплекса.
Истмико-цервикальная недостаточность была выявлена у 26 беременной, что составляет 38,2%. У всех проведена хирургическая коррекция с наложением П-образного шва на шейку матки.
Гестоз развился у 28% пациенток, из них у 21% — нефропатия легкой степени. Реже, в 7% случаев, встречались тяжелые формы гестоза (нефропатия 3 степени). Существенного различия частоты гестоза в двух группах не выявлено. Обращало внимание относительно «доброкачественное» течение гестоза, малая выраженность симптоматики. По-видимому, это можно объяснить тем, что обследованные беременные неоднократно и длительно лечились в стационаре.
Тазовые предлежания плода и аномалии прикрепления плаценты наблюдались редко, не отличаясь от частоты в популяции.
Анализ течения родов обследованных женщин показал, что наиболее частыми осложнениями были несвоевременное излитие околоплодных вод (30,5%) и аномалии родовой деятельности (19,3%). Причем, из аномалий родовой деятельности слабость родовой деятельности встречалась наиболее часто (18,9%). Гипоксия плода в родах развилась у 11,8% женщин.
При анализе методов родоразрешения у женщин с гиперандрогенией отмечается высокий процент операций кесарева сечения (27,4%). Это объясняется отягощенньм акушерско-гинекологическим анамнезом (поздний репродуктивный возраст, бесплодие или привычное невынашивание беременности), большой частотой плацентарной недостаточности, а также повышенной частотой аномалий родовой деятельности в сочетании с гипоксией плода.
Состояние новорожденных оценивалось по установленным параметрам: 16% детей имели признаки нарушения мозгового кровообращения гипоксического генеза, 33% — признаки внутриутробной гипотрофии. В обследованных группаx нами не выявлено ни одного случая перинатальной смертности.
Таким образом, женщины с гиперандрогенией относятся к группе высокого риска на развитиe осложнений гестации, в связи с чем у них должнa быть проведена специальная подготовка к беременности. Во время беременности является необходимым проведение превентивной терапии.
На узи 20.05.19 гематома 35*16.Внут.зев конусообр. расширен. ЦК на асем протяжении 0,5 мм. Внутр зев в широк месте 3 мм.
Влияет ли гиперандрогения на беременность?
Сейчас 14 недель. Были выделения, кровь на 12-13 неделе. В больнице пока. Пью Дюфастон.
До беременности был СПКЯ, до бер. были повышены 17-он-прог, Т своб, ЛГ. Забеременела после отмены Ярины.
На УЗИ 11.05.19 отслойка, гематома, длина шейки 37 мм. ЦК щелевидно расширен, внут. зев 3,8 мм.
На узи 20.05.19 гематома 35*16.Внут.зев конусообр. расширен. ЦК на асем протяжении 0,5 мм. Внутр зев в широк месте 3 мм.
Какие гормоны имеет смысл сдать во время беременности? И какое возможное лечение?
Слышала о препарате метипред. Снижает ли он мужские гормоны? Как влияет на беременность?
На сервисе СпросиВрача доступна консультация эндокринолога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!
Если для синтеза кортизола и минералокортикоидов роль АКТГ четко доказана, то для синтеза андрогенов необходимы еще какие-то стимулирующие факторы помимо АКТГ.
Основными андрогенами, продуцируемыми надпочечниками являются ДЭА, ДЭА-С и андростендион. Они являются слабыми андрогенами, но в тканях организма, особенно в жировой, они конвертируются в андрогены более активные — тестостерон и дигидротестостерон и др.
Если для синтеза кортизола и минералокортикоидов роль АКТГ четко доказана, то для синтеза андрогенов необходимы еще какие-то стимулирующие факторы помимо АКТГ.
Введение дексаметазона, полностью подавляющее продукцию кортизола, не способно снизить уровень андрогенов ниже 20%, но тем не менее секреция андрогенов подавляется дексаметазоном быстрее чем кортизол, и быстрее восстанавливается, несмотря на то, что нет полного снижения их уровня. Было выявлено, что пролактин принимает участие в синтезе андрогенов, но не кортизола и андростендиона.
Инсулиноподобный фактор роста, по-видимому, стимулирует их уровень в плазме. Циркулирующие стероидные гормоны находятся в плазме в связанном с протеинами состоянии — кортикостерон-связывающим глобулином (CBG или транскортином), тестостерон-связывающим глобулином (TeBg) и альбумином. В свободном виде гормоны находятся в незначительном количестве.
Неклассические, стертые формы адреногенитального синдрома начинают проявляться в зрелом возрасте и напоминают синдром поликистозных яичников, но эти состояния необходимо дифференцировать, так как тактика ведения различна.
Андрогены выделяются с мочой в виде метаболитов, объединяемых в группу 17-кетостероидов. По уровню этих метаболитов можно судить об уровне гиперандрогении, но не об их источнике.
На надпочечниковый источник андрогенов указывает высокий уровень к 17а-гидроксипрогестерона и дегидроэпиандростерона-сульфата в крови. При диагностике этого нарушения, протекающего в стертой форме, возникает необходимость в функциональных тестах. Если уровень 17а-гидроксипрогестерона выше 500 ng/dl — дальнейшего тестирования не производят, диагноз ясен.
При уровне 17 ОНП более 200 ng/dl, но ниже 500 ng/dl проводится проба с АКТГ (0,25 мл АКТГ (синактен-депо) в/в, через час — контроль). Если уровень 17а-гидроксипрогестерона увеличивается более 1000 ng /dl , а по некоторым данным на 236-392%, то диагноз неклассической формы адреногенитального синдрома может быть определен.
Адреногенитальный синдром является аутосомно-рецессивным заболеванием и передается по наследству через гены 21-гидроксилазы, расположенные на коротком плече 6 хромосомы в зоне HLA (основного комплекса гистосовместимости). В настоящее время ген 21 гидроксилазы обозначают термином СУР21 и его гомоген — псевдоген СУР21Р.
Тесная связь между генами 21-гидроксилазы и системой HLA (B14.B35) позволяет выявить возможных носителей активных генов этой патологии в семьях риска.
Предполагают, что локус аллельных вариантов недостаточности 21-гидроксилазы определяет разную степень дефицита, что и приводит к фенотипически различным формам (классической, скрытой или стертой) этого заболевания.
При нарушении 11 beta-гидроксилазы — энзима, ответственного за превращения 11-деоксикортизола в кортизол и деоксикортикостерона в кортикостерон — снижается продукция кортизола и компенсаторно увеличивается уровень АКТГ и увеличивается продукция деоксикортизола и деоксикортикостерона, ДЭА и андростендиона.
Заболевание может проявляться в детородном возрасте при стертых его проявлениях и характеризуется гирсутизмом, менструальными нарушениями. При классической форме заболевание характеризуется очень ранним началом, иногда с момента рождения (сольтеряющая форма адреногенитального синдрома), выраженной вирилизацией, гипертензией и часто сопровождается миопатией, ретинопатией. Ген 11-гидроксилазы расположен на длинном плече 8 хромосомы, и связи с системой HLA не выявлено.
У всех больных повышено содержание андрогенов и дезоксикортизола в плазме, особенно после стимуляции в пробе с АКТГ.
Дефицит 3-бета-гидроксистероид дегидрогеназы наблюдается довольно редко, но этот энзим принимает участие в метаболизме и надпочечников, и яичников и ответственен за синтез прогестерона из прегненолона. В случае недостаточности этого фермента нарушается продукция кортизола, а избыток прегненолона превращается в дегидроэпиандростерон.
При частичном дефекте этой системы у взрослых женщин может быть незначительный гирсутизм (ДЭА и ДЭА-С слабые андрогены), но имеются нарушения менструального цикла, напоминающие нарушения при синдроме поликистозных яичников.
Эта форма адреногенитального синдрома наблюдается в основном при опухоли надпочечника. Чаще опухоль поражает один надпочечник, поэтому продукция кортизола и АКТГ поддерживается в состоянии баланса.
В случае развития гиперплазии сетчатой зоны коры надпочечников или образования в ней опухоли, которая ведет к атрофии других слоев надпочечника, адреногенитальный синдром может сочетаться с болезнью Аддисона — первичной недостаточностью коры надпочечников. При гиперплазии сетчатой и пучковой зон развивается адреногенитальный синдром и синдром Кушинга.
Однако такие тяжелые заболевания для невынашивания беременности не характерны.
Механизм прерывания беременности при стертых формах адреногенитального синдрома обусловлен нарушением процессов метаболизма гормонов, наличием ановуляции и неполноценной второй фазы менструального цикла, которая служит клиническим проявлением стертой формы адреногенитального синдрома. При классической форме заболевания наблюдается аменорея и бесплодие.
Гиперандрогения яичникового генеза — синдром поликистозных яичников выявлен только у 12,1% обратившихся в отделение невынашивания беременности в связи с прерыванием беременности в анамнезе после успешного лечения бесплодия.
Имеются данные о наследовании синдрома поликистозных яичников, как патологии сцепленной с Х-хромосомой.
Диагностика синдрома поликистозных яичников основывается изданных клинического, гормонального обследования и данных УЗИ. По данным исследований, у больных с синдромом поликистозных яичников более выражены проявления андрогенизации: гирсутное число 15,2±0,6; повышен индекс массы тела (26,3±0,8). У всех пациенток отмечалась олигоменорея, ановуляция, значительное снижение генеративной функции (в анамнезе первичное бесплодие, а после прервавшейся беременности у 64,7% — вторичное бесплодие).
Гормональное обследование выявило у всех пациенток высокую концентрацию ЛГ, Т, увеличение уровня ФСГ. При УЗИ отмечено у 78,6% увеличение яичников с характерной картиной — увеличение объема яичников, гиперплазией стромы, более 10 атретичных фолликулов, размером от 5 до 10 мм, расположенных по периферии под утолщенной капсулой.
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12]