Кроме того, терапия должна быть дополнена лечением сопутствующих заболеваний печени, щитовидки, а также стоит устранить адреногенитальный синдром.
Гиперандрогения – нарушение, к которому приводит чрезмерная активность мужских половых гормонов в организме женщины.
За продукцию андрогенов у женщин отвечают яичники и надпочечники. Получить диагноз гиперандрогения можно в том случае, если железы вырабатывают андрогены в большем количестве, чем того требуется.

- Яичникового происхождения
- Надпочечникового происхождения
- Смешанную
Что такое андрогены и как они влияют на женский организм?
Андрогены — это группа веществ (стероидных гормонов), обладающих активностью мужского полового гомона тестостерона. В женском организме они вырабатываются в первую очередь фолликулами яичников и сетчатой зоной надпочечников, а также некоторыми периферическими органами и тканями.
 Биологическое действие оказывают андрогены циркулирующие в крови либо в свободном состоянии, либо связанные с белком крови альбумином.
Биологическое действие оказывают андрогены циркулирующие в крови либо в свободном состоянии, либо связанные с белком крови альбумином.
Функции андрогенов в женском организме:
- Регуляция набора мышечной массы, скорости роста волос, интенсивность работы сальных и потовых желез, скорость закрытия эпифизарных концов трубчатых костей (рост).
- Стимулируют синтез белков в печени, гормона эритропоэтина, отвечающего за образование эритроцитов в костном мозге.
- Отвечает за половое влечение и склонность к инициативному, волевому, а иногда и агрессивному поведению.
В медицинском центре «СМ-Клиника» работает целая команда специалистов высшей квалификационной категории. В нашем штате опытные гинекологи, эндокринологи и репродуктологи. Мы располагаем всеми известными технологиями для диагностики и выявления причин женской гиперандрогении. Совместная работа специалистов клиники направлена на подбор оптимальной тактики лечения, комплексное сохранение и поддержание женского здоровья.
Как проводят лечение
В «СМ-Клиника» в Москве квалифицированную медицинскую помощь, соответствующую последним достижениям медицины, оказывает гинеколог, эндокринолог, диетолог и другие специалисты. Наши доктора подберут оптимальную тактику лечения и примут самое активное участие в каждом его этапе, чтобы добиться максимально положительных результатов. Цены на услуги можно уточнить непосредственно в клинике или на нашем официальном сайте.
Команда «СМ-Клиника» решит любые проблемы женского здоровья. Записывайтесь на прием к лучшим специалистам прямо сейчас, чтобы всегда оставаться в отличной форме!
Гиперандрогения при АГС характеризуется вирилизацией гениталий (женским псевдогермафродитизмом), маскулинизацией, поздним менархе, недоразвитием груди, огрублением голоса, гирсутизмом, угрями. Тяжелая гиперандрогения при нарушении функции гипофиза сопровождается высокой степенью вирилизациии, массивным ожирением по андроидному типу. Высокая активность андрогенов способствует развитию метаболического синдрома (гиперлипопротеинемии, инсулинорезистентности, СД II типа), артериальной гипертензии, атеросклероза, ИБС. При андрогенсекретирующих опухолях надпочечников и яичников симптомы развиваются стремительно и быстро прогрессируют.
Симптомы гиперандрогении у женщин
Гиперандрогения при АГС характеризуется вирилизацией гениталий (женским псевдогермафродитизмом), маскулинизацией, поздним менархе, недоразвитием груди, огрублением голоса, гирсутизмом, угрями. Тяжелая гиперандрогения при нарушении функции гипофиза сопровождается высокой степенью вирилизациии, массивным ожирением по андроидному типу. Высокая активность андрогенов способствует развитию метаболического синдрома (гиперлипопротеинемии, инсулинорезистентности, СД II типа), артериальной гипертензии, атеросклероза, ИБС. При андрогенсекретирующих опухолях надпочечников и яичников симптомы развиваются стремительно и быстро прогрессируют.
— Лечебная тактика выбирается в зависимости от причины (источника) повышенной секреции андрогенов, при этом их концентрацию целесообразно контролировать каждые 3-4 месяца в течение года. Полученный эффект от лечения можно оценивать не ранее, чем через 6 месяцев от его начала.
Часто проблемы со своей внешностью мы стараемся решить с помощью косметологических средств, но порой причина куда глубже и серьезнее, чем кажется. И невнимание к ней ведет к опасным последствиям. Так можно сказать и о гиперандрогении. Что это такое? Рассказывает гинеколог-эндокринолог Светлана Якутовская.

Андрогены — предшественники всем известных эстрогенов
— Что такое гиперандрогения?
— Это общее проявление эндокринных нарушений у женщин, которое характеризуется избыточной продукцией андрогенов, продуцируемых такими эндокринными железами, как надпочечники и яичники.
— Зачем вообще андрогены нужны женщине?
— Их функции очень важны:
В любом возрасте стимулируют кожные единицы — волосяной фолликул и сальные железы. То есть они определяют количество волос на теле, жирность кожи, наличие или отсутствие перхоти и т.д.
В пубертате (подростковом возрасте) инициируют рост стержневых волос на лобке и подмышечных зонах, регулируют линейный рост трубчатых костей, формируют фигуру, в том числе, распределяя жировую клетчатку.
Проявляют анаболические свойства, обеспечивая костное ремоделирование, рост мышечной массы.
Оказывают влияние на сердечно-сосудистую систему.
Являются предшественниками всем известных эстрогенов.
В организме здоровой женщины именно они формируют и поддерживают сексуальность, в том числе либидо, а также поведенческие реакции.
— Часто ли это заболевание встречается в Беларуси?
— Наша страна не выходит за рамки мировых данных. Заболевание встречается примерно у 5-15% женщин. Это достаточно тревожный показатель. Чтобы понять, много это или мало, просто представьте, что из 100 женщин, его диагностируют у 15. Согласитесь, это немало.
Усики над губой и большое количество пушковых волос — это не всегда гирсутизм!
— Какие виды гиперандрогении выделяют?
— Если говорить о клинической практике, это в первую очередь:
Яичниковая форма гиперандрогении (ВДКН, вирилизирующие опухоли надпочечников);
Гиперандрогения на фоне других состояний (гиперкортицизм или синдром Кушика, акромегалия, гиперпролактинемия, инсулинорезистентность (HAIR-AN-синдром);
— Каковы причины заболевания?
— Их может быть очень много. Но чаще всего это нарушения синтеза андрогенов железами либо нарушение восприятия тканей человека андрогенами. В основе лежит именно повышенный уровень андрогенов.
Гиперандрогения способна спровоцировать бесплодие
— Какими могут быть симптомы заболевания?
— Самый яркий симптом — это избыточный рост волос. Выделяются три клинических группы проявлений:
1. Гиперандрогенная дермопатия: изменения возникают со стороны кожи и ее придатков, развиваются:
- жирная себорея;
- акне (угревая сыпть);
- гирсутизм (чрезмерный рост стержневых волос по мужскому типу в андрогенозависимых зонах);
- андрогенная алопеция (облысение).
Существует такая проблема, как гипертрихоз — повышенный рост пушковых волос повсеместно, особенно на руках и ногах. Стоит понимать, что это состояние не ассоциировано с избытком андрогенов.
Рост волос порой определяется национальными особенностями, генетическими факторами. Поэтому не стоит бояться появления, например, усиков над верхней губой. Важно рассматривать все симптомы в комплексе.
2. Нарушается формирование вторичных половых признаков:
- вирилизация наружных половых органов (клиторомегалия — увеличение размеров клитора);
- атрофия молочных желез;
- изменение гортани (ларингомегалия с характерным огрублением голоса — барифонией).
3. Для практикующего гинеколога очень значим тот факт, что выраженная гиперандрогения приводит к нарушениям женской репродуктивной функции:
- невынашиванию беременности;
- ановуляции (отсутствию овуляции);
- эндокринному бесплодию;
- нарушениям менструального цикла (олиго-, опсоаменореи), мено- и метроррагии.
— Как проводится диагностика, и почему важно делать ее еще в подростковом возрасте?
— Большую роль играет общение с пациенткой. Доктор обязательно должен собрать анамнез. Обращают внимание на такие факторы как избыточная масса тела, ожирение, инсулинорезистентность, заболевания среди родственников сахарным диабетом (особенно II типа).
У женщин с гиперандрогенией обязательны диагностика и коррекция метаболических нарушений, таких, как нарушение толерантности к глюкозе.

Не менее важно оценить наличие факторов риска сердечно-сосудистых заболеваний, в том числе, атеросклероза, артериальной гипертензии.
Следующий этап — общий осмотр, физикальное и инструментальное обследование.
В некоторых случаях требуется лабораторная диагностика. Изучаются гормоны: ЛГ, ФСГ, общий и свободный тестостерон, андростендиндион, 17-ОН-прогестерон, ДГЭ-сульфат, пролактин, гормоны щитовидной железы и др.
Ультразвуковая диагностика поможет выявить поликистоз или опухоль яичников, опухоль или гиперплазию надпочечников. По показаниям выполняется КТ и МРТ.
Эффект от лечения можно оценивать не ранее, чем через 6 месяцев
— Как лечить гиперандрогению?
— Лечебная тактика выбирается в зависимости от причины (источника) повышенной секреции андрогенов, при этом их концентрацию целесообразно контролировать каждые 3-4 месяца в течение года. Полученный эффект от лечения можно оценивать не ранее, чем через 6 месяцев от его начала.
Важно и то, что нужно пациентке: интересует ли ее беременность или нет. Если тактика направлена на поддержание нормального менструального цикла и работы сердца, костной, мышечной системы — решение будет одно. Если женщина мечтает стать мамой — оно будет иным.
В лечении чаще всего используются комбинированные гормональные средства, которые могут подавить синтез андрогенов, а также блокировать периферическое действие этих стероидов на уровне волосяного фолликула. Каждому пациенту препараты подбираются индивидуально.
Если есть нарушения жировой массы тела, рекомендуется модификация образа жизни (ТОМЖ): адекватная физическая нагрузка, рациональное питание (низкокалорийная диета 1500-200 ккал/сут. с ограничением жиров и легкоусвояемых углеводов.
Снижение веса на 6-8 кг на фоне ТОМЖ способствует восстановлению ритма менструации, однако ановуляция и недостаточность лютеиновой фазы менструального цикла могут сохраниться.
Для лечения проявлений гиперандрогенной дермопатии применяются специальные местные и системные лекарственные средства, фото- или лазерная эпиляция. Их уже назначают дерматологи.
Внешние проявления болезни порой приводят к настоящей депрессии
— Помимо гинеколога, к каким еще врачам нужно обратиться?
— В зависимости от причины проблемы и целей пациентки за лечением также дополнительно обращаются к терапевту, кардиологу и, как я уже говорила, дерматологу и косметологу.
— В каких случаях требуется оперативное вмешательство?
— Если мы говорим о достижении беременности и консервативная медицина не дает эффекта, предлагаются лапароскопические операции, призванные, в первую очередь, улучшить овуляцию. Они же применяются, когда у пациентки обнаруживается опухоль.

— Какими могут быть последствия, если проблему запустить?
— В таком случае существует риск, что понизится репродуктивный потенциал и вообще усугубятся проблемы женского здоровья.
В любом случае помните, что бороться с проблемой можно и нужно, и чем раньше вы обратите на нее внимание, тем быстрее найдется подходящее решение.
По вопросам литературы обращайтесь в редакцию
«Маточные выделения (месячные) имеют многие женщины, но не все. Они бывают у светлокожих с женским обликом, но не у тех, кто темен и мужеподобен. » Аристотель, 384 –322 до н. э.
«Маточные выделения (месячные) имеют многие женщины, но не все. Они бывают у светлокожих с женским обликом, но не у тех, кто темен и мужеподобен. »
Аристотель, 384 –322 до н. э.
Синдром гиперандрогении представляет собой достаточно обширную группу эндокринных заболеваний, которые возникают в силу весьма разнообразных патогенетических механизмов, но объединяются по принципу сходной клинической симптоматики вследствие избыточного количества и/или качества (активности) мужских половых гормонов в женском организме. Наиболее широко распространены следующие гиперандрогенные состояния.
- Синдром поликистозных яичников (СПКЯ):
а) первичный (синдром Штейна-Левенталя);
б) вторичный (в рамках нейроэндокринной формы так называемого гипоталамического синдрома, при синдроме гиперпролактинемии, на фоне первичного гипотиреоза). - Идиопатический гирсутизм.
- Врожденная дисфункция коры надпочечников.
- Стромальный текоматоз яичников.
- Вирилизирующие опухоли.
- Другие более редкие варианты.
Поэтому в настоящей статье особый акцент сделан прежде всего на проблемах диагностики и достижениях в терапии СПКЯ.
Этиопатогенез
Сравнительно недавно — в конце прошлого века — была предложена и обстоятельно аргументирована новейшая научная концепция о том, что в патогенезе СПКЯ принимают участие две взаимосвязанные составляющие:
- повышенная активность цитохрома Р-450С17альфа, определяющая избыточную продукцию андрогенов в яичниках/надпочечниках;
- гиперинсулинемическая инсулинорезистентность, ведущая к множественным дефектам в регуляции углеводного, жирового, пуринового и других видов обмена веществ.
Клиническая характеристика
С точки зрения классической терминологии СПКЯ характеризуется двумя облигатными признаками: а) хронической ановуляторной дисфункцией яичников, определяющей формирование первичного бесплодия; б) симптомокомплексом гиперандрогении, имеющей отчетливые клинические (чаще всего) и/или гормональные проявления.
Симптомы патологической андрогенизации
Симптомы инсулинорезистентности и гиперинсулинизма
Лабораторно-инструментальная диагностика
1. На седьмой–десятый день менструального цикла — «гонадотропный индекс» (ЛГ/ФСГ) >> 2, ПРЛ в норме или несущественно повышен (примерно в20% случаев).
2. На седьмой–десятый день менструального цикла на УЗИ выявляются характерные признаки:
3. Лабораторные знаки инсулинорезистентности:
- повышение базального уровня (натощак) уровня инсулина в сыворотке крови или увеличение расчетного глюкозо-инсулинового индекса HOMAIR.
Однако в апреле 2003 г. экспертами американской Ассоциации клинических эндокринологов разработан новый документ, согласно которому решено переименовать комплекс клинико-биохимических нарушений, известный с 1988 г. как (дис)метаболический синдром Х, в синдром инсулинорезистентности. А при его верификации предложено ориентироваться не на гормональные индикаторы, а на суррогатные биохимические параметры [26].
Идентификация синдрома инсулинорезистентности
- Триглицериды >150 мг/дл (1,74 ммоль/л).
- Холестерин липопротеидов высокой плотности у женщин 130/85 мм рт. ст.
- Гликемия: натощак 110-125 мг/дл (6,1-6,9 ммоль/л); через 120 мин после нагрузки глюкозой 140-200 мг/дл (7,8-11,1 ммоль/л).
Лечение
Индивидуальная тактика ведения пациенток с СПКЯ нередко зависит не только от установленного нозологического варианта патологии, но и от ситуации в семье, где планируется беременность. С учетом этого терапию СПКЯ условно можно разделить на две группы: базовую — когда длительно выполняется комплексная реабилитационная программа и происходит планомерная подготовка молодой женщины к беременности, и ситуационную — когда по желанию пациентки неотложно решается вопрос о восстановлении фертильности.
Базовая терапия
Клинические эффекты
- Улучшение менструальной функции, индукция спонтанной и стимулированной овуляции, повышение частоты зачатия.
- Снижение частоты спонтанных выкидышей, снижение частоты гестационного диабета, улучшение исходов беременности в отсутствие тератогенного эффекта.
- Уменьшение гирсутизма, угревых элементов, жирной себореи, других симптомов гиперандрогении.
- Снижение аппетита, массы тела, АД.
Лабораторные эффекты
- Снижение уровня инсулина, инсулиноподобного фактора роста 1 типа (ИФР-1).
- Снижение уровня холестерина, триглицеридов, ЛПНП и ЛПОНП, повышение концентрации ЛПВП.
- Снижение уровня андрогенов, ЛГ, ингибитора активатора плазминогена.
- Повышение уровня тестостерон-эстрадиол-связывающего глобулина, связывающего белка для ИФР-1.
Российским врачам разных специальностей наиболее знаком препарат Сиофор 500 и 850 мг (Берлин-Хеми/Менарини Фарма ГмбХ), относящийся к группе сенситайзеров инсулина. Он стал привычным не только для эндокринологов (при терапии сахарного диабета 2 типа), но и для гинекологов-эндокринологов — именно с этого препарата началась история лечения СПКЯ сенситайзерами в нашей стране (М. Б. Анциферов соавт., 2001; Е. А. Карпова, 2002; Н. Г. Мишиева соавт., 2001; Г. Е. Чернуха соавт., 2001).
Режим дозирования: первая неделя = 1 табл. на ночь, вторая неделя = + 1 табл. перед завтраком, третья неделя = + 1 табл. перед обедом. Средняя суточная доза — 1,5-2,5 г.
Длительность приема: минимум шесть месяцев, максимум 24 месяца, средняя продолжительность — один год.
Перерыв/отмена в приеме препарата должны осуществляться в течение нескольких дней при любом остром заболевании и при проведении рентгеноконтрастных исследований по поводу других состояний (риск лактатоцидоза).
Заключение
По вопросам литературы обращайтесь в редакцию
Д. Е. Шилин, доктор медицинских наук, профессор
Российская медицинская академия последипломного образования МЗ РФ, Москва
При андрогенпродуцирующих опухолях надпочечников наиболее важным критерием диагностики является очень высокий уровень ДГЭАС в крови (свыше 800 мкг/дл). В этом случае рекомендуют проведение компьютерной и магнитно-резонансной томографии. В редких случаях, при сложности визуализации опухоли проводят катетеризацию надпочечниковой и яичниковой вен. Данная патология встречается менее чем у 1% женщин с гирсутизмом [6]. Лечение — хирургическое.
Гиперандрогенией называют состояние, которое у женщин клинически проявляется себореей, акне, гирсутизмом и андрогензависимой алопецией. Следует отметить, что при этом уровень андрогенов в крови может быть повышен или оставаться в пределах нормы. Очень часто при гиперандрогении определяются изменения структуры яичников, характерные для поликистоза яичников (ПКЯ).
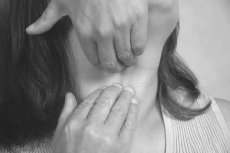
При гиперандрогении у женщин могут развиваться различные нарушения функций органов и систем (схема).
У женщин с гиперандрогенией часто отмечаются нарушения менструального цикла. Он нерегулярный, а при высоком уровне андрогенов в крови может развиться аменорея.
Нередко гиперандрогении сопутствует ановуляция, вследствие чего вырабатывается недостаточное количество прогестерона и развивается относительная гиперэстрогенемия. Гормональный дисбаланс приводит к чрезмерной стимуляции эндометрия эстрогенами без его эффективной секреторной трансформации. Таким образом, относительная гиперэстрогенемия повышает риск развития гиперплазии эндометрия и рака матки [2]. Следствием высокой частоты ановуляции у женщин с гиперандрогенией является бесплодие.
При проведении дифференциальной диагностики кроме клинического осмотра, инструментальных методов исследования и тщательного сбора анамнеза можно проводить (по показаниям) исследование уровня Т, андростендиона (А), лютеинизирующего гормона (ЛГ), фолликулостимулирующего гормона (ФСГ), пролактина (ПРЛ) и дегидроэпиандростерона сульфата (ДГЭАС) в крови.
Как было отмечено выше, часто при гиперандрогении у женщин уровень андрогенов в крови соответствует нормальным показателям. Во всем мире таким пациенткам рекомендуют применять пероральные контрацептивы, содержащие антиандрогены. В Украине сегодня зарегистрирован только один препарат, предназначенный для лечения проявлений гиперандрогении и обладающий контрацептивным эффектом, — Диане 35. Препарат содержит антиандроген ципротерона ацетат и эстроген этинилэстрадиол.
При гиперпродукции (неопухолевого генеза) яичниками андрогенов (при ПКЯ) проявления гиперандрогении прогрессируют медленно, на протяжении многих лет. ПКЯ определяют у 40–92% женщин с гирсутизмом [3, 5]. В исследовании, проведенном под руководством J. Adams [3], было установлено, что ПКЯ определяется у 92% женщин с гирсутизмом, а повышенный уровень андрогенов в крови — у 50%, исходя из этого, некоторые из наблюдаемых женщин, вероятно, страдают симптоматической гиперандрогенией.
При андрогенпродуцирующих опухолях яичников (лютеома, текома) симптомы возникают внезапно и быстро прогрессируют. Важным диагностическим критерием является очень высокий уровень андрогенов, равный таковому у мужчин (более 200 нг/дл). В этом случае следует провести ультразвуковое исследование, компьютерную томографию. При подтверждении диагноза рекомендуют хирургическое лечение. Андрогенпродуцирующие опухоли яичников встречаются менее чем у 1% женщин с гирсутизмом [5].
При надпочечниковой гиперандрогении назначают глюкокортикостероиды (дексаметазон, преднизолон) в минимальных дозах, позволяющих нормализовать синтез андрогенов в надпочечниках. При гирсутизме и ПКЯ можно дополнительно рекомендовать Диане-35. АГС встречается у 1–4% женщин с гирсутизмом [5].
Надпочечниковая гиперандрогения может наблюдаться и при синдроме галактореи-аменореи . Пролактин стимулирует синтез андрогенов в надпочечниках и одновременно блокирует стероидогенез в яичниках [8]. Исследование уровня пролактина в крови позволит определить этиологию гиперандрогении в данном случае. При синдроме галактореи-аменореи назначают бромкриптин и другие ингибиторы синтеза пролактина.
При андрогенпродуцирующих опухолях надпочечников наиболее важным критерием диагностики является очень высокий уровень ДГЭАС в крови (свыше 800 мкг/дл). В этом случае рекомендуют проведение компьютерной и магнитно-резонансной томографии. В редких случаях, при сложности визуализации опухоли проводят катетеризацию надпочечниковой и яичниковой вен. Данная патология встречается менее чем у 1% женщин с гирсутизмом [6]. Лечение — хирургическое.
Лечение женщин с гирсутизмом приведено в таблице.
- • подавление роста и созревания фолликулов на ранних стадиях фолликулогенеза, приводящее к аменорее;
- • торможение роста, созревания фолликула и яйцеклетки, не способной овулировать, что проявляется ановуляцией и олигоменореей;
- • овуляция с неполноценным желтым телом: несмотря на регулярные менструации, имеется недостаточность лютеиновой фазы цикла.
Симптомы Надпочечниковой гиперандрогения:
В зависимости от выраженности дефицита С21-гидроксилазы и соответственно гиперандрогении выделяют классическую форму АГС и легкие, или поздние (пубертатную и постпубертатную), формы АГС.
Классическая форма АГС сопровождается врожденной гиперплазией надпочечников. Такая вирилизация приводит к патологии наружных половых органов (ложный женский гермафродитизм) и неправильному определению пола при рождении. Детям с такой патологией проводят хирургическую коррекцию иола, дальнейшее лечение и наблюдение обеспечивает детский эндокринолог.
Но обычно женщины рано или поздно обращают внимание, что у них становится больше высыпаний на лице или груди, спине, волосы портятся, редеют.
Гиперандрогения — это наследственная проблема?
— Нет, не обязательно. Это нарушение гормонального фона, которое не зависит ни от наследственности, ни от национальности женщины.
И наличие большого количества волос на теле, например, у кавказских женщин по сравнению с представительницами средней полосы России, не всегда говорит о том, что женщина страдает от гиперандрогении.
Изменение гормонального фона одинаково возможно у любой женщины. К сожалению, у многих есть эта проблема.
Рассчитывать на стойкий результат у больной женщины можно лишь после патогенетического лечения гиперандрогении.
Классификация гиперандрогении у женщин
В здоровом женском организме андрогены (главным образом – тестостерон), синтезируются в яичниках и надпочечниках.
При развитии некоторых патологических состояний появляются и другие источники выработки мужских половых гормонов.
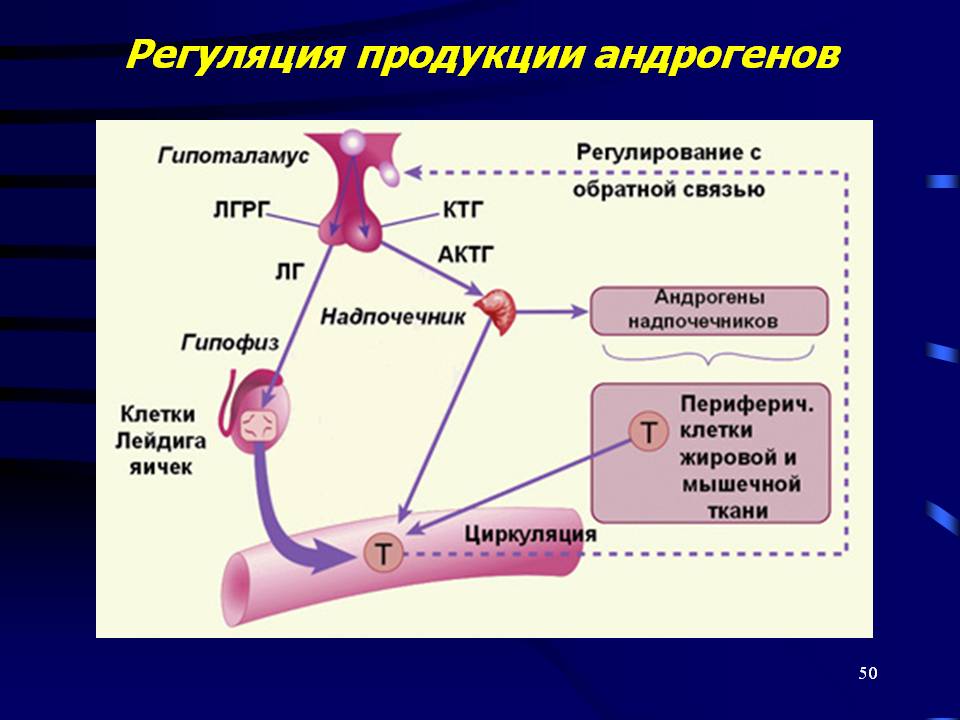
У женщин встречается несколько разных форм синдрома гиперандрогении:
- Овариальная.
- Надпочечниковая.
- Смешанная.
- Опухолевая.
- Рецепторная.
При овариальной или яичниковой форме, именно эти органы начинают выделять больше андрогенов, чем нужно.
Во втором случае, чрезмерный синтез идет в надпочечниковых железах.
Смешанная означает, что гиперпродукция отмечается в обоих отделах.
Становиться дополнительным источником андрогенов могут некоторые опухоли.
Иногда они проявляют себя именно таким синдромом.
Отмечается рецепторная форма.
Когда в крови уровни гормонов остаются адекватными, но клеточные рецепторы слишком активно реагируют на эти вещества.
Причины гиперандрогении у женщин
Приводить к патологии могут одни и те же факторы, поражающие разные органы.
Однако есть и специфические расстройства.
Например, вызывать овариальную форму могут такие состояния:
- Синдром поликистозных яичников.
- Гормонпродуцирующие опухоли.
- Неактивные новообразования, которые провоцируют разрастание нормальной ткани яичников.
Спровоцировать надпочечниковую разновидность гиперандрогении у некоторых женщин способны:
- Ферментопатия – дефект 21-гидроксилазы.
- Акромегалия.
- Болезнь Иценко-Кушинга.
- Гиперпролактинемия (патология гипофиза).
- Опухолевые образования надпочечников.
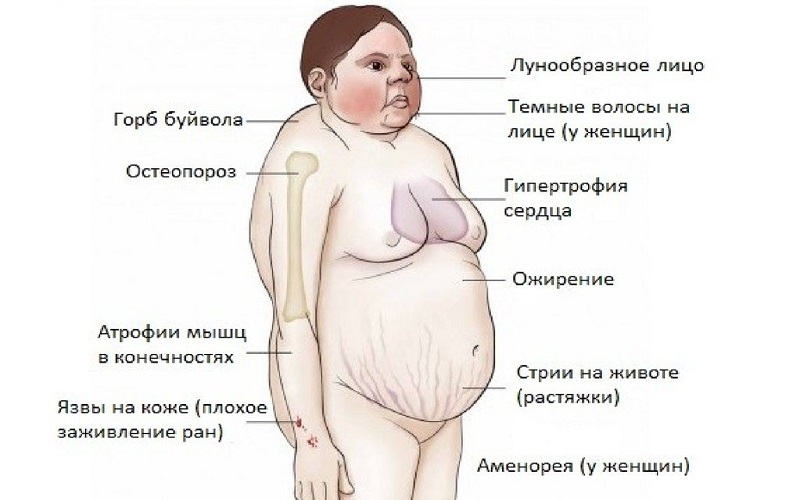
Факторы, провоцирующие развитие рецепторной формы, пока что изучены плохо.
Клинические проявления гиперандрогении
Реакция женского организма в ответ на высокую активность мужских половых гормонов, изучена хорошо.
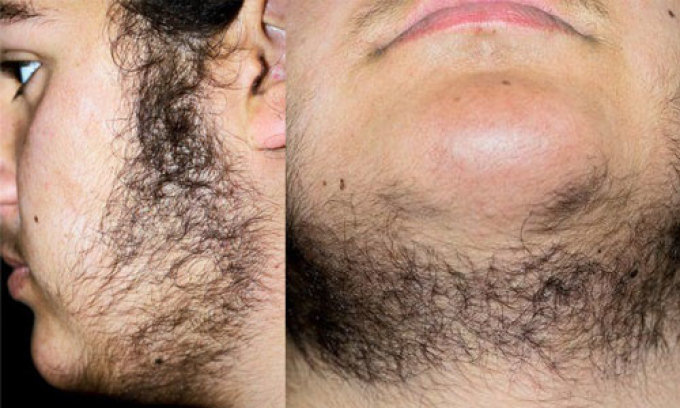
Как правило, отмечаются:
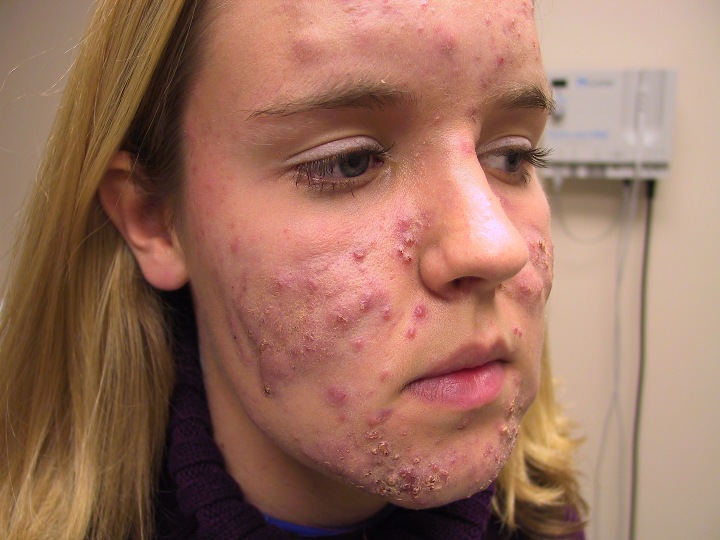
Несмотря на то, что все эти симптомы можно легко заметить, установить диагноз гиперандрогении у женщин бывает непросто.
Проблема в том, что описанные признаки бывают не выражены.
Часто встречаются поодиночке и вводят в заблуждение неспециалистов.

Гиперандрогения у женщин
рассказывает гинеколог,
акушер-гинеколог
Попельницкая Наталья Олеговна
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем гинекологом
Гаряевой Ириной Владимировной
| Наименование | Срок | Цена |
|---|---|---|
| Прием гинеколога с осмотром на кресле | 1200.00 руб. | |
| Тестостерон общий | 1 д. | 500.00 руб. |
Диагностика гиперандрогении
В качестве базовых критериев заболевания используется триада симптомов:
- Уменьшение или исчезновение месячных.
- Хотя бы одно из описанных внешних проявлений гиперандрогении.
- УЗИ картина поликистозных яичников.
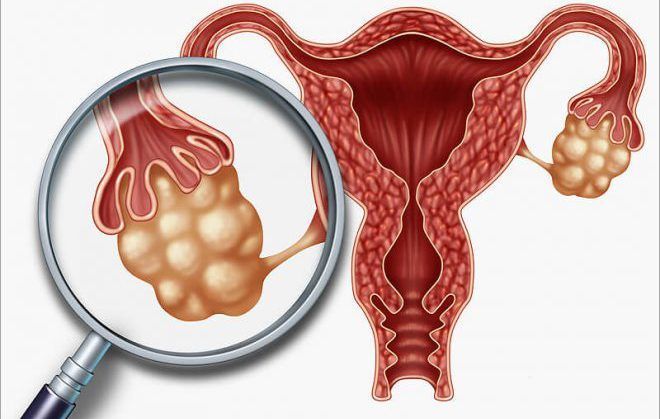
Такое сочетание позволяет со 100% уверенностью установить диагноз.
Однако настолько типичная картина встречается далеко не всегда.
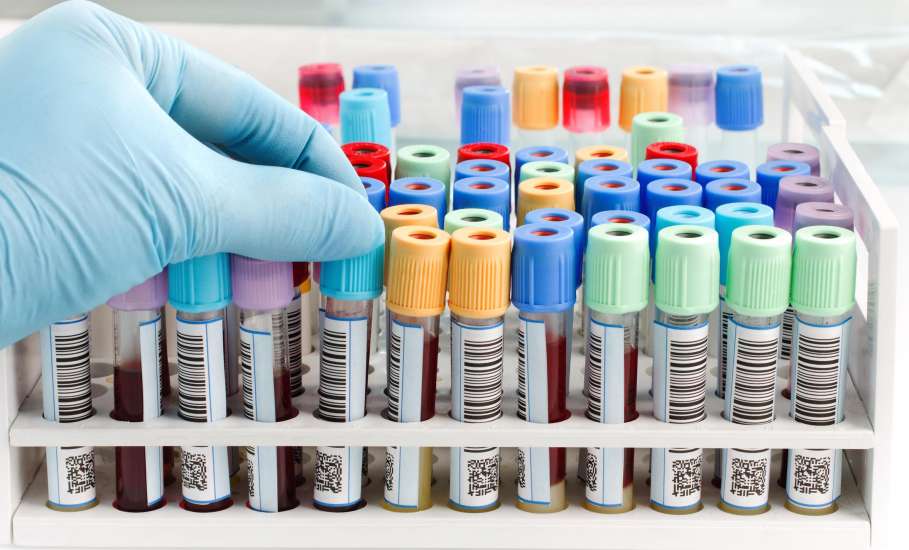
Тогда на помощь приходит оценка уровня ряда половых гормонов в крови.
- Лютеинизирущий гормон (ЛГ).
- Фолликулостимулирующий (ФС).
- Тиреотропный (ТТГ).
- Пролактин.
- Тестостерон.
Для точного результата может потребоваться три пробы, взятых в разное время.
Повышение уровня пролактина требует дообследования гипофиза магнитно-резонансной томографией (МРТ).
Точная диагностика источника гиперандрогении необходима для того, чтоб разработать индивидуальную схему терапии патологии у каждой женщины.
Лечение гиперандрогении
Подбор медикаментов и методик должен проводиться только специалистами.
В целом же применяются:
- Пункция кист яичников при поликистозе.
- Коррекция метаболических нарушений.
- Ингибиторы синтеза тестостерона.
- Блокаторы рецепторов к андрогенам.
- Комплексные оральные контрацептивы (снижают уровень ЛГ).
Разработаны и другие группы препаратов, но использование любых лекарств может сильно исказить гормональный фон.
Поэтому применять любые медикаменты нужно только под строгим медицинским контролем.
Некоторые пациентки пытаются справиться с симптомами.
Для этого проводят косметические процедуры: удаляют волосы на теле, подсушивают жирную кожу и так далее.
К сожалению, такой подход абсолютно неэффективен.
Рассчитывать на стойкий результат у больной женщины можно лишь после патогенетического лечения гиперандрогении.
Так называется коррекция или полное устранение провоцирующего патологию фактора.
Нормализовать гормоны удается достаточно часто, но для этого требуется много времени (несколько месяцев).
Многие случаи патологии можно было бы предупредить.
Для этого рекомендуется:
- I.Ограничить потребление с пищей жиров и сахара.
- II.Включать в рацион свежие фрукты и овощи.
- III.Поддерживать оптимальную физическую форму, избегать гиподинамии.
- IV.Следить за массой тела и не превышать физиологические нормы.
- V.Обеспечить полноценный сон.

Причем все эти мероприятия окажутся эффективны и для тех женщин, у кого гиперандрогения уже развилась независимо от ее причин.
Главное – ответственно выполнять все советы специалиста.
При подозрении на гиперандрогению обращайтесь к опытным гинекологам нашего медицинского центра.
Наиболее часто встречающейся является смешанная гиперандрогения, которая обусловлена сразу несколькими нарушениями. Это может быть надпочечниковая гиперандрогения и нарушение яичникового генеза или яичникового и центрального генеза и т. д.
Диагностика и лечение
Поставить диагноз, основываясь только на внешних проявлениях патологии, невозможно. Поэтому врач назначает пациенткам лабораторное исследование, позволяющее оценить гормональный фон, в том числе и уровень андрогенов. Также показано проведение УЗИ исследования, которое даст специалисту возможность выявить причины заболевания, без чего эффективное лечение невозможно.
Лечение зависит от формы патологии, обнаруженной у женщины. В частности, если у неё гиперандрогения яичникового генеза, показан приём антиандрогенных оральных контрацептивов. А для утилизации избытка гормонов показано применение таких лекарственных средств, как Метипрет и Дексаметазон. Эти средства повышают уровень женских гормонов, а те, в свою очередь, утилизируют излишки мужских.
Когда причиной развития патологии становится опухоль, требуется её оперативное удаление с последующим лечением, которое будет подбираться для пациентки индивидуально в каждом конкретном случае.
Лечить болезнь народными методами можно, но их эффективность очень низкая. Тем не менее есть некоторые травы, обладающие гормоностабилизирующим эффектом, поэтому если их пить в виде настоев и отваров, они могут немного улучшить состояние женщины. Правда, лечить таким образом патологию можно только после консультации со специалистом.