Общие рекомендации
Тип гормонального нарушения, при котором надпочечники человека вырабатывают избыточное количество альдостерона, что приводит к потере калия и накоплению натрия в плазме крови. Так как ионы натрия имеют свойство удерживать воду в организме, то при их повышенной концентрации увеличивается объем крови и повышается кровяное давление.
Доброкачественное образование надпочечников (альдостерон-продуцирующая аденома надпочечника);
Гиперактивность обоих надпочечников (идиопатический гиперальдостеронизм);
Опухоль коры надпочечников;
Наследственная предрасположенность: семейный (глюкокортикостероид-подавляемый) гиперальдостеронизм.
Факторы риска
Возраст: чаще заболевание развивается у пациентов старше 45 лет;
Избыточный вес;
Малоподвижный, сидячий образ жизни, вредные привычки, такие как курение и алкоголь;
Умеренное или значительное повышение кровяного давления;
Устойчивая артериальная гипертензия, то есть стабильно высокое кровяное давление, контролируемое исключительно приемом препаратов;
Высокое кровяное давление при пониженном уровне калия в плазме крови (гипокалиемия).
Также заболевание может сопровождаться такими симптомами, как постоянная слабость, сердечные аритмии, мышечные спазмы, частое мочеиспускание и жажда.
Когда следует обратиться к врачу?
Регулярно посещайте врача в плановом порядке, если у вас:
Имеется избыточный вес и/или диагностированы метаболические нарушения;
Диагностирована артериальная гипертензия до 44 лет;
Есть наследственная предрасположенность к развитию артериальной гипертензии.
Возможные осложнения
Развитие сердечной недостаточности, гипертрофии левого желудочка сердца, инфаркт миокарда; повышенный риск инсульта; заболевания почек и почечная недостаточность; в конечном счете – преждевременная смерть.
Высокое кровяное давление, вызванное первичным альдостеронизмом, несет в себе более высокий риск сердечно-сосудистых осложнений, чем другие типы артериальной гипертензии.
Диагностика
Может включать в себя одну или несколько из следующих процедур:
Скрининг-тест (анализ на уровень альдостерона и ренина* в сыворотке крови). Сочетание очень низкого уровня ренина с высоким уровнем альдостерона позволяет предположить, что первичный альдостеронизм может быть причиной вашего высокого кровяного давления.
*Ренин – фермент, выделяемый почками и регулирующий кровяное давление.
Тест с солевой нагрузкой. В течение 3-х дней вам будет назначена диета с повышенным содержанием соли, после чего вы сдадите анализ на определение уровня альдостерона в крови.
Тест с инфузией солевого раствора.
Супрессивный тест с флудрокортизоном.
Дополнительные методы диагностики :
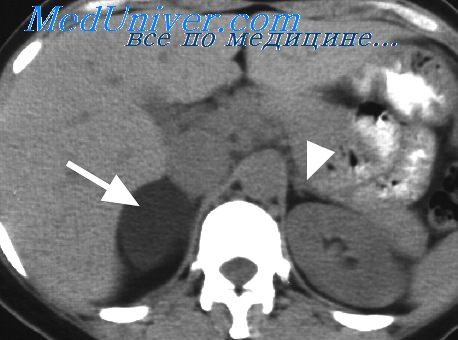
Компьютерная томография (КТ) брюшной полости – может помочь выявить опухоль или образование в надпочечнике;
Забор крови из надпочечниковых вен для дальнейшего анализа.
Напрямую зависит от причины нарушения.
Если в ходе диагностики выявлено новообразование надпочечника, возможны две стратегии лечения:
Хирургическое удаление надпочечника (адреналэктомия). Может навсегда устранить симптомы гиперальдостеронизма. После операции лечащий врач постепенно корректирует медикаментозную терапию, по мере того как снижается артериальное давление. Для достижения значимого результата бывает достаточно односторонней адреналэкктомии).
Блокирующие РААС (ренин-ангиотензин- альдостероновой системы) препараты. В случае, когда хирургическое вмешательство нежелательно или слишком рисково, первичный альдостеронизм, вызванный доброкачественной опухолью, лечат с помощью препаратов, блокирующих альдостерон, а также корректировки образа жизни. Часто это пожизненная терапия: высокое кровяное давление и низкий уровень калия возвращаются, если пациент прекращает принимать лекарства.
Если причиной заболевания является гиперактивность надпочечников (двусторонняя гиперплазия надпочечников), то эффективной стратегией лечения является медикаментозная терапия в сочетании с корректировкой образа жизни. Пациенту показаны регулярные физические упражнения, ограничение количества выпиваемого алкоголя и отказ от курения.
Общие рекомендации
Ограничьте содержание натрия в рационе. Соблюдайте диету с высоким содержанием растительной клетчатки (сырых овощей и фруктов), а также продуктах с пониженным содержанием натрия. Избегайте острых соусов, приправ и соли.
Следите за весом. Если ваш индекс массы тела (ИМТ) составляет 25 кг/м 2 или более, потеря всего лишь 4,5 кг может снизить артериальное давление.
Будьте физически активны. Регулярные физические упражнения могут помочь снизить артериальное давление.
Откажитесь от курения, сократите потребление кофеин-содержащих напитков и алкоголя.
Аденома коры надпочечников является самой частой причиной синдрома Конна. Этот вариант синдрома обнаруживается у 50-60% пациентов. Обычно диаметр новообразования не превышает 3 см, является односторонним и ренин-независимым (то есть секреция альдостерона не зависит от положения тела). В более редких случаях аденома является ренин-зависимой, и при нахождении тела в вертикальном положении продукция альдостерона увеличивается.
Причины
Специалисты выделяют три основные причины развития синдрома Конна:
- поражение одного из надпочечников альдостерон-продуцирующей опухолью (аденомой) – новообразование является одиночным (в 70-90% случаев) или множественным (в 10-15% случаев);
- двухсторонняя гиперплазия коры надпочечников (болезнь Кушинга) – наблюдается редко (за 5 -15 лет обнаруживается у 7-10 человек), выявляется в детском возрасте;
- идиопатический гиперальдостеронизм – причины развития этого состояния пока не выяснены и статистика нуждается в уточнении.
Стоит отметить, что практически всегда (в 92-96% случаев) новообразования, вызывающие развитие синдрома Конна, являются доброкачественными и при своевременном лечении не несут угрозы жизни больного. С годами они могут малигнизироваться. Очень редко обнаруживаются злокачественные продуцирующие альдостерон опухоли яичников или коры надпочечников.
Аденома коры надпочечников является самой частой причиной синдрома Конна. Этот вариант синдрома обнаруживается у 50-60% пациентов. Обычно диаметр новообразования не превышает 3 см, является односторонним и ренин-независимым (то есть секреция альдостерона не зависит от положения тела). В более редких случаях аденома является ренин-зависимой, и при нахождении тела в вертикальном положении продукция альдостерона увеличивается.
В остальных 40-50% случаев синдром Кона провоцируется гиперплазией коры надпочечников или идиопатическим гиперальдостеронизмом. Иногда эта патология развивается вследствие семейного гиперальдостеронизм I и II типа, обусловленного генетическим нарушением. Крайне редко избыточная продукция альдостерона происходит в ненадпочечниковых новообразованиях яичников или почек.
Гипертония наблюдается у всех больных первичным альдостеронизмом и по клинической симптоматологии не отличается от проявлений, характерных для гипертонической болезни. Повышение артериального давления может достигать очень высокого уровня (диастолическое давление в пределах 140 — 150 мм рт. ст.).
Все клинические симптомы при этом синдроме могут быть объяснены повышенной секрецией альдостерона, которая обычно устанавливается у этих больных. Основное действие альдостерона проявляется в изменении проницаемости клеточных мембран к ионам натрия и калия, в результате чего происходит задержка натрия и усиленное выделение калия в почечных канальцах.
Натрий в основном задерживается в тканях, и уровень его в крови может быть нормальным или только слегка повышенным. Возможно, с задержкой натрия в стенках сосудов связан один из основных и постоянных симптомов этого заболевания — гипертония.
Гипертония наблюдается у всех больных первичным альдостеронизмом и по клинической симптоматологии не отличается от проявлений, характерных для гипертонической болезни. Повышение артериального давления может достигать очень высокого уровня (диастолическое давление в пределах 140 — 150 мм рт. ст.).
У больных с синдромом Конна нередко описывают тяжелые сосудистые осложнения, свойственные гипертонической болезни (нейроретинопатии с отеком соска зрительного нерва, мозговые кровоизлияния и тромбозы). Клиническая картина напоминает злокачественную гипертонию.
В происхождении гипертонии может играть известную роль кортикостерон, который секретируется не только пучковой зоной, но отчасти и клубочковой. О связи повышения артериального давления с усиленной продукцией минералокортикоидов свидетельствуют также результаты терапии антагонистами альдостерона. Установлено, что дача таким больным спиролактона тормозит потерю калия и усиливает экскрецию натрия, блокируя действие альдостерона на почки, в результате чего снижается артериальное давление.
Вторым обязательным проявлением первичного альдостеронизма является выраженная гипокалиемия вследствие больших потерь калия организмом. Гипокалиемия проявляется резкой мышечной слабостью, парестезиями, приступами судорог, ЭКГ-изменениями.
В большинстве случаев заболевание развивается у женщин и нередко в период беременности, что, по мнению некоторых авторов (П. П. Герасименко, Е. В. Эрина, Е. Н. Герасимова, 1966), возможно, связано со стимулирующим влиянием женских половых гормонов на функцию клубочковой зоны надпочечников.
Возможно, что первичный альдостеронизм наблюдается не так редко, как он диагностируется, и в некоторых случаях гипертонической болезни, в особенности при злокачественном течении, повышенная секреция альдостерона может играть определенную роль. П. П. Герасименко указывает, что у больных, погибших от гипертонической болезни, в 2% случаев была установлена аденома надпочечников. Другие авторы приводят значительно больший процент (до 20%) обнаружения аденомы коры надпочечников при «эссенциальной гипертонии».
Существование в человеческой патологии первичноэндокринных форм артериальной гипертонии заставляет искать нарушения гормональной регуляции и при гипертонической болезни.
- Альдостерон-продуцирующая аденома надпочечника
Лечение синдрома Конна
Длительное лечение с использованием антагонистов минералокортикоидных рецепторов (спиронолактона или эплеренона), при их непереносимости — амилорида; нередко сочетание с тиазидовым диуретиком может быть лечебным подходом выбора у больных:
- которым невозможно выполнить хирургическое вмешательство;
- которые не желают его выполнять;
- у которых артериальная гипертензия сохраняется после операции;
- диагноз синдром Конна, у которых остается не вполне подтвержденным несмотря на проведенное обследование.
При необходимости применения других антигипертензивных препаратов начальный выбор включает блокаторы кальциевых каналов (например, амлодипин), так как в высоких дозах они обладают некоторой способностью блокировать рецепторы альдостерона. Для контроля артериальной гипертензии в качестве компонентов лечебной тактики могут применяться и другие классы антигипертензивных средств.
У лиц с карциномой надпочечника могут использоваться препараты из групп антагонистов стероидогенеза.
Клинические проявления первичного гиперальдостеронизма весьма разнообразны. На некоторые из них больные просто не обращают внимания, что затрудняет раннюю диагностику патологии. Такие пациенты попадают к врачу с запущенной формой синдрома. Это вынуждает специалистов ограничиться паллиативным лечением.
Лечение
Лечебные мероприятия при синдроме Конна направлены на коррекцию гипертензии и метаболических расстройств, а также на предотвращение возможных осложнений, обусловленных высоким артериальным давлением и резким снижением калия в крови. Консервативная терапия не способна радикально улучшить состояние больных. Они могут полностью выздоровить лишь после удаления альдостеромы.
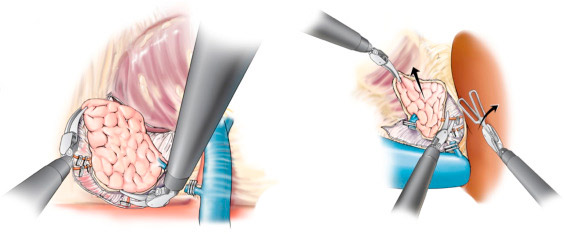
Если причиной синдрома является гиперплазия надпочечников или имеет место идиопатическая форма патологии, показана консервативная терапия. Больным назначают:
- Калийсберегающие мочегонные средства – «Спиронолактон»,
- Глюкокортикостероиды – «Дексаметазон»,
- Гипотензивные препараты – «Нифедипин», «Метопролол».
Для лечения первичного гиперальдостеронизма необходимо соблюдать диету и ограничить употребление поваренной соли до 2 грамм в сутки. Щадящий режим, умеренные физические нагрузки и поддержание оптимальной массы тела значительно улучшают состояние больных.
Клинические рекомендации специалистов, касающиеся образа жизни больных:
- частые прогулки на свежем воздухе,
- занятия спортом,
- борьба с курением и отказ от спиртных напитков,
- отказ от фастфуда.
Прогноз при диагностированном синдроме Конна обычно благоприятный. Он зависит от индивидуальных особенностей организма больного и профессионализма лечащего врача. Важно — вовремя обратиться за медицинской помощью, до развития нефропатии и стойкой гипертонии. Высокое артериальное давление – серьезнейшая и опасная проблема для здоровья, связанная с первичным гиперальдостеронизмом.
Заместительная терапия глюкокортикоидами приводит к снижению секреции АКТГ, уменьшению образования кортикостерона и дезоксикортикостерона и нормализации артериального давления [30].
Большую роль в распространенности вторичных форм артериальной гипертензии играют различные заболевания коры надпочечников. К ним относятся первичный гиперальдостеронизм, синдром Иценко–Кушинга и гипертензивные формы врожденной дисфункции коры надпочечнико
The great role in the prevalence of secondary forms of arterial hypertension play different diseases of the adrenal cortex. They are primary hyperaldosteronism, Cushing’s syndrome and hypertensive forms of congenital dysfunction of the adrenal cortex. Timely detection of these diseases allows to choose the best treatment and to normalize arterial pressure in such patients.
Согласно клиническим рекомендациям эндокринного сообщества скрининг на ПГА проводится у следующих пациентов [9]:
- с умеренной или тяжелой АГ (АД выше 160/100 мм рт. ст.);
- с устойчивой к терапии АГ, несмотря на применение трех антигипертензивных препаратов;
- с АГ и гипокалиемией, в том числе индуцированной диуретиками;
- с АГ и инциденталомой надпочечников (функционально неактивная опухоль);
- с отягощенным семейным анамнезом развития АГ или острых цереброваскулярных нарушений до 40 лет;
- имеющих родственников (первой степени родства) с ПГА.
Синдром Иценко–Кушинга (СИК) — клинический синдром, который развивается при повышенной секреции глюкокортикоидов. СИК приводит к развитию АГ у 70–85% пациентов старше 18 лет и у 50–78% пациентов младше 18 лет с эндогенным гиперкортицизмом [12–15]. Выделяют АКТГ-зависимые и АКТГ-независимые эндогенные формы гиперкортицизма. АКТГ-зависимые формы эндогенного гиперкортицизма выявляются в 85% случаев.
АКТГ-зависимый эндогенный СИК или болезнь Иценко–Кушинга (БИК) — заболевание, обусловленное опухолью гипофиза или гиперплазией клеток аденогипофиза, секретирующих АКТГ; нарушением выработки кортиколиберина в гипоталамусе. При БИК значительно повышается продукция АКТГ, а также нарушается секреция всех тропных гормонов гипофиза. Повышение секреции АКТГ ведет к стимуляции стероидогенеза в коре надпочечников и развитию гиперплазии коры надпочечников [16].
Причиной СИК могут быть аденома, карцинома коры надпочечников, эктопическая опухоль с гиперпродукцией АКТГ. Клиническая картина меняется от бессимптомного течения до клинических проявлений гиперкортицизма. Опухоли коры надпочечников продуцируют не только глюкокортикоиды, но андрогены (предшественники), а также минералокортикоиды и эстрогены [17], что обусловливает клиническую картину заболевания.
АКТГ-независимая микро- и макронодулярная гиперплазия надпочечников может являться составляющим комплекса Карнея и синдрома Мак-Кьюна–Олбрайта [18].
АГ носит постоянный характер с тенденцией к постепенному возрастанию уровня АД вне зависимости от этиологии заболевания. Особенностью АГ при эндогенном СИК является отсутствие существенной зависимости уровня АД от пола и возраста пациента, а также от уровня циркулирующего кортизола [12, 13].
При длительной гиперпродукции глюкокортикоидов в миокарде развиваются функциональные и структурные изменения: выраженная гипертрофия миокарда левого желудочка, электролитно-стероидная кардиопатия, дилатационная кардиомиопатия, снижение сократительной способности миокарда.
Клиническая картина СИК проявляется основными клиническими симптомами, являющимися следствием гормональных и метаболических изменений. Длительная гиперпродукция кортикостероидов приводит к развитию диспластического ожирения, трофическим изменениям кожи, кардиомиопатиям, нарушениям углеводного обмена, вторичному иммунодефициту, вторичному гипогонадизму, системному остеопорозу, нефролитиазу со вторичным пиелонефритом, энцефалопатиям, различным эмоционально-психическим расстройствам.
Обследование больных АГ с подозрением на гиперсекрецию глюкокортикоидов целесообразно начинать с выявления и подтверждения наличия гиперкортизолемии, определения кортизола слюны и определения уровня экскреции свободного кортизола в суточной моче. При наличии характерных клинических проявлений заболевания для выявления гиперкортицизма проводят определение суточного ритма секреции АКТГ.
Следующий этап диагностики заключается в дифференциации этиологии заболевания с помощью функциональных проб (проведение ночного дексаметазонового теста с 1 мг, дексаметазоновых тестов с 2 и 8 мг) [23].
При лабораторном исследовании выявляются увеличение уровня 11-дезоксикортизола и дезоксикортикостерона в сыворотке крови с помощью высокоэффективной жидкостной хроматографии (ВЭЖХ).
Терапия глюкокортикоидными гормонами приводит к нормализации АКТГ, дезоксикортикостерона и андрогенов, что клинически проявляется нормализацией артериального давления.
У мальчиков недостаток андрогенов приводит к нарушению формирования наружных половых органов с явлениями псевдогермафродитизма, у девочек диагностика этого нарушения затруднена, так как наружные половые органы развиты нормально и лишь в период полового созревания выявляется недостаточность функции яичников.
При гормональном исследовании определяется повышение содержания АКТГ, кортикостерона и дезоксикортикостерона при снижении уровней кортизола, альдостерона и андрогенов [30].
Заместительная терапия глюкокортикоидами приводит к снижению секреции АКТГ, уменьшению образования кортикостерона и дезоксикортикостерона и нормализации артериального давления [30].
Симптоматические гипертензии при заболеваниях коры надпочечников в первую очередь требуют проведения патогенетического лечения вне зависимости от стандартных методов лечения АГ. Задачей диагностики является выявление пациентов на ранних стадиях заболевания и проведение специального обследования согласно принятым рекомендациям. Поздняя диагностика, неправильная тактика лечения заболеваний надпочечников приводит к необратимым изменениям тканей и органов-мишеней.
Литература
Н. В. Ворохобина, доктор медицинских наук, профессор
И. П. Серебрякова, кандидат медицинских наук
Р. К. Галахова 1 , кандидат медицинских наук
К. А. Баландина, кандидат медицинских наук
ФГБОУ ВО СЗГМУ им. И. И. Мечникова МЗ РФ, Москва
Псевдогиперальдостеронизм, как правило, отличается повышенным артериальным давлением, гипокалиемией, нарушением кислотно-щелочного баланса.
Прогноз и профилактика гиперальдостеронизма
Прогноз гиперальдостеронизма зависит от тяжести патологии, первопричин, степени разрушения сердечно-сосудистой и мочевыделительной систем, своевременности диагностики и терапии. Кардинальное лечение или адекватная лекарственная терапия гарантируют высокие шансы на выздоровление. При раке надпочечника прогноз неблагоприятный.
Для профилактики гиперальдостеронизма необходимы следующие меры:
- постановка на диспансерный учёт с наблюдением за лицами с артериальной гипертензией, заболеваниями печени и почек;
- соблюдение медицинских рекомендаций относительно приема лекарственных препаратов/процедур, рациона питания.
Операция по удалению гормональной опухоли надпочечника нормализует артериальное давление в 80% случаев, если почки не претерпели необратимых трансформаций.
Хирургические методы лечения помогают выздоровлению пациентов в 50–60 % случаях при верифицированной альдостеронпродуцирующей аденоме надпочечников, однако гиперальдостеронизм, вызванный одиночной аденомой, совмещенной с диффузной/диффузно-узловой гиперплазией коры надпочечников, полностью излечить не удается. Чтобы добиться и удержать ремиссию при таком раскладе, требуется постоянная медикаментозная терапия.
Причины гиперальдостеронизма
Наиболее частой причиной развития первичного гиперальдостеронизма является единичная альдостеронпродуцирующая аденома. Опухоли злокачественного происхождения, продуцирующие альдостерон, встречаются гораздо реже. Неопухолевый гиперальдостеронизм на фоне двухсторонней гиперплазии клубочков коры надпочечников с микро- и макронодулярными изменениями или без таковых также может развиться, но этиология подобных трансформаций неизвестна.
Среди больных артериальной гипертензией на развитие первичного гиперальдостеронизма приходится 1-2% случаев. Вторичный гиперальдостеронизм распространён гораздо больше, однако частота случаев заболеваемости им не изучена.
В основном, причины возникновения гиперальдостеронизма зависят от этиологического фактора:
Причинами вторичного гиперальдостеронизма могут быть:
Причинами псевдогиперальдостеронизма являются врожденные дефекты, вызванные дефицитом фермента 11b-гидроксистероиддегидрогеназы, дефицитом Р450с11 и некоторыми наследственными заболеваниями, когда нарушаются реакции дистальных почечных канальцев на альдостерон, и при его высоком уровне в сыворотке крови наблюдается гиперкалиемия.
Вненадпочечниковый гиперальдостеронизм встречается весьма редко, к примеру, при патологиях яичников, щитовидной железы и кишечника.
Симптомы гиперальдостеронизма
Симптомы гиперальдостеронизма имеют следующие проявления с умеренной сложностью течения заболевания:
При первичном гиперальдостеронизме отёков периферических частей тела нет, если отсутствует сердечная недостаточность.
Вторичный гиперальдостеронизм как компенсаторный механизм при различных патологических проблемах характеризуется клиникой основного патологического процесса. В некоторых случаях возможны:
- артериальная гипертензия (АГ):
- отёки, гипокалиемия (редко встречается);
- алкалоз (нарушение кислотно-щелочного равновесия организма);
- отсутствие артериальной гипертензии при синдроме Бартера и псевдогиперальдостеронизме.
Малосимптомность или полное отсутствие симптомов случаются лишь в некоторых случаях заболевания гиперальдостеронизмом.
Псевдогиперальдостеронизм, как правило, отличается повышенным артериальным давлением, гипокалиемией, нарушением кислотно-щелочного баланса.
Синдром Лиддлаобычно проявляет себя ранним началом проблемы (в возрасте от 6 месяцев до 4-5 лет) с тяжелым обезвоживанием организма, снижением уровня калия, прогрессирующим повышением артериального давления, полидипсией, а также ощутимым отставанием физического и психического развития ребенка.
Диагностика гиперальдостеронизма
Гиперальдостеронизм, диагностика которого доверяется только специалистам, должна проводится в три этапа:
Установка точного диагноза при семейных формах гиперальдостеронизма возможна только с помощью генетических исследований.
Самый точный диагноз отдельных форм псевдогиперальдостеронизма утверждается применением молекулярно-генетического исследования нахождением типовых мутаций или установлением характерной аминокислотной последовательности трансформированных белков.
При дифференциальной диагностике следует различать формы первичного, вторичного гиперальдостеронизма от псевдогиперальдостеронизма и других патологий.
Лечение гиперальдостеронизма
При диагнозе «гиперальдостеронизм» лечение и его тактика подбираются в зависимости от причин возникновения патологии после полного обследования узкими специалистами эндокринологии, кардиологии, нефрологии и офтальмологии.
Идиопатический первичный гиперальдостеронизм: по мнению большинства медиков, здесь применима консервативная терапия с применением верошпирона с ингибиторами ангиотензинпревращающего фермента, блокираторами кальциевых каналов.
Разные формы гипоренинемического гиперальдостеронизма, такие как гиперплазия коры надпочечников, альдостерома, лечатся медикаментозно калийсберегающими диуретиками для нормализации АД и уровня калия в крови как подготовка к хирургическому лечению. Также добавляется низкосолевая диета с калийсодержащими продуктами плюс препараты калия.
Двусторонняя гиперплазия коры надпочечников обычно лечится консервативными методами совместно с ингибиторами АПФ, блокаторами кальциевых каналов.
Альдостерома, ренинома, альдостеронпродуцирующая карцинома, гормонально активные опухоли надпочечников и первичная односторонняя гиперплазия надпочечников требуют хирургического вмешательства с удалением пораженного надпочечника с предварительным восстановлением водно-электролитного баланса.
Вторичный гиперальдостеронизм лечат, комбинируя антигипертензивную терапию с патогенетическим лечением основного заболевания под строгим контролем ЭКГ и уровня калия в плазме крови.
Вторичный гиперальдостеронизм из-за стеноза почечных артерий лечат, нормализуя кровообращение и функционирование почки. Можно провести чрезкожную рентгеноэндоваскулярную баллонную дилатацию, стентирование пораженной почечной артерии, открытую реконструктивную операцию.
Введите ваши данные, и наши специалисты свяжутся с Вами, и бесплатно проконсультируют по волнующим вас вопросам.
- Аутоиммунный тиреоидит
- Гинекомастия
- Гиперальдостеронизм
- Гиперпаратиреоз
- Гипертиреоз
- Гипопаратиреоз
- Гипотиреоз
- Диабетическая нейропатия
- Диабетическая нефропатия
- Диабетическая стопа
- Диффузный токсический зоб
- Диффузный эутиреоидный зоб
- Инсулинома
- Йододефицитные заболевания щитовидной железы
- Несахарный диабет
- Ожирение
- Опухоли паращитовидных желез
- Пролактинома
- Псевдогипопаратиреоз
- Тиреоидиты
- Эндокринная офтальмопатия
«Лицензии Департамента здравоохранения города Москвы»
Постуральная проба (переход из горизонтального положения тела в вертикальное). Может использоваться в поликлинике для первичной диагностики ренин-зависимой аденомы надпочечника. В настоящее время используется редко.
Диагностика Гиперальдостеронизма первичного (синдрома Конна):
Специфических проявлений синдрома Конна не существует.
При развитии у пациентов сердечной недостаточности, инсульта или внутричерепного кровоизлияния вследствие повышения АД появляются соответствующие симптомы.
Лабораторные исследования
- Исследования содержания натрия, калия и кальция в плазме крови (биохимический анализ) могут показать увеличение содержания натрия в крови, наличие гипокалиемии и «защелачивания» крови, что является следствием действия альдостерона на почки. Также можно легко выявить относительное уменьшение содержания кальция в крови. Почти у 20% пациентов можно выявить нарушение углеводного обмена (повышение уровня глюкозы в крови), хотя диабет развивается редко. Следует учесть, что нормальное содержание калия в крови не исключает ПГА. Исследования показывают, что от 7 до 38% пациентов с ПГА имеют нормальный уровень калия в сыворотке крови. Гипокалиемия развивается при употреблении в пищу значительного количества натрия.
- Характерно снижение уровня ренина в плазме крови у пациентов с ПГА, причем эта цифра не поднимается выше определенных значений при введении мочегонных препаратов или переходе в вертикальное положение (что обычно происходит в норме). Некоторые специалисты предлагают анализ уровня ренина в плазме крови считать специальным тестом для выявления ПГА. Однако согласно некоторым данным, пониженный уровень ренина встречается и у 30% пациентов с гипертонической болезнью. Поэтому низкий уровень ренина в плазме крови не следует считать специфичным тестом для ПГА.
- Достаточно чувствительным тестом для ПГА следует считать определение отношения активности альдостерона плазмы (ААП) к активности ренина плазмы (АРП). Следует учитывать возможные взаимодействия различных препаратов при проведении теста.
- При положительном тесте на ААП/АРП отношение проводят дополнительные тесты: определение уровня альдостерона в суточной порции мочи с поправкой на уровень калия в сыворотке крови (так как эти показатели влияют друг на друга).
Инструментальное обследование
- Компьютерная томография (КТ) брюшной полости. Является обязательным методом обследования в случае ПГА. При установленном диагнозе ПГА целью КТ является определение типа патологии и возможности ее хирургического лечения (аденома надпочечника или двусторонняя гиперплазия). При КТ определяется объем операции.
- Сцинтиграфия с 131-I-йодохолестеролом используется для выявления одностороннего функционального (секретирующего гормоны) образования надпочечника. Однако данная процедура не имеет широкого распространения ввиду необходимости тщательной подготовки пациента, высокой стоимости и того, что метод редко выявляет образование больше 1,5 см в диаметре.
- Магнитно-резонансная томография (МРТ). Не является более чувствительным методом, чем КТ.
Другие методы диагностики
Постуральная проба (переход из горизонтального положения тела в вертикальное). Может использоваться в поликлинике для первичной диагностики ренин-зависимой аденомы надпочечника. В настоящее время используется редко.
Ввиду сложности дифференцировки диагноза между гиперплазией надпочечника и аденомой после КТ-исследования может быть проведена процедура взятия анализа непосредственно из вены надпочечника. При этом производится введение катетера в вену надпочечника через вену на бедре. Анализы крови берутся из обеих вен надпочечников, а также из нижней полой вены. Определяется уровень альдостерона после максимальной стимуляции АКТГ.
В отличие от самостоятельной эссенциальной (первичной) гипертонии, вторичные артериальные гипертензии служат симптомами вызвавших их заболеваний. Синдром артериальной гипертензии сопровождает течение свыше 50 болезней. Среди общего числа гипертензивных состояний доля симптоматических артериальных гипертензий составляет около 10%. Течению симптоматических артериальных гипертензий свойственны признаки, позволяющие дифференцировать их от эссенциальной гипертонии (гипертонической болезни):
Общие сведения
В отличие от самостоятельной эссенциальной (первичной) гипертонии, вторичные артериальные гипертензии служат симптомами вызвавших их заболеваний. Синдром артериальной гипертензии сопровождает течение свыше 50 болезней. Среди общего числа гипертензивных состояний доля симптоматических артериальных гипертензий составляет около 10%. Течению симптоматических артериальных гипертензий свойственны признаки, позволяющие дифференцировать их от эссенциальной гипертонии (гипертонической болезни):
- Возраст пациентов до 20 лет и свыше 60 лет;
- Внезапное развитие артериальной гипертензии со стойко высоким уровнем АД;
- Злокачественное, быстро прогрессирующее течение;
- Развитие симпатоадреналовых кризов;
- Наличие в анамнезе этиологических заболеваний;
- Слабый отклик на стандартную терапию;
- Повышенное диастолическое давление при почечных артериальных гипертензиях.
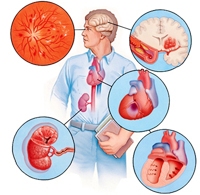
Среди проявлений чрезмерной выработки альдостерона выделяют три группы:

Среди проявлений чрезмерной выработки альдостерона выделяют три группы:
Симптомы, проявляющиеся со стороны почечной системы.
Наиболее заметные признаки, которые обычно заставляют людей заподозрить проблемы со здоровьем и обратиться к врачу — жажда и увеличение суточного объема выделяемой мочи. Этот показатель может достигать 10 литров. Кроме того, снижается и её относительная плотность, за что отвечает дефицит ионов натрия. При продолжительном течении болезни может развиться нарушение функциональной активности почек в виде нефропатии.
Главный симптом, проявляющийся со стороны кровеносной системы
Повышение артериального давления, с которым не справляются стандартные противогипертонические средства. К нему добавляется масса сопутствующих проблем. Пациенты жалуются на тошноту и головные боли, слабость и рвоту. Повышение давления отражается и на зрительном анализаторе. В некоторых случаях может развиться отек зрительного нерва и ухудшение зрения.
Симптомы, связанные с функционированием мышечной системы.
Изменение содержания минералов в крови может приводить к развитию тонико-клонических судорог и судорожной готовности мышц.
В ПОМОЩЬ ПРАКТИЧЕСКОМУ ВРАЧУ Барт Б.Я., Бороненков Г.М., Беневская В.Ф.
Кафедра поликлинической терапии РГМУ
Опубликовано в журнале:
В ПОМОЩЬ ПРАКТИЧЕСКОМУ ВРАЧУ Барт Б.Я., Бороненков Г.М., Беневская В.Ф.
Кафедра поликлинической терапии РГМУ
Многочисленными исследованиями клиницистов в этот период установлен факт увеличения частоты таких сердечнососудистых заболеваний как ИБС и гипертоническая болезнь. У 55-58% женщин повышение артериального давления хронически совпадает с наступлением половой инволюции.
Одновременно с немедакаментозной терапией необходимо назначение антигипертензивных препаратов.
Гипотензивная эффективность каждого из применявшихся препаратов, выявленная с помощью клинического измерения давления, была подтверждена результатами суточного измерения последнего. Проведенные исследования и полученные результаты показали, что все три препарата при длительном применении улучшали суточный профиль артериального давления, примерно в равной степени изменяя степень ночного снижения давления и увеличивая долю пациенток с нормальным профилем.
Полученные нами при применении небиволола данные четко и достоверно указывали на существенное снижение ОПСС к концу лечения, по сравнению с исходным его уровнем. Этот факт подтверждает вазодилатирующее действие препарата и отличает его от классических бета-адреноблокаторов.
Известно, что к требованиям, предъявляемым к антигипертензивному препарату, относится его способность в процессе лечения вызывать регрессию гипертрофии левого желудочка, которая оценивается по толщине миокарда (межжелудочковая перегородка и задняя стенка), массе миокарда и индексу массы миокарда. Назначение каждого из препаратов благоприятно сказалось, правда, в разной степени выраженности, на этом важном в практическом плане показателе.
С практической точки зрения было существенным отсутствие неблагоприятного воздействия моэксиприла, фозиноприла и небиволола на показатели липидного и углеводного обмена, что позволяет сделать заключение о том, что эти препараты могут назначаться женщинам в менопаузе с артериальной гипертонией и метаболическим синдромом.
Все три препарата показали хорошую клиническую переносимость. У единичных пациенток применение ингибиторов АПФ вызывало появление сухого кашля, не потребовавшего отмены препаратов. Не отмечалось каких-либо серьезных эффектов и при лечении небивололом.