- Особенный иммунный статус человека, так называемый HLA-статус, при котором образуются антитела к пресинаптической мембране.
- Паранеопластический синдром, развивающийся при плоскоклеточном раке легких, раке молочной железы, аденокарциноме предстательной железы и других злокачественных процессах. У онкологических больных образуются антитела, которые начинают атаковать пресинаптическую мембрану. Реже синдром развивается на фоне аутоиммунных заболеваний организма.
Синдром Ламберта-Итона.
Данный синдром встречается крайне редко в популяции. Выделяют два предрасполагающих фактора в развитии заболевания:
- Особенный иммунный статус человека, так называемый HLA-статус, при котором образуются антитела к пресинаптической мембране.
- Паранеопластический синдром, развивающийся при плоскоклеточном раке легких, раке молочной железы, аденокарциноме предстательной железы и других злокачественных процессах. У онкологических больных образуются антитела, которые начинают атаковать пресинаптическую мембрану. Реже синдром развивается на фоне аутоиммунных заболеваний организма.
В лечении используют антихолинэстеразные препараты (пиридостигмин, неостигмин), кортикостероиды, цитостатики (азатиоприн), плазмаферез.
Семейная инфантильная миастения.
Диагноз ставится на основе клинических и лабораторно-инструментальных данных в первые дни жизни ребенка.
Врожденная миастения.
Некоторые авторы рекомендуют отнести врожденную миастению к миастеническим синдромам, потому что при данном заболевании неэффективны иммуносупрессоры.
Это единственный синдром, при котором поражаются в первую очередь глазодвигательные мышцы (офтальмоплегия). Мальчики болеют в 2 раза чаще, чем девочки. Наследуется данное заболевание по аутосомно-рецессивному типу. В первые недели жизни ребенка родители обращают внимание на опущение век и нарушение движения глазных яблок вплоть до отсутствия движений (неподвижность глаз).
В большинстве случаев лечение не помогает в устранении офтальмоплегии.
Синдром, связанный с медленным закрытием ионных каналов.
В основе болезни лежит нарушение работы ионных каналов в ацетилхолиновых рецепторах.
Дебют заболевания приходится на грудной возраст детей. Наследуется по аутосомно-доминантному типу. Первые симптомы связаны с нарушением функции шейных и лопаточных мышц, постепенно вовлекаются глазодвигательные мышцы, скелетная мускулатура верхних конечностей. Ребенка беспокоит слабость в руках, трудности в удержании рук выше горизонтального уровня. Развитие заболевания медленное, лечение не разработано.
Миастенический синдром, сочетающийся с гипотонией мышц и недоразвитием синаптического аппарата.
Заболевание развивается вследствие недоразвития синапсов. Очень редкий синдром, который проявляется выраженной мышечной слабостью. При данной патологии имеются аномалии развития скелета, асимметрия тела и лица, недоразвитие у девочек молочных желез. Лечения нет.
Миастенический синдром при приеме D-пеницилламина.
При отмене препарата регресс симптомов наступает в течение нескольких месяцев.
Миастенический синдром при лечении антибиотиками.
Некоторые антибиотики у ряда лиц могут вызвать нарушение нервно-мышечной передачи. К таким препаратам относят аминогликозиды (неомицин, гентамицин, канамицин), стрептомицин, колистин, полимиксин. Чаще всего данное воздействие на синапсы начинается при применении токсических доз антибактериальных средств. Чаще в клинике происходит усиление уже имеющихся симптомов миастении или миастенического синдрома. Больных беспокоит слабость в руках, ногах, иногда нарушение глотания, может появиться птоз.
Симптомы, характерные для генерализованной формы:
О причинах
В настоящее время причины развития миастении изучены не до конца. Иногда нельзя однозначно сказать, почему у того или иного пациента возникло заболевание. Принято считать, что весомую роль играют следующие факторы:
При появлении злокачественных новообразований в яичниках, в органах дыхания или в молочных железах говорят о миастеническом синдроме Ламберта-Итона. Мышечная слабость, иногда принимаемая за миастению, возникает при болезни Шарко-Мари, при дерматомиозите (разрушении соединительной ткани), различных формах миопатий, синдроме БАС (боковой амиотрофический склероз) и многих других патологиях.
- Стоимость: 6 000 руб.
Сложность диагностики состоит в том, что у пациентов с миастенией в начале заболевания может не быть каких-либо четких жалоб и симптоматики. При нейровизуализации (КТ или МРТ) нет значимых отклонений в структурах центральной нервной системы. Только у 30% заболевших тимус увеличивается, либо в нем выявляются новообразования. Мышцы при осмотре так же никак не изменены, патология может выявляться только при микроскопическом исследовании.
Миастения имеет прогрессирующее или хроническое течение с периодами ремиссии и обострения. Обострения возникают эпизодически, бывают длительными или кратковременными.
Симптоматика

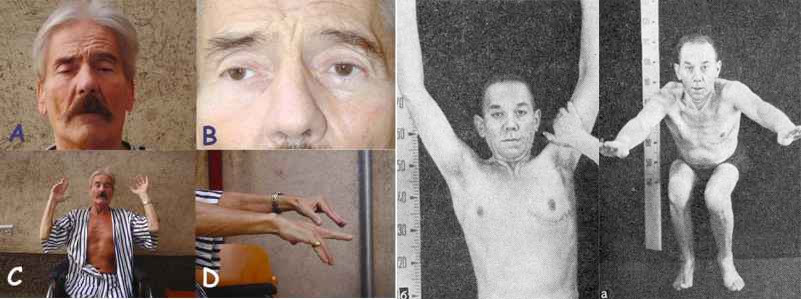
Клинические проявления патологии зависят от того, какие группы мышц вовлечены в патологический процесс. Выраженность симптомов изменяется в течение дня: усиливается после длительного физического перенапряжения и уменьшается после кратковременного отдыха. Больные после пробуждения чувствуют себя абсолютно здоровыми и бодрыми, но спустя буквально пару часов эти ощущения бесследно исчезают, сменяясь недомоганием и слабостью.
Миастения имеет прогрессирующее или хроническое течение с периодами ремиссии и обострения. Обострения возникают эпизодически, бывают длительными или кратковременными.
Особые формы миастении:
Все описанные симптомы заметно усиливаются после нагрузки на ту или иную группу мышц. Например, длительный разговор может стать причиной еще большей слабости, а жевание твердой пищи часто приводит к дополнительному ухудшению работы жевательных мышц.
Диагностика миастении
Кроме того, подобная же схема применяется для электромиографии – регистрации электрической активности мышц. ЭМГ проводится дважды: до введения прозерина и через час после него. Исследование позволяет определить, действительно ли проблема заключается в нарушении нервно-мышечной передачи или нарушена функция изолированно мышцы или нерва. Если даже после ЭМГ остаются сомнения в природе заболевания, может понадобиться проведение ряда исследований проводящей способности нервов (электронейрографии).
Важно исследование анализа крови на наличие в ней специфических антител. Их обнаружение – достаточный повод для постановки диагноза миастении. При необходимости делают биохимический анализ крови (по индивидуальным показаниям).
Ценную информацию может дать компьютерная томография органов средостения. В силу того, что большой процент случаев миастении можно связать с объемными процессами в вилочковой железе, КТ средостения таким больным проводят достаточно часто.
Для миорелаксации используют препараты деполяризующего типа действия, к-рые вызывают кратковременный неглубокий антидеполяризующий блок, полностью устранимый прозерином. Применение у таких больных истинных кураре противопоказано, т. к. они вызывают стойкий антидеполяризующий блок, к-рый плохо поддается декураризации. Искусственную вентиляцию легких (ИВЛ) во время операции целесообразно осуществлять в режиме нормо- или умеренной гипервентиляции.
Лечение
Оперативное лечение и особенности обезболивания
Тесная связь М. с патологией вилочковой железы, благоприятный эффект удаления этой железы на течение заболевания дают основание рассматривать тимэктомию как один из наиболее патогенетически обоснованных методов лечения М.
Впервые тимэктомию для ликвидации миастенических расстройств с успехом выполнил Ф. Зауэрбрух (1912) у больного с базедовой болезнью. Однако только в 1939 г. Блелок (A. Blalock) целенаправленно произвел это вмешательство у больного с тяжелой формой М. Начиная с 50-х гг. тимэктомия становится признанным методом оперативного лечения М.
Наиболее благоприятные результаты дает оперативное вмешательство в первые три года от начала заболевания; при тяжелой, бурно прогрессирующей форме, сопровождающейся бульбарными расстройствами, оно проводится и в более ранние сроки.
Для миорелаксации используют препараты деполяризующего типа действия, к-рые вызывают кратковременный неглубокий антидеполяризующий блок, полностью устранимый прозерином. Применение у таких больных истинных кураре противопоказано, т. к. они вызывают стойкий антидеполяризующий блок, к-рый плохо поддается декураризации. Искусственную вентиляцию легких (ИВЛ) во время операции целесообразно осуществлять в режиме нормо- или умеренной гипервентиляции.
Больным с выраженными до операции нарушениями внешнего дыхания и бульбарными нарушениями операцию заканчивают наложением трахеостомы для проведения ИВЛ в ближайшем послеоперационном периоде (см.). В случае необходимости проведения ИВЛ в послеоперационном периоде применение антихолинэстеразных препаратов снижают до минимальных доз, что позволяет восстановить чувствительность нейромышечного синапса к ним и сократить период ИВЛ.
Непосредственная послеоперационная летальность при Миастении составляет 1-3%.
Если диагностирована тяжелая генерализованная фора миастении, показано назначение стероидных препаратов по предусмотренной схеме. В процессе кортикостероидотерапии не исключено применение препаратов калия и анаболитических стероидов. Больным миастенией могут быть показаны инъекции цитостатиков (метотрексат). Пациенты с данной формой миастении должны постоянно находиться под врачебным наблюдением, поскольку очень важен контроль над дренированем дыхательных путей.
В процессе лечения всем пациентам назначается антихолинэстеразная терапия, при этом учитывается тяжесть течения, форма заболевания, а также индивидуальная переносимость препаратов данной группы. Лекарственные средства вводятся пероральным путем. Пациентам с миастенией показан регулярный туалет носа, трахеи, глотки, бронхов, также нужно несколько раз в сутки придавать пациенту дренажное положение. Для минимизации слюноотделения применяют раствор атропина (1%).
При сопутствующих дисфункциональных расстройствах сердечнососудистой системы применяется кордиамин, коргликон, кофеин, строфантин и пр. В случае необходимости перевода больного на искусственную вентиляцию легких, осуществляется интубация трахеи, при этом все антихолинэстеразные препараты отменяются. Интубированных пациентов поддерживают витаминами, солевыми растворами и жидкостями посредством их введения через назогастральный катетер.
О положительной динамике лечения, как правило, свидетельствует восстановление самостоятельного дыхания у пациента.
Если диагностирована тяжелая генерализованная фора миастении, показано назначение стероидных препаратов по предусмотренной схеме. В процессе кортикостероидотерапии не исключено применение препаратов калия и анаболитических стероидов. Больным миастенией могут быть показаны инъекции цитостатиков (метотрексат). Пациенты с данной формой миастении должны постоянно находиться под врачебным наблюдением, поскольку очень важен контроль над дренированем дыхательных путей.
2. Эдрофониевый (тенсилоновый) тест — наиболее удобная и простая в применении методика для подтверждения диагноза.
Диагностика миастении
1. Диагностика миастении основана на данных клинического обследования. Основным диагностическим критерием является наличие перемежающейся мышечной слабости и патологической утомляемости.
2. Эдрофониевый (тенсилоновый) тест — наиболее удобная и простая в применении методика для подтверждения диагноза.
Для проведения теста выбирают две наиболее слабые мышцы. Лучше всего оценивать степень выраженности птоза, нарушения фиксации взора и других симптомов со стороны черепных нервов.
Миастенический синдром характерен для миастении (болезнь Эрба-Жоли) — нервно-мышечное заболевание, сопровождающееся мышечной слабостью и утомляемостью.
Формы
Миастенический синдром может быть локальным с поражением одной группы мышц, чаще глаз, гортани, глотки, мимической мускулатуры или мускулатуры туловища или генерализованным с расстройством дыхания или без. По течению миастенический синдром различают: прогрессирующую форму; эпизоды (короткий криз и длительная ремиссия); стабильную форму с периодами ухудшения в виде криза.
[23], [24], [25], [26]
Глазная миастения проявляется, прежде всего, развитием слабости века, часто с одной стороны или неравномерно с двух сторон. При этом в начале заболевания веко опускается ближе к вечеру, после зрительной нагрузки. Нередко отмечаются двоение в глазах и иные преходящие нарушения зрения. Если за два года с момента дебюта заболевания процесс не перешел на другие анатомические зоны, то дальнейшая генерализация становится маловероятной. Локализованная миастения (глазная форма) не опасна для жизни.
Симптомы
Симптомы имеют разнообразную выраженность, локализацию, однако их можно охарактеризовать одним словосочетанием – мышечная слабость. В зависимости от локализации процесса и выраженности проявлений выделяют несколько форм миастении:
- Глазная форма.
- Бульбарная форма.
- Генерализованная форма (миастения гравис, болезнь Эрба-Гольдфлама).
- Злокачественная молниеносная миастения.
- Миастенический криз.
Глазная миастения проявляется, прежде всего, развитием слабости века, часто с одной стороны или неравномерно с двух сторон. При этом в начале заболевания веко опускается ближе к вечеру, после зрительной нагрузки. Нередко отмечаются двоение в глазах и иные преходящие нарушения зрения. Если за два года с момента дебюта заболевания процесс не перешел на другие анатомические зоны, то дальнейшая генерализация становится маловероятной. Локализованная миастения (глазная форма) не опасна для жизни.
Бульбарная форма миастении характеризуется развитием слабости мышц мягкого неба, языка, глотки. Больной страдает от нарушений речи, нарушения акта глотания. При этом изменения динамично меняются в течение суток, при различной нагрузке, что отличает данную форму заболевания от истинного бульбарного синдрома.
Генерализованная форма представляет собой распространенную слабость мышц. Начинается все, как правило, с мышц шеи, больному человеку становится трудно удерживать голову, постепенно заболевание переходит на другие группы мышц, начинает проявляться парез мышц конечностей. У больного нарушается походка, искажается мимика. Отмечается заметное улучшение состояние утром, после дневного сна, после длительного отдыха. Малейшие физические нагрузки порой приводят к выраженной слабости.
Злокачественный тип течения болезни имеется лишь при наличии опухоли тимуса, нередко злокачественной. Заболевание дебютирует с возраста около 50 лет и в течение короткого срока (месяцы, а порой даже недели), приводит к полной инвалидизации. На крайних стадиях затрагивается скелетная дыхательная мускулатура с вероятности развития жизнеугрожающих состояний.
Рекомендации для пациентов, участвующих в текущих клинических исследованиях

Экспертная группа по миастении считает, что решения в отношении лечения миастении должны приниматься в индивидуальном порядке лечащим врачом совместно с пациентом. На основании этой экспертной рекомендации (23 марта 2020 г.) предлагается следующее:
1 Пациенты с миастенией должны следовать соответствующим национальным рекомендациям1 и любым дополнительным рекомендациям для лиц в группе риска тяжелого течения COVID-19.
Пациенты, уже получающие лечение миастении/МСЛИ
Инфузионная терапия, внутривенные иммуноглобулины и плазмообмен
Анализы крови для контроля текущего лечения
9 Следует соотнести риск и пользу от рутинного мониторинга показателей крови в данный период. Некоторые методы лечения миастении требуют частого контроля показателей крови, и решения о необходимости продолжения проведения анализов, что требует от пациента покидать свой дом, следует принимать индивидуально, основываясь на распространенности COVID-19 в данном регионе.
Что следует учитывать, начиная иммуномодулирующую терапию у пациентов с миастенией/МСЛИ в данный период?
Рекомендации для пациентов, участвующих в текущих клинических исследованиях
Есть ли обоснованные доказательства в пользу применения каких-либо препаратов для лечения COVID-19?
Должны ли пациенты с миастенией или МСЛИ вакцинироваться?
13 Вакцинация может защитить от различных инфекций/инфекционных агентов. Однако в текущей ситуации у данной группы пациентов рекомендуется использовать только инактивированные вакцины. Для COVID-19 в настоящее время доступных вакцин нет.
Что если пациенты уже заразились COVID-19?
Решения относительно применения иммунотерапии должны приниматься в индивидуальном порядке пациентом с миастенией и лечащим врачом. По дополнительным вопросам следует обратиться к лечащему врачу.
Мы продолжаем следить за быстро меняющейся ситуацией, и эти рекомендации могут быть изменены по мере поступления данных.
Примечания
1 Этот список не является исчерпывающим, в нем приведены лишь примеры рекомендаций. Ознакомьтесь с последними рекомендациями для каждой страны/региона:
- рекомендации CDC
- рекомендации Европейского CDC
- рекомендации Великобритании
- рекомендации Австралии
- рекомендации Японии
2 Препараты, снижающие количество B-лимфоцитов, включают в себя ритуксимаб, окрелизумаб.
3 Препараты для иммунотерапии, отмена которых сопряжена с риском развития серьезное повышения активности заболевания, развития рецидива и обострения/миастенического криза, включают в себя кортикостероиды, азатиоприн, микофенолата мофетил, метотрексат, циклоспорин, такролимус и другие.
4 Иммуномодулирующие препараты: внутривенный иммуноглобулин (ВВИГ), подкожный иммуноглобулин.
- Проводится декремент-тест.
- Вводится подкожно или внутримышечно прозерин с помощью шприца.
- На фоне действия прозерина повторно проводится декремент-тест.
- Если происходит существенное улучшение результатов декремент-теста, значит торможение передачи обосновано.
К запрещенным при патологии действиям относятся чрезмерное увлечение спортом, тяжелые физические нагрузки, длительное пребывание под прямыми солнечными лучами (инсоляция). Кроме ограничения двигательных функций, существуют препараты противопоказанные при миастении:
- магний (магнезия, аспаркам);
- D-пеницилламин;
- нейролептики;
- курареподобные миорелаксанты;
- мочегонные препараты, кроме верошпирона;
- фторсодержащие кортикостероиды;
- производные хинина;
- антибиотики.