Зачастую у пациентов с перенесенным панкреонекрозом развивается диабет из-за нарушения выработки инсулина.
То, что нежелательно кушать жирное, острое и соленое является общеизвестным фактом. Но, к сожалению, только единицы стараются придерживаться рекомендаций диетологов. Остальные же вспоминают о правилах здорового питания только, когда становится поздно или очень поздно.
Опоясывающие боли в подреберье, общее плохое состояние – это повод срочно обратиться в медицинское учреждение. Ведь подобную симптоматику дают патологии поджелудочной железы.
Это патология, ведущая к деформации органа и вместе с этим начинающимся процессом отмирания здоровых клеток поджелудочной. Толчком к развитию патологии служат ряд отрицательных факторов, имеющих свое влияние на человека.
Что это за диагноз?
Как известно, поджелудочная железа задействована в процессе пищеварения, выполняя две важные функции в составе цепи органов ЖКТ (желудочно-кишечного тракта). Первая из них – это участие в процессе переваривания углеводов, белков, жиров, путем вырабатывания пищеварительных ферментов (энзимов).
Под их воздействием, непосредственно сам процесс, происходит в двенадцатиперстной кишке. Вторая функция – синтез некоторых видов гормонов, необходимых также для полноценного поддержания организма (к примеру, инсулина, участвующего, в свою очередь, в процессе попадания глюкозы в клетки человека).
Что же происходит с органом, если наметилось нарушение, как следствие происходящей атаки на него извне? Логично – он заболевает, и болезни есть разные, в зависимости от степени урона, продолжительности вреда, общего здоровья человека, его иммунитета, возраста и даже пола.
В последнее время в России увеличивается количество острых панкреатитов – данная патология выходит на второе место после острого аппендицита в хирургических стационарах. Также растет и число деструктивных форм панкреатита, в частности панкреонекроза — до 20-25%. В разных клиниках летальность при деструкции поджелудочной железы достигает 30-80%. Ведущий способ снижения летальности при некрозе поджелудочной железы – своевременная диагностика, госпитализация и раннее начало патогенетического лечения.
Причины панкреонекроза
В основе патогенеза панкреонекроза лежит нарушение местных защитных механизмов поджелудочной железы. Обильный прием пищи и алкоголя приводит к значительному усилению внешней секреции, перерастяжению протоков поджелудочной железы, нарушению оттока панкреатических соков. Повышение внутрипротокового давления провоцирует отек паренхимы, разрушение ацинусов поджелудочной железы, преждевременную активацию протеолитических ферментов, которые и приводят к массивному некрозу ткани железы (самоперевариванию).
Активация липазы вызывает некроз жировых клеток, эластазы – разрушение сосудистой стенки. Активированные ферменты и продукты распада тканей, благодаря воздействию эластазы, попадают в кровоток, оказывая токсическое действие на все органы и ткани. В первую очередь страдают печень, почки, сердце, головной мозг.
Среди распространенных причин возникновения некроза можно отметить следующие:
Последствия
Больные после лечения полностью не застрахованы от возможных последствий недуга. Очень часто могут развиться следующие неприятные осложнения:
- сахарный диабет,
- кровотечения,
- гипотензия,
- легочные осложнения,
- метаболические патологии,
- сыпь, схожая на узловатую эритему,
- возникновение свищей и кист,
- внезапно возникшая слепота,
- повторная операция.
В некоторых не сложных случаях заболевания, больному могут посоветовать лечение народными средствами.
Реабилитация
Люди поле некроза должны стоять на учете в поликлинике по месту проживания и один раз в полгода проходить полное медицинское обследование и диагностику. Важным условием для полного выздоровления является соблюдение строгой диеты.

Диета при некрозе поджелудочной железы подразумевает:
- дробное питание,
- не переедание,
- прием пищи в отварном, паровом приготовлении,
- потребляемая пища должна быть ни горячей, ни холодной,
- продукты должны быть в протертом либо в сильно измельченном виде,
- полный отказ от алкоголя.
Диеты необходимо придерживаться до наступления стойкой ремиссии болезни. Добавлять новые продукты питания в рацион необходимо только посоветовавшись с лечащим врачом.
Прогноз
Прогноз при некрозе поджелудочной железы очень неутешительный. Ведь даже при своевременном лечении очень высокая смертность пациентов.Шансы излечиться от данного недуга зависят от следующих факторов:
- возраста пациента,
- тяжести протекания недуга,
- распространенности поражения,
- наличие сопутствующих болезней,
- есть ли осложнения,
- сроки начала и интенсивность назначенного лечения.
Однако, после выздоровления пациент обычно получает инвалидность. Также после выздоровления следует в дальнейшем соблюдать здоровый образ жизни и диету, чтоб избежать различных осложнений и проблем со здоровьем.
При пальпации отмечается болезненность и напряжение передней стенки живота. При диагностическом исследовании можно увидеть в перикарде и плевральной полости скопление жидкости.
Лечение некроза поджелудочной железы
В зависимости от тяжести процесса лечение может быть консервативным или хирургическим. Если патология не имеет гнойных очагов поражения, как правило, успехов можно добиться лечебным голоданием и медикаментозной терапией.
Заметное облегчение приносит прием спазмолитических, антиферментных и цитотоксических препаратов, которые влияют на синтез ферментов.
Для снятия болевого синдрома применяются ненаркотические (в легких случаях) и наркотические (при запущенном течении заболевания) анальгетики.
Для восстановления объема крови применяется внутривенное введение коллоидных и кристаллоидных растворов, в которые входят важные электролиты.
Обязательным условием положительной динамики является соблюдение энергетических потребностей организма больного. Для этого внутривенно водятся растворы глюкозы, аминокислот и белковых гидролизатов.
При более отягченном патологическом процессе больному проводится хирургическое вмешательство: лапароскопия и лапаротомия.
Операция направлена на удаление некротических участков поджелудочной железы, а в случае нагноения в брюшную полость устанавливается дренаж.
В настоящее время в хирургической практике используются закрытые методы лечения некроза, которые заключаются в аспирации образований и кист, а так же проведении антибактериальной терапии. Такая практика является менее травматичной и характеризуется меньшим процентом послеоперационных осложнений.
При забросе желчи из двенадцатиперстной кишки активируются ферменты, и начинается воспаление. При длительном воздействии развивается некроз, ткани поджелудочной железы заменяются фиброзными образованиями. Этот фактор называется рефлюксным.
Общие сведения
Что такое панкреонекроз? Это серьезное заболевание, поражающее чаще всего молодых и людей среднего возраста, имеющих ранее проблемы с поджелудочной железой и желчным пузырем, злоупотребляющих алкоголем, не соблюдающих диету и назначенное врачом лечение по сопутствующим проблемам.
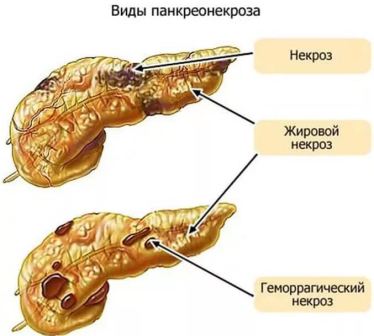
По виду механизма патологического действия различают три формы панкреонекроза:
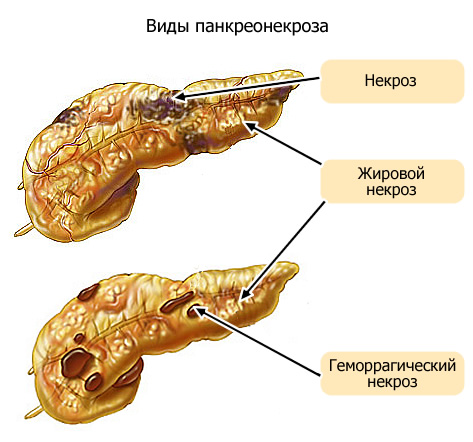
Ситуация осложняется образованием абсцессов и множественных гнойников и требует, чтобы лечение было срочно оказано в условиях стационара, иначе неминуем летальный исход.
- Ферментная недостаточность;
- Язва желудка и абсцесс;
- Желудочные кровотечения;
- Перитонит и свищи;
- Тромбоз мезентериальных вен.
Основные признаки
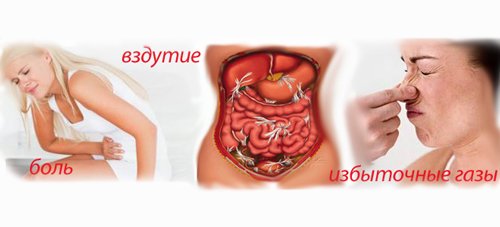
- Боль. Сила болевого синдрома зависит от степени тяжести и течения болезни, поэтому не всегда ярко выражена. Нестерпимые и изнуряющие боли встречаются почти у 90% больных, некоторые из них сопровождаются внезапной сердечно-сосудистой недостаточностью (коллапсом), иногда со смертельным исходом. Остальная же часть пациентов отмечают у себя боли умеренного характера.
- Рвотные позывы или рвота, которая не имеет отношения к приемам пищи и необлегчают самочувствие пациента. В связи с разрушением кровеносных сосудов, всвоем составе рвотная масса имеет кровь в виде сгустков с примесью желчи. Изнуряющая рвота способствует обезвоживанию организма, происходит снижение диуреза, которое влечет за собой отсутствие мочеиспускания и сильную жажду.
- Метеоризм. Процессы брожения в кишечнике способствуют повышенному газообразованию. Это приводит к задержке газов и влечет сильное вздутие живота, провоцируя запоры за счет ослабления перистальтики.
- Интоксикация. В период прогрессирующего развития некроза, токсины бактерийприводят к интоксикации организма. Ко всем вышеописанным симптома присоединяется сильная слабость, снижение давления. У больного появляется одышка и учащается сердцебиение. Под действием большого количества токсинов, возможно возникновение энцефалопатии, которая помимо дезориентации больного может привести к развитию комы.
- Бледность кожных покровов (гиперемия). На запущенной стадии болезни, после сильной интоксикации организма, кожа больного становятся желтого цвета с землистым оттенком. В следствии внутренних кровоизлияний, по обе стороны живота и спины, а иногда и в области пупка, появляются синие пятна.
- Гнойные осложнения – достаточно запущенная стадия некроза. В силу воспаления и интоксикации поджелудочная сильно увеличивается в своих объемах, это приводит к образованию гнойного инфильтрата, развитию токсического гепатита и неутешительных прогнозах.
 Осложнения некроза:
Осложнения некроза:
- Ферментная недостаточность;
- Язва желудка и абсцесс;
- Желудочные кровотечения;
- Перитонит и свищи;
- Тромбоз мезентериальных вен.
При отсутствии положительной динамики показано проведение хирургического вмешательства. В ходе операции проводится иссечение некротических участков, санация поврежденных протоков. Пациенты испытывают значительное облегчение уже в первые сутки за счет удаления экссудата.
Диагностика
Частота сердечных сокращений увеличивается до 110-120 ударов в минуту, при этом происходит падение артериального давления до 100/70 — 80/60 мм рт ст. также врач может видеть признаки поражения других внутренних органов.
Экстренно проводится забор венозной крови для определения уровня амилазы. При его повышении показана экстренная госпитализация в хирургический стационар, где решается вопрос о проведении оперативного вмешательства.
Дополнительная лабораторная диагностика — это, прежде всего УЗИ, показывающее наличие каверн и очагов расплавления тканей. При недостаточной информативности показано проведение диагностической лапароскопии. Во время этой процедуры врач может провести дренаж протоков и освободить общий желчный проток. Вмешательство проводится под общим наркозом.
В дальнейшем для определения функции железы делается обзорная рентгенография с предварительным введение контрастного вещества. Таким способом можно определить проходимость протоков, наличие тромбов. С помощью ультразвукового исследования можно определить очаги анэхогенности, воспалительных процессов и застоя желудочного сока.
Ретроградная холангиопанкреатография в остром периоде не является результативной, она проводится после устранения угрозы для жизни пациента с целью определения дальнейшей тактики терапии.
В задачи первичной диагностики входит исключение других патологий, связанных в клинической картиной острого живота. Это может быть кишечная непроходимость, острый аппендицит, приступ желчнокаменной болезни, перфорация язвы желудка и двенадцатиперстной кишки, аневризма аорты, инфаркт миокарда и многие другие процессы.
После спада силы и частоты проявления симптомов некроза следует придерживаться диеты № 5б, в которую входят:
Постановка диагноза
Во время обследования проводят следующие процедуры:
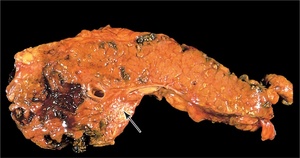 Гемограмма.
Гемограмма.- Узи.
- Исследование количества амилазы в моче и крови.
- Определение уровня кальцитонина.
- МРТ (магнитно-резонансная томография).
- Ангиография.
- Лапароскопия.
Иногда требуется пункция некротической жидкости из пораженных участков органа. С помощью данного исследования можно выявить наличие болезнетворных бактерий, а также узнать чувствительность инфекции к антибиотикам.
2- этап – в поджелудочной железе или же в близлежащих органах образуется абсцесс;
Последствия
Больные после лечения полностью не застрахованы от возможных последствий недуга. Очень часто могут развиться следующие неприятные осложнения:
- сахарный диабет;
- кровотечения;
- гипотензия;
- легочные осложнения;
- метаболические патологии;
- сыпь, схожая на узловатую эритему;
- возникновение свищей и кист;
- внезапно возникшая слепота;
- повторная операция.
В некоторых не сложных случаях заболевания, больному могут посоветовать лечение народными средствами.
Реабилитация
Люди поле некроза должны стоять на учете в поликлинике по месту проживания и один раз в полгода проходить полное медицинское обследование и диагностику. Важным условием для полного выздоровления является соблюдение строгой диеты.

Диета при некрозе поджелудочной железы подразумевает:
- дробное питание;
- не переедание;
- прием пищи в отварном, паровом приготовлении;
- потребляемая пища должна быть ни горячей, ни холодной;
- продукты должны быть в протертом либо в сильно измельченном виде;
- полный отказ от алкоголя.
Диеты необходимо придерживаться до наступления стойкой ремиссии болезни. Добавлять новые продукты питания в рацион необходимо только посоветовавшись с лечащим врачом.
Прогноз
Прогноз при некрозе поджелудочной железы очень неутешительный. Ведь даже при своевременном лечении очень высокая смертность пациентов.
Шансы излечиться от данного недуга зависят от следующих факторов:
- возраста пациента;
- тяжести протекания недуга;
- распространенности поражения;
- наличие сопутствующих болезней;
- есть ли осложнения;
- сроки начала и интенсивность назначенного лечения.
Однако, после выздоровления пациент обычно получает инвалидность. Также после выздоровления следует в дальнейшем соблюдать здоровый образ жизни и диету, чтоб избежать различных осложнений и проблем со здоровьем.