Еще эскулапы античности говорили о «болезненном состоянии» женщин, предшествующем месячным. Примерно у половины представительниц слабого пола ПМС симптомы возникают после 30 лет, и лишь у 20% в более молодом возрасте.
Непосвященные путают ПМС с менструацией, списывая на период ежемесячного кровотечения любые изменения женского настроения. Другие идут дальше, утверждая, что понятие «предменструальный синдром» придумали сами женщины, чтобы оправдывать свою раздражительность, плаксивость, приступы злости и т. д. Предположим, женщины лукавят. Но как тогда объяснить расстройства функциональности организма, возникающие во второй фазе менструального цикла? Попробуем разобраться в нижеследующем материале.

Ученые полагают, что причина, по которой предменструальный синдром оказался эволюционно выгодным приобретением, заключается в том, что такое состояние (зачастую сопровождающееся раздражительностью и агрессивностью) повышает вероятность расставания с бесплодным партнером.
Правда и мифы о ПМС
Тем не менее большинство экспертов склоняются к позиции, что предменструальный синдром — сложный физиологический процесс, который может характеризоваться эндокринными, психоэмоциональными и вегетососудистыми нарушениями.
По статистике проявления ПМС наблюдаются у половины женщин репродуктивного возраста, из них примерно у 5–10% симптомы столь выражены, что становятся причиной утраты трудоспособности. Неслучайно это состояние входит в международную классификацию болезней Всемирной организации здравоохранения: другими словами, диагностированный предменструальный синдром — обоснованная причина для получения больничного листа.
Как правило, продолжительность ПМС составляет от двух дней до недели, при этом с возрастом этот показатель, как и степень выраженности симптомов, имеют тенденцию увеличиваться.
Ученые полагают, что причина, по которой предменструальный синдром оказался эволюционно выгодным приобретением, заключается в том, что такое состояние (зачастую сопровождающееся раздражительностью и агрессивностью) повышает вероятность расставания с бесплодным партнером.
Как определить наличие предменструального синдрома
Существует четыре формы ПМС, объединяющих сходные типы проявлений:
Немедикаментозные подходы
Если ПМС не доставляет выраженного дискомфорта, то, вероятно, удастся обойтись и без лекарственных средств. Ученые отметили, что предменструальный дискомфорт чаще наблюдается у городских жительниц — это может быть связано с неправильным образом жизни и избыточными стрессами, которые также отрицательно влияют на гормональный фон. Поэтому первый шаг в решении проблемы ПМС — это стабилизация эмоциональной сферы.
Гормональная терапия при ПМС
Еще одно направление борьбы с предменструальным синдромом — прием половых гормонов. Такое лечение проводится исключительно под контролем врача.
В тяжелых случаях, когда использование КОК невозможно или неэффективно, пациентке могу выписать гестагенные препараты (на основе, например, даназола) или средства из группы агонистов гонадотропин-рилизинг гормона (гозерелин, бусерелин). Результативность такого лечения достигает 85%, однако длительный прием подобных лекарств иногда приводит к побочным эффектам, поэтому их не назначают на срок более полугода.
Лекарственные препараты, назначаемые женщинам для снятия симптомов ПМС
Справиться с ПМС можно и без гормонов — особенно когда это состояние проявляется в основном в нервно-психической форме. Снять раздражительность и чувство угнетенности помогают препараты из разных групп, традиционно используемые как успокоительные средства и нормотоники (стабилизаторы настроения).
- Нейролептикитакже называют антипсихотическими препаратами — их принимают для купирования выраженных эмоциональных расстройств, психозов, тяжелой деменции. В небольших дозировках они обладают успокоительным, противотревожным и снотворным эффектом, однако длительное их применение способно утяжелить проявления ПМС.
Поскольку признаки ПМС индивидуальны у каждой женщины, в вопросах лечения этого состояния не всегда разумно пользоваться советами подруг или родственниц — особенно если они переносят последние дни цикла перед менструацией легче, чем вы. Будьте последовательны в выборе средств против предменструального синдрома и в случае, если коррекция образа жизни и использование безрецептурных препаратов не облегчают ваше состояние, обязательно обратитесь за консультацией к доктору.
При отечной форме предменструального синдрома ведущим проявлением становится внутритканевая задержка жидкости и связанные с этим отеки лица и конечностей, увеличение веса, жажда, сниженное мочеотделение. Кроме того, отмечаются нагрубание молочных желез, зуд кожи, нарушение пищеварения (метеоризм, запоры, поносы), головные и суставные боли и т. д.
Симптомы предменструального синдрома
Исходя из ведущих симптомов, сопровождающих предменструальный синдром, различают следующие формы расстройств: нейропсихическая, цефалгическа, отечна, кризовая, атипичные. Часто эти формы предменструального синдрома не существуют изолированно, поэтому лечение ПМС обычно носит симптоматический характер.
Для нейропсихической формы предменструального синдрома характерны нарушения в эмоциональной и нервной сферах: бессонница, слабость, неустойчивость настроения, раздражительность, плаксивость, агрессия, утомляемость, беспричинная тоска, депрессия (вплоть до суицидальных мыслей), необоснованное чувство страха, сексуальные нарушения, слуховые и обонятельные расстройства, головокружение. На фоне нейропсихических расстройств также отмечаются нарушения со стороны аппетита, метеоризм (вздутие живота), болезненность и нагрубание грудных желез.
При отечной форме предменструального синдрома ведущим проявлением становится внутритканевая задержка жидкости и связанные с этим отеки лица и конечностей, увеличение веса, жажда, сниженное мочеотделение. Кроме того, отмечаются нагрубание молочных желез, зуд кожи, нарушение пищеварения (метеоризм, запоры, поносы), головные и суставные боли и т. д.
К циклическим проявлениям атипичных форм предменструального синдрома относят: повышение температуры тела ( во второй фазе цикла до 37,5 °С), гиперсомнию (сонливость), офтальмоплегическую мигрень (головные боли с глазодвигательными нарушениями), аллергические реакции (язвенный стоматит и язвенный гингивит, астмоидный синдром, неукротимая рвота, иридоциклит, отек Квинке и др.).
Кроме того, показателем тяжелой формы течения предменструального синдрома всегда является нарушение трудоспособности, вне зависимости от выраженности и количества других проявлений. Снижение трудоспособности обычно отмечается при нейропсихической форме предменструального синдрома.
Принято выделять три стадии в развитии предменструального синдрома:
Интересно, что в медицине выделены группы риска по симптомам ПМС у женщин. В первую очередь, сюда относятся женщины, проживающие в городах и занимающиеся интеллектуальным трудом. Также сказывается стрессовое или депрессивное состояние. К другим факторам риска врачи относят следующие:
Эффективные способы борьбы с ПМС
Эффективность лечения ПМС затрудняется сложностью дифференциальной диагностики. Ведь симптомы ПМС могут оказаться проявлением каких-либо серьезных заболеваний других органов и систем организма. Например, проявления некоторых форм ПМС можно спутать с мигренью, гипертонической болезнью, психическими заболеваниями, опухолями головного мозга, хроническими заболеваниями почек. При этом препараты, показанные для лечения ПМС, естественно, не будут эффективны.
В первую очередь необходимо сдать анализ крови для определения уровня гормонов во второй половине цикла. Расшифровкой полученных данных должен заниматься гинеколог.
Также отличные результаты показывает прием витаминов С, А, Е, которые активно участвуют в тканевом метаболизме, витамина В6 и кальция, облегчающие состояние при выраженном депрессивном настрое и агрессивности.
Гормональная терапия в борьбе с ПМС у женщин должна проводиться исключительно по назначению врача. Она назначается в случае выявления недостаточности 2-ой фазы менструального цикла. Для коррекции состояния женщине назначается прогестерон, «Бромокриптин», эстроген-гестагенные препараты. Курс лечения ПМС также может включать антигистаминные препараты, пирацетам, аминалон.
Компания «ВЕРТЕКС» не несет ответственности за достоверность информации, представленной в данном видео ролике. Источник — Шпильки | Женский журнал
К настоящему времени предложены различные терапевтические мероприятия, направленные на облегчение предменструальной симптоматики.
Предменструальный синдром (ПМС) включает в себя комплекс циклически повторяющихся в предменструальный период соматических и психоэмоциональных симптомов. Обычно термин «предменструальный синдром» используется для описания достаточно тяжелых предменструал
Несмотря на то, что за несколько десятилетий исследователи, занимающиеся изучением ПМС, достигли определенных успехов в представлении о механизмах развития заболевания, установлении критериев диагностики и разработке патогенетически обоснованных методов лечения, эти проблемы все еще далеки от полного разрешения.
Клинические проявления ПМС
Все клинические проявления ПМС можно разделить на три основные группы: нарушения эмоциональной сферы, соматические нарушения и симптомы, связанные с изменением общего самочувствия.
В зависимости от преобладания тех или иных клинических проявлений ПМС выделены четыре его формы:
- нейропсихическая — раздражительность, тревога, агрессивность, депрессия;
- отечная — отеки, масталгия, нагрубание молочных желез, вздутие живота, увеличение массы тела;
- цефалгическая — головные боли по типу мигрени;
- кризовая — приступы по типу симпатоадреналовых кризов, возникающие перед менструацией.
Повышенная утомляемость — наиболее распространенный симптом ПМС. Усталость может быть выраженной в такой степени, что женщины испытывают трудности в исполнении повседневной работы уже с утренних часов. В то же время в вечернее время суток появляются нарушения сна.
Нарушение концентрации внимания. Многие женщины с ПМС испытывают трудности в действиях, требующих концентрации внимания — математических и финансовых расчетах, принятии решений. Возможны нарушения запоминания.
Депрессия. Грусть или беспричинная слезливость — распространенные проявления ПМС. Печаль может быть настолько сильной, что даже минимальные жизненные трудности кажутся неразрешимыми.
Пищевые предпочтения. Некоторые женщины испытывают повышенную тягу к определенным пищевым продуктам, таким как соль или сахар. Другие отмечают повышение аппетита в целом.
Нагрубание молочных желез. Большинство женщин отмечают ощущение нагрубания или повышенную чувствительность, болезненность молочных желез или только сосков и ареол.
Отечность передней брюшной стенки, верхних и нижних конечностей. Некоторые женщины с ПМС отмечают увеличение веса перед менструацией. У других происходит локальная задержка жидкости, чаще в области передней брюшной стенки, конечностях.
Диагностика ПМС
Диагноз ПМС является диагнозом-исключением, т. е. в процессе диагностического поиска задачей клинициста является исключение соматических и психических заболеваний, которые могут обостряться перед менструацией. Важны тщательно собранный анамнез жизни и анамнез заболевания, а также полное общесоматическое и гинекологическое обследование. Возраст не является значимым, то есть любая женщина в период от менархе до менопаузы может испытывать симптомы ПМС. Чаще всего заболевание манифестирует к 25–30 годам.
Проспективная ежедневная оценка предменструальной симптоматики является необходимым элементом диагностического поиска. С этой целью используются как менструальные календари симптомов, так и визуально-аналоговые шкалы (ВАШ), позволяющие респондентам определить не только наличие конкретного проявления ПМС, но и его выраженность и продолжительность относительно менструального цикла.
ВАШ является простым в использовании, удобным как для больной, так и для клинициста, надежным и достоверным методом получения информации о симптомах ПМС у конкретной больной. Она представляет собой отрезок длиной 10 см, в начале которого точка «полное отсутствие симптома», в конце — «симптом максимально выражен». Пациентка ставит отметку на этой шкале в том месте, где, по ее мнению, находится выраженность проявления заболевания в данный конкретный момент.
Для подтверждения диагноза необходимым является как минимум 50%-ное повышение выраженности того или иного симптома к концу лютеиновой фазы менструального цикла. Данный показатель высчитывается по следующей формуле:
где Ф — выраженность симптома в фолликулярную фазу менструального цикла, Л — выраженность симптома в лютеиновую фазу менструального цикла.
Лечение ПМС
К настоящему времени предложены различные терапевтические мероприятия, направленные на облегчение предменструальной симптоматики.
Негормональные препараты. Фармакологическими негормональными средствами чаще всего являются препараты витаминов, минералов. Они обладают минимальными побочными эффектами, не воспринимаются больными как «лекарство», что повышает комплаентность к проводимому лечению. В то же время их эффективность доказана результатами рандомизированных исследований.
- Карбонат кальция (1000–1200 мг/сут) значительно уменьшает аффективные проявления, повышенный аппетит, задержку жидкости.
- Магния оротат (500 мг/сут в течение лютеиновой фазы менструального цикла) также обладает способностью уменьшать отечность, вздутие живота.
- Хорошо зарекомендовали себя препараты витаминов группы В, особенно В6 (до 100 мг/сут). Их действие направлено в основном на купирование психоэмоциональных проявлений заболевания.
- При масталгии назначается витамин Е (400 МЕ/сут).
Селективные ингибиторы обратного захвата серотонина. Селективные ингибиторы обратного захвата серотонина (СИОЗС) могут быть назначены больной при преобладании психических симптомов ПМС. СИОЗС — антидепрессанты последних генераций, сочетающие мягкий тимоаналептический эффект с хорошей переносимостью, которые принадлежат к препаратам, рекомендуемым к применению при психосоматической патологии. Чаще всего используются:
- флуоксетин (Прозак) — 20 мг/сут;
- сертралин (Золофт) — 50–150 мг/сут;
- циталопрам (Ципрамил) — 5–20 мг/сут.
- Ибупрофен (Нурофен) — 200–400 мг/сут;
- Кетопрофен (Кетонал) — 150–300 мг/сут.
Гормональные препараты. Принимая во внимание связь возникновения симптомов ПМС с циклической активностью яичников, чаще всего в терапии этого заболевания применяются препараты, тем или иным образом воздействующие на содержание половых стероидных гормонов в крови.
- Гозерелин (Золадекс) в дозе 3,6 мг вводится подкожно в переднюю брюшную стенку каждые 28 дней.
- Бусерелин используется как в виде депо-формы, вводимой внутримышечно 1 раз в 28 дней, так и в виде назального спрея, применяемого трижды в сутки в каждый носовой ход.
Препараты данной группы назначают на срок не более 6 мес.
Длительное использование аГРГ ограничено возможными побочными эффектами, похожими на проявления климактерического синдрома, а также развитием остеопороза. В то же время при одновременном применении аГРГ и эстроген-гестагенных препаратов для заместительной терапии, эстроген-зависимые симптомы ПМС не возникали, тогда как гестаген-зависимые проявления ПМС сохранялись. Это наблюдение накладывает ограничение на применение препаратов, содержащих половые стероиды, на фоне терапии аГРГ у женщин, страдающих ПМС.
Таким образом, агонисты ГРГ обладают высокой эффективностью в терапии ПМС, однако в связи с побочными эффектами они рекомендуются в основном больным, резистентным к терапии другими лекарственными средствами.
Таким образом, применение КОК, содержащего прогестаген дроспиренон, является методом выбора в терапии предменструального синдрома как по показателю эффективности, так и в связи с хорошей переносимостью и минимальным количеством возможных побочных эффектов, большинство из которых самостоятельно купируются через 1–2 цикла приема препарата.
Т. М. Лекарева, кандидат медицинских наук
НИИ АГ им. Д. О. Отта РАМН, Санкт-Петербург
На протекание месячных могут оказывать негативное влияние многие неблагоприятные причины. К ним относятся: тяжелые физические нагрузки, прием противозачаточных таблеток, постоянное нервное напряжение, психические отклонения, стрессы, диеты, курение и употребление алкоголя. Различные тяжелые заболевания также негативно влияют на цвет и продолжительность менструации.
Как спокойно пережить месячные
Критические дни приходят каждый месяц и если женщина абсолютно здорова, то ей придется с ними смириться и постараться облегчить себе жизнь в этот период:
Если нет сил терпеть обильные и болезненные месячные, можно прибегнуть к насильному их сокращению. Уменьшить критические дни помогут настой крапивы и пастушьей сумки. Но пользоваться кровоостанавливающими травами часто нельзя, это может привести к заболеваниям репродуктивной системы.
В интернете есть немало видео, в которых подробно объясняется, почему женщины испытывают дискомфорт в эти дни и как с ним справиться. Советую посмотреть это:
Специалисты давно выяснили, почему во время месячных меняется настроение у женщин. Однако индивидуальные особенности организма каждой девушки препятствуют созданию конкретного лекарства, которое поможет оставаться спокойной и веселой в критические дни. Специалисты рекомендуют мужчинам стоически терпеть изменения характера их прекрасных половинок в эти дни и проявить понимание, чтобы не разрушить семью.
Гинеколог выделяет 4 формы ПМС по возрастанию:
Почему зрелые женщины бывают более раздражительными, чем молодые? Что такое «выученная беспомощность», и как бороться с предменструальным синдромом правильно? На эти и другие вопросы отвечает врач акушер-гинеколог Александра Плотникова.

О том, у каких женщин ПМС встречается чаще
Врач объясняет: ПМС называют циклической болезнью. Лечением недуга могут заниматься сразу несколько специалистов — гинеколог, психоневролог или эндокринолог.
Предменструальный синдром имеет место, когда происходит нарушение обмена белков и нейропептидов в центральной нервной системе. Еще раз подтверждается факт, что все болезни от нервов и от головы. Ведь ПМС часто называют еще и функциональным нарушением нервной системы.
— В международной классификации недугов предменструальный синдром выделен как отдельная форма. Такой диагноз существует, несмотря на закрепленный стереотип о том, что ПМС — симуляция, которую можно прикрыть медицинским термином.
Врач говорит, что иногда излишнюю нервозность представительниц прекрасного пола объясняют наличием ПМС. Однако надо признать тот факт, что синдром серьезный. Сродни климактерическому у зрелых женщин.
— К тому же чем тяжелее у девушки протекает предменструальный синдром, тем сложнее будет климакс. ПМС чаще развивается у интеллектуалок, эмоционально лабильных женщин и тех, кто страдает дефицитом массы тела.

Причем распространенность синдрома среди женщин составляет порядка 80%. Другое дело, что у кого-то он проходит в легкой форме, а у кого-то — в тяжелой.
— В первом случае имеется в виду наличие от 1 до 4 симптомов за несколько (2-10) дней до начала менструации. Во втором — от 5 до 12 симптомов, начиная с середины цикла или продолжающихся весь цикл.
О формах и симптомах предменструального синдрома
Гинеколог выделяет 4 формы ПМС по возрастанию:
- Нейропсихическая (страдает эмоциональная составляющая)
- Отечная (преобладают отеки в той/иной локализации)
- Цефалгическая (связана с головными болями)
- Кризовая (крайняя форма)
Нейропсихическая проявляется в виде раздражительности, депрессии, слабости, плаксивости и агрессивности. Молодежь при этом подвержена депрессиям, более зрелые женщины — агрессиям.
Отечная может проявлять себя нагрубанием молочных желез и прибавкой в весе перед месячными (мастодиния). В некоторых случаях отмечается отечность лица и пальцев рук, чувствительность к запахам и потливость.
Цефалгическая — это наличие головной боли, которая имеет пульсирующий характер с «отдачей» в глазные яблоки. Может присоединяться тошнота и рвота.
Кризовая характеризуется повышением артериального давления, учащением сердцебиения, страхом смерти. Обычно эти приступы проявляются вечером или ночью.
О стадиях ПМС
- Компенсированная стадия ПМС — самая терпимая. Появляется пару симптомов и с наступлением менструации они исчезают.
- При субкомпенсированной стадии с приходом месячных симптомы не заканчиваются. Их больше, они более выраженные. Исчезают только вместе с менструацией.
- Декомпенсированная развивается в 5% случаях ПМС. Симптомы не исчезают и после окончания месячных. Она обязательно требует лечения.
О причинах предменструального синдрома
— Функциональное нарушение нервной системы (ПМС) происходит в результате воздействия неблагоприятных факторов.
Это может быть врожденная предрасположенность к той или иной форме ПМС. Например, рвота перед месячными была у бабушки, есть у мамы и у самой девушки, которая пришла на прием. В таком случае врач разбирается в ситуации индивидуально.
Имеет значение устойчивость нервной системы. Кто-то склонен к перемене настроения, кто-то — нет.
Спровоцировать появление ПМС могут стрессы (особенно острые). Исключить их из своей жизни полностью не получится, но можно научиться по-другому воспринимать те или иные события в жизни.
Роды, аборты также могут стать причиной появления симптомов предменструального синдрома.
— Играет роль резкая перемена климата или банальные инфекции (например, тяжелый грипп).
О том, как профилактировать появление ПМС
— поиск занятия, которое помогает снизить уровень стресса.
Могут ли женщины помочь себе?
Существует множество способов, которые помогают ослабить симптомы ПМС:
— регулярные физические упражнения;
— правильное питание (цельнозерновые продукты, фрукты, овощи);
— отказ от соли, кофеина и алкоголя;
— отказ от курения;
— здоровый полноценный сон;
— поиск занятия, которое помогает снизить уровень стресса.
Чтобы избавиться от физиологических симптомов ПМС принимайте ибупрофен, ацетаминофен или напроксен. Это безрецептурные болеутоляющие препараты, которые можно купить в ближайшей аптеке.
Некоторые женщины принимают витаминные и минеральные комплексы – например, фолиевую кислоту, магний, витамин В6, витамин Е, кальций и витамин D. Другим больше помогают травяные препараты – настойки и чаи.
Факторы риска ПМС:
В. Е. Балан, доктор медицинских наук, профессор Л. М. Ильина, кандидат медицинских наук
НЦАГиП Росмедтехнологий, Москва
Этиология и патогенез
Этиология и патогенез ПМС до конца не ясны. С момента первого описания этого синдрома его стали относить к числу эндокринных заболеваний, однако до настоящего времени дискутируется вопрос — является ли ПМС психическим, особенно в случае преобладания аффективных расстройств, или эндокринным нарушением.
Показано, что при ПМС нарушена функция серотонинергической, катехоламинергической, ГАМК-ергической и опиатергической систем, при этом сходные симптомы могут наблюдаться в результате активации или, наоборот, ингибирования той или иной системы. До настоящего времени преимущественная роль какой-либо из этих систем не доказана.
Таким образом, в настоящее время патогенез ПМС представляется как результат взаимодействия между циклическими изменениями уровней яичниковых стероидов, центральными нейротрансмиттерами (серотонином, β-эндорфином, γ-аминомасляной кислотой (ГАМК)) и вегетативной нервной системой, ответственной за развитие «соматических симптомов» [3].
Факторы риска ПМС:
Взаимодействие алкоголя с ГАМК-рецепторами и нейростероидами влияет на симптоматику ПМС. Во время поздней лютеиновой фазы низкие дозы алкоголя вызывают снижение периферического уровня аллопрегненолона. Это подтверждает тот факт, что алкоголь является фактором риска для развития симптомов ПМС [12].
Клиническая картина
Симптомы ПМС весьма многочисленны (табл.).
Таблица
Основные клинические формы и симптомы ПМС (Сметник В. П., Комарова Ю. А., 1988)
У некоторых женщин в лютеиновую фазу могут изменяться вкусовые пристрастия (тяга к сладкому или соленому) и повышается аппетит, развивается булимия [12].
Крайне редко наблюдаются атипичные формы ПМС, к которым относятся [1]:
Наличие столь многообразных нарушений при ПМС еще раз подтверждает роль половых гормонов как мощных нейромодуляторов и веществ, воздействующих не только на нейроэндокринные, но и вазомоторные и обменно-трофические сдвиги, а также иммунологические реакции в динамике менструального цикла, которые у пациенток с ПМС носят чрезмерный или «патологический» характер [3, 6].
В зависимости от выраженности клинических проявлений ПМС выделяют легкую и тяжелую степень заболевания. При легком течении за 2—10 дней до начала менструации появляются 3—4 из вышеперечисленных симптомов, причем только 1 или 2 из них значительно выражены. При тяжелой форме ПМС за 3—14 дней до менструации начинают беспокоить одновременно 5—12 симптомов, причем 2—5 из них резко выражены [12].
Диагностика
Прежде всего, при обследовании пациенток с ПМС нужно помнить, что некоторые соматические и психические заболевания обостряются в предменструальные дни, поэтому следует проводить дифференциальную диагностику со многими из них.
Симптомы, обусловленные ПМС, следует дифференцировать с хроническими заболеваниями, ухудшающими свое течение во II фазе менструального цикла [1]:
В зависимости от клинической картины заболевания обследование может включать:
Лечение
Медикаментозная терапия ПМС назначается только после постановки диагноза на основании оценки наличия и интенсивности соматических и психологических симптомов (по ежедневным дневникам) и если простые поведенческие меры неэффективны [1, 3, 10, 11, 12].
Общие принципы терапии ПМС:
— отеки;
— головные боли;
— панические атаки;
— психовегетативные изменения.
К поведенческой терапии относят:
Основные требования к медикаментозной терапии:
1. Препараты должны изменять менструальный цикл, блокируя овуляцию.
2. Препараты должны быть эффективны в отношении наиболее беспокоящего симптома (отечность, масталгия/мастодиния), головные боли, депрессия, панические атаки и др.) [3].
Медикаментозная терапия
В медикаментозной терапии нуждаются 5% женщин с тяжелой формой ПМС [3, 10, 11, 12].
Одним из наиболее распространенных методов лечения ПМС является подавление циклических (эндокринных и биохимических) изменений, происходящих в организме. С этой целью используются аГн-РГ и комбинированные оральные контрацептивы (КОК).
При нарушении сна и тревожных расстройствах пациентки нередко более чувствительны к так называемым «норадренергическим» антидепрессантам, которые также назначаются по одной таблетке ежедневно перед сном:
Во время лечения крайне важно продолжить заполнение менструальной карты, что помогает оценить его влияние на отдельные симптомы, выявить возможные побочные эффекты и при необходимости изменить дозу препарата или перейти на другой вид лечения.
Оценка эффективности лечения. Оценка эффективности терапии проводится по менструальным дневникам с ежедневной оценкой симптомов в баллах:
0 — симптомов нет;
1 — беспокоит слегка;
2 — беспокоит умеренно, но не нарушает повседневную жизнь;
3 — тяжелые симптомы, вызывающие обеспокоенность ими и/или их влиянием на повседневную жизнь.
Снижение в результате лечения интенсивности симптомов до 0—1 балла свидетельствует о правильности выбора терапии. Терапия ПМС долгосрочная, но не существует определенного мнения по поводу длительности терапии. Чаще всего это приходится решать индивидуально с каждой пациенткой.
Прогноз. Чаще благоприятный. При несоблюдении рекомендаций и отсутствии лечения возможен рецидив заболевания. Необходимо объяснить пациентке, что изменение образа жизни (соблюдение диеты, использование физических упражнений, массажа) приведет к улучшению самочувствия и качества жизни. Кроме того, следует уведомить больных, что симптомы ПМС возвращаются с прекращением терапии, могут увеличиваться с возрастом или после родов и отсутствуют в период беременности и менопаузы.
Агонисты люлиберина при предменструального синдрома. Многие женщины выражают недовольство по поводу необходимости долговременного приема селективных ингибиторов обратного захвата серотонина (СИОЗС). Другие считают, что под воздействием психотропных препаратов они лишаются части естественных эмоций, а третьи сообщают о непереносимости побочных эффектов.
Нередко ПМС сопутствуют другие гинекологические симптомы, например дисменорея или меноррагия. При таких обстоятельствах следует подобрать терапию, способствующую достижению сразу нескольких целей. Препаратами первого ряда будут НПВС или пероральные контрацептивы.
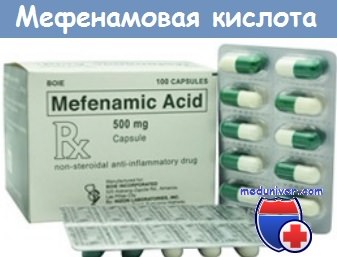
Нестероидные противовоспалительные средства при предменструальном синдроме (ПМС). Мефенамовая кислота (500 мг 3 раза в день), применяемая в предменструальную и менструальную неделю, показала лучший лечебный эффект, чем плацебо, во многих, хотя и не во всех, клинических испытаниях. Использование мефенамовой кислоты противопоказано женщинам с непереносимостью ацетилсалициловой кислоты и пациенткам, относящимся к группе риска по язве желудка и двенадцатиперстной кишки.
При первом систематическом изучении эффектов пероральных контрацептивов у женщин с ПМС не было выявлено никакой разницы в симптоматике применявших и не применявших эти средства. Не было также найдено отличия в эффектах препаратов с разной степенью прогестагенной активности. При использовании монофазных и трехфазных пероральных контрацептивов симптоматика оставалась одинаковой.
Диуретики при предменструальном синдроме (ПМС). От постоянного использования диуретиков в лечении ПМС следует отказаться. Лишь у очень немногих женщин действительно происходят колебания массы тела в течение менструального цикла, несмотря на то что больные с ПМС часто испытывают ощущение отечности. В этом случае спиронолактон может оказаться эффективным и облегчить симптоматику.
Четкое описание симптомов поможет подобрать наиболее подходящий препарат (например, флуоксетин рекомендован при быстрой утомляемости и депрессии, сертралин — при бессоннице, раздражительности и чувстве тревоги). Применение СИОЗС связано с потерей полового влечения и аноргазмией, что вызывает у этой группы пациенток особенно выраженный стресс, поэтому еще до начала терапии необходимо провести беседу с больной.
Трициклические антидепрессанты (ТЦА), как правило, не дают достаточного эффекта, за исключением кломипрамина — ТЦА с сильной серотонинергической активностью. Кроме того, часто встречают непереносимость побочных эффектов ТЦА.
К сожалению, недавние исследования, в которых учитывали последующее наблюдение за пациентками, показали быстрое возвращение тяжелого ПМС со значительными социальными проблемами после прекращения лечения СИОЗС. Это означает, что если было отдано предпочтение такой линии терапии, необходим их продолжительный прием.
Агонисты люлиберина при предменструального синдрома. Многие женщины выражают недовольство по поводу необходимости долговременного приема селективных ингибиторов обратного захвата серотонина (СИОЗС). Другие считают, что под воздействием психотропных препаратов они лишаются части естественных эмоций, а третьи сообщают о непереносимости побочных эффектов.
По данным контролируемых клинических исследований, ни терапия прогестероном, ни применение примулы вечерней не подтвердили эффективности при лечении ПМС.
То, что похоже на ПМС, иногда может быть другим заболеванием. Это важно знать, потому что лечение будет другим. Лучший способ узнать, являются ли Ваши симптомы предменструальными, — знать день своей овуляции (день овуляции является началом Вашей предменструальной фазы). Ведите календарь овуляции, каждый день записывайте Ваши симптомы и дни менструального кровотечения в дневнике менструаций .
Предменструальные симптомы являются естественной частью менструального цикла, влияющей на 85% женщин в определенный период их жизни. Если Ваш организм не реагирует так сильно на ежемесячные гормональные изменения, y Вас очевидно легкие предменструальные симптомы или полное их отсутствие. Но если у Вас наблюдается один или несколько предменструальных симптомов легкой и средней тяжести, которые мешают Вашей работе, отношениях и жизни, у Вас предменструальный синдром (ПМС).
Симптомы ПМС у всех женщин отличаются от цикла к циклу, и могут быть средними или тяжелыми. Некоторые женщины замечают ухудшение симптомов во время эмоционального и физического стресса. Из более чем 150 симптомов, связанных с ПМС, самые распространенные перечислены ниже.
Физические симптомы включают:
Поведенческие симптомы включают:
Эмоциональные и когнитивные симптомы включают:
Предменструальные симптомы появляются только во время лютеиновой фазы , между овуляцией и началом менструального кровотечения или сразу после него. Предменструальные симптомы могут появляться во время всей лютеиновой фазы, только во время овуляции или за несколько дней до начала менструального кровотечения. Вы можете заметить, что тяжесть и список Ваших симптомов ПМС отличается от цикла к циклу. Вы также можете прекратить или начать испытывать симптомы ПМС без видимой причины.
Если у Вас серьезные предменструальные колебания настроения, депрессия или тревожность (с или без физических симптомов), y Вас предменструальное дисфорическое расстройство (ПМДР), то симптомы обычно проявляются в первые 3 дня менструального кровотечения. Этот тяжелый тип ПМС влияет на 8% женщин. Женщины с симптомами ПМДР отмечают, что они:
Предменструальное усугубление других заболеваний
Вы можете заметить, что симптомы других медицинских заболеваний усугубляются между овуляцией и первым днем менструального кровотечения — это называется менструальным увеличением.
К таким заболеваниям относятся:
Являются ли мои симптомы предменструальными, если они начинаются после овуляции?
То, что похоже на ПМС, иногда может быть другим заболеванием. Это важно знать, потому что лечение будет другим. Лучший способ узнать, являются ли Ваши симптомы предменструальными, — знать день своей овуляции (день овуляции является началом Вашей предменструальной фазы). Ведите календарь овуляции, каждый день записывайте Ваши симптомы и дни менструального кровотечения в дневнике менструаций .
Вы можете точно определить день Вашей овуляции, изучая шеечную слизь, измеряя базальную температуру и определяя уровень лютеинизирующего гормона (ЛГ) с помощью теста на овуляцию. Обычно овуляция происходит за 14-16 дней до начала следующей менструации или на 15 день 28-дневного цикла. Но даты овуляции отличаются в каждом цикле и у каждой женщины.