Какая бы ни была причина начала заболевания, острый панкреатит всегда сопровождается болью в животе. Предполагать этот диагноз, если от лекарства или какого-то продукта появилось недомогание, не стоит.
Огромное спасибо Анне Морозовой — очень профессиональный и приятный в общении врач! Тактичная и очень воспитанная. Обязательно.
В России панкреатит — один из наиболее популярных диагнозов. Им принято объяснять практически любую боль в животе, а нередко его «диагностируют» при УЗИ поджелудочной железы у человека без каких-либо симптомов. Разбираемся в тонкостях заболевания вместе с к. м. н., гастроэнтерологом GMS Clinic Алексеем Головенко.
Препарат включен в перечень ЖНВЛП, отпускается без рецепта.
Панкреатит: что это за болезнь и каковы ее проявления?
Воспаление поджелудочной железы называется панкреатитом. Его проявления довольно характерны: очень сильная, резкая боль в верхней части живота, которая отдает в спину или опоясывает туловище и не снимается обычными анальгетиками. Другая характерная жалоба — обильная многократная рвота, которую также невозможно остановить в домашних условиях обычными противорвотными средствами. Кроме того, врач при обследовании отмечает напряжение мышц верхней части живота.
Эти признаки — классическая триада симптомов — характерны как для острого панкреатита, так и для обострения хронического панкреатита.
Но при хроническом процессе, то есть при воспалении, которое протекает многие месяцы и годы, кроме боли появляются и признаки экзокринной недостаточности поджелудочной железы (нехватки пищеварительных ферментов), среди них:
- вздутие, урчание, боли в животе;
- внезапные выраженные позывы к дефекации;
- обильный зловонный жирный кал, плавающий на поверхности воды;
- потеря веса, у детей — отставание в росте и развитии.
Эти проявления возникают из-за того, что не до конца переваренные продукты не поступают в кровь для обеспечения организма питательными веществами, а остаются в просвете кишечника и раздражают его.
Воспаление поджелудочной железы: причины
Каким бы ни было воспаление поджелудочной железы — острым или хроническим, с точки зрения медицинской статистики, главной его причиной является избыток алкоголя. Чрезмерное его употребление вызывает до 55% острых [1] и до 80% хронических панкреатитов [2] .
Другие возможные причины острого панкреатита:
Причины хронического панкреатита не слишком отличаются от причин острого. На первом месте здесь также стоит алкоголь, на втором — заболевания желчевыводящих путей. Далее, по убыванию частоты следуют:
Отдельно стоит такая причина хронического панкреатита, как наследственная мутация гена, кодирующая синтез пищеварительного фермента трипсина. Эти панкреатиты обычно начинаются в довольно молодом возрасте и без явных причин.
Опасные последствия панкреатита
Самое опасное осложнение острого панкреатита — панкреонекроз. Это состояние, когда пищеварительные ферменты, вместо того чтобы выводиться через протоки в полость кишечника, из разрушенных воспалением клеток попадают непосредственно в ткани поджелудочной железы, фактически переваривая сам орган. Это одна из главных причин летальных исходов при остром панкреатите.
Но даже если этой опасности удается избежать, болезнь не проходит без последствий.
Кроме ферментов, поджелудочная железа синтезирует и бикарбонаты — вещества, ощелачивающие поступающее из желудка кислое содержимое. Когда их количество уменьшается, для пищевого комка не образуется щелочная среда, и он повреждает слизистую оболочку двенадцатиперстной кишки. Из-за этого появляются язвы.
Если воспалительный процесс длится долго и погибает большая часть клеток поджелудочной железы, вырабатывающих инсулин, развивается сахарный диабет. Подобное происходит при хроническом панкреатите примерно в 10% случаев [3] .
Поскольку воспаленная ткань всегда отекает, она может сдавить выводной проток желчного пузыря, который проходит в толще головки поджелудочной железы. Если отек столь силен, что нарушается нормальный отток желчи, то может начаться желтуха (до 3% случаев).
Кроме того, доказано [4] , что есть прямая связь между хроническим воспалением поджелудочной железы и ее злокачественным перерождением.
Диагностика воспаления поджелудочной железы
Для диагностики хронического панкреатита обычно проводят:
Кроме того, косвенным признаком развития панкреатита можно считать уменьшение выраженности нарушенного пищеварения после нескольких дней приема панкреатических ферментов.
Меры лечения при панкреатите
Панкреатит — патология, опасная для жизни, поэтому лечение должен назначать только врач.
Если речь идет об остром панкреатите, пациента обязательно госпитализируют в хирургический стационар. Первые три дня необходимо соблюдать голод: вплоть до того, что все содержимое желудка удаляется зондом. К животу прикладывают пузырь со льдом и назначают постельный режим. Эта классическая формула называется «холод, голод и покой», и с нее начинают лечение как при остром панкреатите, так и при обострениях хронического панкреатита.
Конечно, в первом случае такими мерами не ограничиваются. Чтобы уменьшить боль и восстановить нормальный отток панкреатического сока, назначают спазмолитики. Поскольку боль может быть очень сильной, иногда обращаются к наркотическим анальгетикам. Для снижения активности поджелудочной железы назначают антагонисты соматотропина, например октреотид или ланреотид, при сопутствующих кровотечениях — соматостатин или терлипрессин.
В зависимости от состояния пациента прибегают к симптоматическому лечению, позволяющему скорректировать те или иные изменения в его организме. Могут назначать:
- препараты, нормализующие артериальное давление;
- средства, поддерживающие нормальную работу сердца;
- антибиотики при гнойном воспалении и прочее.
Чтобы вывести из крови токсические продукты воспаления, используют инфузионную терапию (так называемые капельницы). Если развивается панкреонекроз, пациента оперируют, удаляя омертвевшие участки поджелудочной железы.
При обострении хронического панкреатита, как уже упоминалось, в первые три дня также рекомендуется режим «холод, голод и покой». По истечении этого срока, если состояние позволяет, можно начинать есть. Поначалу — хорошо разваренные каши, кисели, протертые супы. Постепенно разрешается переходить на твердую пищу.
Препарат с панкреатическими ферментами
Препараты, содержащие ферменты поджелудочной железы, существуют довольно давно. Но благодаря их современной форме, а это микросферы, или микрогранулы, диаметром до 2 мм, возможна максимальная эффективность данных препаратов.
Микразим ® [6] — средство, содержащее липазы, протеазы и амилазы поджелудочной железы животного происхождения, а также ферменты, переваривающие жиры, белки и углеводы соответственно. Ферменты помещены в микрогранулы с кислотоустойчивой оболочкой, которая защищает их от инактивации в желудке. В свою очередь, микрогранулы «упакованы» в капсулы, содержащие 10 000 ЕД или 25 000 ЕД активных ферментов.
Попадая в желудок, желатиновая капсула растворяется. Под действием перистальтических движений микрогранулы равномерно перемешиваются с пищей и постепенно поступают в просвет кишечника. В щелочной среде внутри двенадцатиперстной кишки их оболочка растворяется, и ферменты начинают «работать». Максимальная активность ферментов отмечается уже через 30 минут после еды.
Основное показание к применению капсул Микразим ® — хронический панкреатит вне обострения. Кроме этого, средство используют при внешнесекреторной недостаточности поджелудочной железы любого происхождения: из-за муковисцидоза, после операций на поджелудочной железе, после резекции желудка или тонкого кишечника. Здоровые люди могут использовать Микразим ® , чтобы уменьшить нагрузку на поджелудочную железу при переедании, особенно при употреблении жирной пищи.
Противопоказан Микразим ® при остром панкреатите и обострении хронического панкреатита, а также при индивидуальной непереносимости.
Препарат включен в перечень ЖНВЛП, отпускается без рецепта.
* Номер регистрационного удостоверения в Государственном реестре лекарственных средств — ЛС-000995 от 18 октября 2011 года.
При панкреатите железа не в состоянии справиться с большим набором разнообразной пищи, поэтому наилучший выход – это дробное раздельное питание. Полностью исключают продукты, стимулирующие повышенную секрецию: жирное, соленое, жареное, копченое, специи, шоколад, кофе, крепкий чай, мясные, рыбные, грибные бульоны, грубую клетчатку в виде свежих фруктов и овощей, а также любые алкогольные напитки.
Как проявляется панкреатит: симптомы и признаки
Основной список симптомов при острой форме:
Внимание! Острая форма требует срочной госпитализации с последующим лечением в стационаре.
При хронической форме признаки панкреатита выражены слабее:
- боль проявляется только после приема жареной и жирной пищи или алкоголя; в остальное время в области подреберья могут наблюдаться легкие неприятные ощущения;
- реакции со стороны пищеварительной системы проявляются только при диспептической форме в виде метеоризма, поноса или запора;
- внешние кожные проявления в виде легкой желтушности; при длительном отсутствии лечения наблюдается потеря веса, анемия, сахарный диабет 2-го типа.
В латентной стадии заболевание протекает бессимптомно; при фиброзной форме рубцовая ткань может разрастаться с образованием псевдоопухолевый структур.
Важно! Панкреатит поджелудочной железы редко проявляется как самостоятельное заболевание. Обычно патологический процесс объединяет несколько органов пищеварения, вовлекая в него гепатобилиарную систему (печень, желчный пузырь и протоки), двенадцатиперстную кишку, желудок. Данный факт требует проводить диагностику всей пищеварительной системы человека.
Самые популярные причины панкреатита — алкоголь и нарушения в работе желчного пузыря; до 95% страдающих панкреатитом оказываются в ловушке этих двух факторов.
Первые признаки проявления
Начало болезни характеризуется наличием таких симптомов как:
- Сильные боли в животе, переходящие в спину, грудину или лопатку;
- Вздутие живота и запоры;
- Тошнота и урчание в животе;
- Частая отрыжка и метеоризм;
- Тяжесть и дискомфорт после еды
Существует также несколько второстепенных внешних признаков, которые могут проявляться в самом начале заболевания:
- Белый налет на языке
- Сухость во рту
- Гиповитаминоз
- Красные пятнышки на теле (спина, грудь, живот)
- Хронический. Чаще встречается у мужчин и женщин в возрасте от 30 до 60 лет. Воспаление прогрессирует медленно, сопровождается нарушением пищеварительной и гормональной функций. Это происходит, потому что происходят изменения в самом органе и способность вырабатывать пищеварительные ферменты и гормоны снижается.
- Острый. При такой форме болезни воспаление наблюдается на какой-то части органа или даже всего его. Ткани железы распадаются, что вызывает гной и кровоизлияния. Происходит это как раз из-за ошибочного переваривания железы самой себя. Как правило, эта форма заболевания часто можно обнаружить при других болезнях: например, желчнокаменной.
- Реактивный. Такая форма панкреатита появляется внезапно, проявляется в спазмах. Любое обострение соседнего органа, будь то желудок, печень или желчный пузырь, вызывает приступ. Такой приступ может вызвать пища, которую пациенту кушать было нельзя, алкоголь, токсичное лекарство, газировка.
Выделяется также реактивный панкреатит, при котором острый панкреатит сочетается с обострением болезней двенадцатиперстной кишки, желудка, желчного пузыря, печени.
Лечение панкреатита
В стационаре для лечения панкреатита острой формы используются консервативные методы терапии. В частности, в кровоток вводятся разнообразные растворы – солевые растворы, белковые препараты, глюкоза, с помощью которых преодолевается интоксикация и болевой синдром. Также нормализуется кислотно-щелочное равновесие.
Чтобы облегчить боль и снять спазмы, применяются препараты-спазмолитики. А для поддержания нормальной деятельности сердца используют сердечные препараты. Кроме того, комплексное лечение предусматривает прием витаминов группы В, витамина С, мочегонных препаратов, которые предотвращают отек поджелудочной железы и способствуют выведению продуктов распада. В обязательном порядке в курс лечения входят препараты, подавляющие выработку ферментов поджелудочной кислоты.
Рекомендуется употребление минеральной воды без газа, а вот пищу больные с острым панкреатитом могут принимать только спустя 4-5 суток после острого начала заболевания. Изначально рекомендуется принимать простоквашу (по 100 г продукта каждые полчаса), а на следующий день до этого рациона добавляется 200 грамм творога. В следующие дни лечения пациент должен строго следовать специальной диете, так как правильное питание при панкреатите – важнейший фактор, способствующий излечению.
Если консервативное лечение неэффективно, то необходимо проводить хирургическое вмешательство. Как правило, операция проводится спустя 10-14 суток после того, как начинается острый панкреатит. Показанием для более быстрого проведения операции являются некоторые осложнения. Хирургическое вмешательство предполагает удаление части поджелудочной железы, которая подверглась некрозу, и проведение санации брюшной полости.
Существует много проверенных народных средств, помогающих справиться с заболеванием. Трижды в день перед едой больным хроническим панкреатитом рекомендуется принимать по полстакана овсяного киселя. Чтоб его приготовить, нужно один стакан предварительно промытого овса залить 1 л воды и настаивать 12 часов. После этого кисель варится 30 минут и настаивается еще 12 часов. Перед употреблением его нужно разбавить водой до первоначального объема и процедить.
Полезно утром принимать смесь свежевыжатого сока картофеля и моркови: натощак нужно выпить 200 г такой смеси. Курс лечения продолжается неделю, после чего следует недельный перерыв.
Самая страшная для человека – острая форма, поскольку под воздействием выделяемых ферментов орган быстро само переваривается. При этом токсины попадают в ток крови и разносятся по всему организму, вызывая интоксикацию. При заболевании поджелудочной железы в острой форме проявляются:
На что должен обратить внимание, лечащий врач на приеме
Кроме того, что доктор внимательно изучает перечисленные симптомы и жалобы пациента, он должен еще и осмотреть его. На приеме человек сильно возбужден и раздражен, при этом кожные покровы бледные и покрыты потом. Если сеть подозрения на воспалительные процессы в области поджелудочной железы, проводят пальпацию брюшной области.
Больной должен лечь на кушетку и согнуть ноги в коленях. Иногда, даже при легком прикосновении пациент может чувствовать сильные боли. Хорошо, когда человек может самостоятельно показать локализацию болевых ощущений.
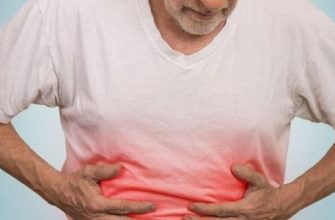
Для того чтобы более точно определить в какой части органа возникло воспаление врач определяет три главные точки на животе, где проектируется размещение органа:
Детям пальпацию не проводят. В данном случае этот метод не эффективен.
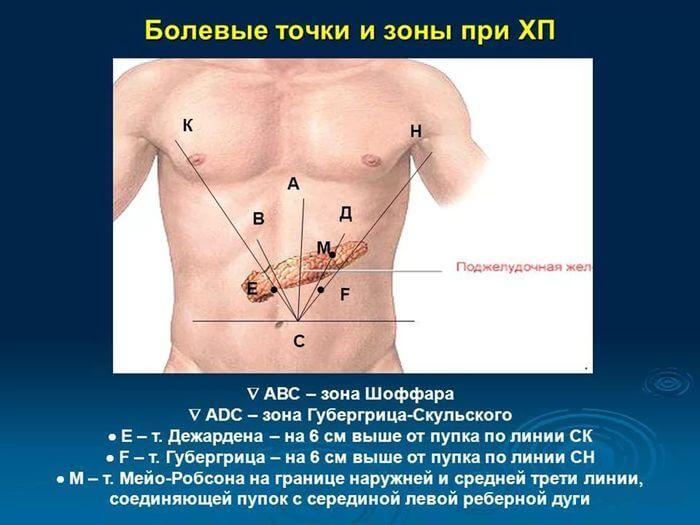
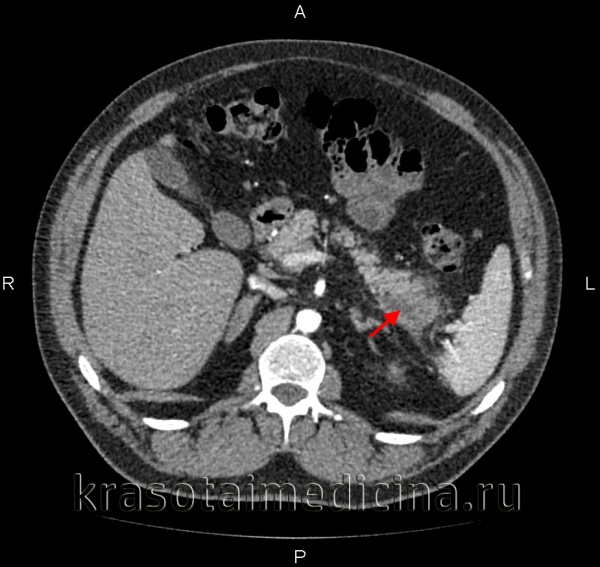
Если исследования неинформативны, необходимо выполнить УЗИ для диагностики холелитиаза или дилатации общего желчного протока (что указывает на обтурацию билиарного тракта). Может визуализироваться отек поджелудочной железы, но газ в кишечнике часто затеняет поджелудочную железу.
Где болит?
Острый панкреатит следует подозревать в случае появления сильной боли в животе, особенно у лиц, злоупотребляющих алкоголем, или у пациентов с диагностированной желчекаменной болезнью. Похожие симптомы острого панкреата могут наблюдаться при перфоративной язве желудка или двенадцатиперстной кишки, мезентериальном инфаркте, странгуляционной кишечной непроходимости, расслаивающей аневризме аорты, желчной колике, аппендиците, дивертикулите, инфаркте задней стенки миокарда, гематоме мышц брюшной стенки и травме селезенки.
[12], [13], [14], [15], [16], [17], [18], [19], [20], [21], [22]
Лабораторная диагностика острого панкреата
Клиренс амилаза/креатинин не имеет достаточной чувствительности или специфичности в диагностике панкреатита. Этот показатель обычно используется для диагностики макроамилаземии в случае отсутствия панкреатита. При макроамилаземии амилаза, связанная с иммуноглобулином сыворотки, дает ложноположительный результат за счет повышения уровня амилазы сыворотки.
Фракционирование общей амилазы сыворотки на панкреатический тип (р-тип) и слюнной тип (s-тип) изоамилазы увеличивает диагностическое значение уровня амилазы сыворотки. Однако уровень р-типа также увеличивается при почечной недостаточности, а также при других тяжелых заболеваниях органов брюшной полости, при которых изменяется клиренс амилазы.
Инструментальная диагностика острого панкреата
Если исследования неинформативны, необходимо выполнить УЗИ для диагностики холелитиаза или дилатации общего желчного протока (что указывает на обтурацию билиарного тракта). Может визуализироваться отек поджелудочной железы, но газ в кишечнике часто затеняет поджелудочную железу.
При подозрении на инфицирование показана чрескожная пункция кисты, зоны скопления жидкости или некроза под контролем КТ с аспирацией жидкости, окраской ее по Граму и выполнение бактериологического посева. Диагноз «острый панкреатит» подтверждается положительными результатами посева крови, и особенно присутствием пневматизации забрюшинного пространства при КТ брюшной полости. Внедрение в практику MP холангиопанкреатографии (МРХПГ) позволяет сделать инструментальное обследование поджелудочной железы более простым.
При низкой информативности других методов выполняют лапароскопию. В общем анализе крови определяют повышение СОЭ и нейтрофильный лейкоцитоз, степени изменения показателей коррелируют с тяжестью состояния пациента. В биохимическом анализе крови выявляют диспротеинемию, гипоальбуминемию, в случае панкреонекроза – высокие уровни АЛТ и АСТ. Дополнительно определяют концентрацию С-реактивного белка — значение более 120 мг/л свидетельствует об инфекционной природе заболевания.
Осложнения
Постановка диагноза панкреатита может быть затруднена, поскольку клиническая картина часто имитирует патологию других отделов ЖКТ. Заподозрить заболевание можно при выявлении характерных физикальных симптомов. Наиболее информативными инструментальными и лабораторными исследованиями являются:
При низкой информативности других методов выполняют лапароскопию. В общем анализе крови определяют повышение СОЭ и нейтрофильный лейкоцитоз, степени изменения показателей коррелируют с тяжестью состояния пациента. В биохимическом анализе крови выявляют диспротеинемию, гипоальбуминемию, в случае панкреонекроза – высокие уровни АЛТ и АСТ. Дополнительно определяют концентрацию С-реактивного белка — значение более 120 мг/л свидетельствует об инфекционной природе заболевания.
Дифференциальный диагноз при остром процессе проводят с другой хирургической патологией, сопровождающейся симптомами «острого живота». Основные критерии: повышение амилазы, наличие УЗИ- и КТ-признаков поражения ПЖ. Хронический вариант панкреатита дифференцируют с большой группой воспалительных процессов ЖКТ с учетом анамнеза, жалоб и результатов дополнительных исследований. Пациента консультирует специалист-гастроэнтеролог, хирург, инфекционист.
Пациентам, у которых хоть раз был острый панкреатит, следует придерживаться рекомендаций, которые помогут не допустить повторения ситуации:
Лечение панкреатита у взрослых
Главным принципом терапии острого панкреатита у взрослых является голодание. При обострении заболевания на 1-2 дня полностью исключается любая пища. Допускается только питье чистой негазированной воды. Если даже от воды у больного приступы рвоты и продолжается диарея, то во избежание обезвоживания организма проводится внутривенная регидратационная терапия – вливание капельно солевых растворов и глюкозы с витаминами.
На область эпигастрия больному прикладывают пузырь со льдом, который позволяет уменьшить интенсивность болей, снять отек железы и скорее устранить воспаление. Больной должен соблюдать постельный режим с обеспечением ему полного покоя.
Важно! Если подобное состояние возникло впервые, то не рекомендуется до приезда скорой помощи принимать какие-либо обезболивающие препараты или спазмолитики, так как это может осложнить диагностику. К тому же кинжальная боль в животе, тошнота и рвота могут сигнализировать об острых состояниях в хирургии, которые требуют немедленного оперативного вмешательства для спасения жизни больному.
После стихания острого воспалительного процесса больному показана строгая диета и медикаментозное лечение – ферменты, спазмолитики, пробиотики.
Диета заключается в полном исключении из рациона:
- жареные блюда, острые, специи, уксус, копчености;
- грибы;
- свинина, баранина, субпродукты;
- сало;
- сливочное масло;
- макаронные изделия (разрешается только вермишель);
- алкоголь;
- кофе;
- шоколад, какао;
- сдобная выпечка, торты, конфеты;
- свежий белый хлеб.
Основой рациона являются крупяные и овощные блюда, разваренные, приготовленные посредством варки и тушения с минимальным добавлением масла.
Во время приема пищи больной обязательно должен принимать ферментативные препараты, которые облегчают работу поджелудочной железы и способствуют лучшему пищеварению:
- Фестал;
- Креон;
- Панкреатин;
- Мезим форте.
Так как острый панкреатит сопровождается диареей, то для восстановления микрофлоры кишечника больному в период выздоровления назначают пробиотики:
- Линекс;
- Биогайя;
- Лактофильтрум;
- Бифи-форм и другие.
Поджелудочная железа не всегда болит. Поэтому главный показатель плохой работы органа — это.
Как ставят диагноз панкреатит
Пациент должен сделать несколько обязательных исследований, прежде чем ему поставят диагноз панкреатит. Основное – это УЗИ органов брюшной полости и анализ на определение количества ферментов в кале.
- Во время приступов боли возможно повышение уровня амилазы в плазме крови, лейкоцитов крови и С-реактивного белка
- При подозрении на хронический панкреатит обязательно определение фекальной эластазы-1
- УЗИ показывает уменьшение размеров органа, деформацию контуров, кистозные образования и кальцификаты
- В качестве уточняющего метода возможна магнитно-резонансная томография (МРХПГ)
Обратите внимание: признаки диффузных изменений поджелудочной железы на УЗИ не являются основанием для постановки диагноза хронический панкреатит. Об этом говорится в российских клинических рекомендациях.
Рассказы о незаменимости ферментов для желудка – красивый маркетинговый ход и только.
При хроническом панкреатите обострения могут сменяться периодами улучшения, либо болезнь сопровождается постоянной болью и нарушениями всасывания пищи из кишечника.
Диагностика
При длительной боли в животе всем больным необходимы ультразвуковое исследование (УЗИ) или компьютерная томография (КТ) для исключения ложной кисты поджелудочной железы. Часто при хроническом панкреатите обнаруживают изменения протоков; взаимосвязи между силой боли и наличием сужений протоков и их расширений не выявлено, однако иногда после установки стента (металлической конструкции, не дающей протоку спадаться) боль уменьшается.
Надежный метод диагностики нарушений пищеварения — определение в кале капель нейтрального жира и кристаллов жирных кислот, а также непереваренных мышечных волокон. Большое число мышечных волокон (более пяти) в мазке кала говорит о нарушении переваривания белков.