При достижении ремиссии требования диеты немного смягчаются:

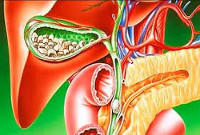
Панкреатит – это воспаление тканей поджелудочной железы (ПЖ) с нарушением оттока ее секретов. Заболевание вызвано плохой проходимостью выводящих протоков на фоне повышенной активности ферментных систем. При этом выделяемые соки не успевают выходить в просвет двенадцатиперстной кишки, а накапливаются и начинают переваривать собственные ткани железы.
За последние 10 лет «популярность» заболевания выросла в 3 раза и стала характерным явлением не только для взрослых, но и для подрастающего поколения. Наиболее частые причины – нарушение рациона питания и отсутствие правильной культуры потребления алкогольных напитков.
Но это еще не все причины воспаления поджелудочной железы. Кроме того, оно может возникать при систематическом переедании, травмах брюшной полости, частых стресса и нервных срывах. Врачи утверждают, что женщины значительно чаще болеют панкреатитом чем мужчины. Также к воспалительным процессам склонны пожилые люди или больные диабетом. Человек, который имеет лишний вес, должен быть готов к тому, что поджелудочная железа может воспаляться.
Что это такое
Заболевание поджелудочной железы, которое связано с ее воспалением врачи называют панкреатитом. Когда орган находится в раздраженном состоянии, он перестает нормально функционировать, пищеварительные ферменты и гормоны продуцируются в недостаточных количествах или не попадают в место переваривания пищи, то есть 12-палую кишку.
Такая болезнь может иметь острый или хронический характер. При остром проявлении все симптомы возникают внезапно, и имеет сильно выраженный характер. В таком случае больной определяется для лечения в стационар сразу после приема.
При хронической форме заболевания, признаки могут время от времени проявляться на протяжении нескольких лет. Ощущения не сильно болезненные и быстро проходят, поэтому больной может и не подозревать о наличии проблемы.

При подозрении на острый панкреатит проводятся некоторые лабораторные анализы. Это общее исследование крови, анализ мочи, биохимические исследования. Аналогичные анализы проводятся при подозрении на хронический панкреатит. Однако биохимические исследования важно проводить в период обострения заболевания. Проводится также специальное исследование кала.
Симптомы панкреатита
 При острой и хронической форме заболевания симптомы панкреатита проявляются по-разному. К тому же после того, как человек перенес острый панкреатит, у него могут образоваться псевдокисты поджелудочной железы, относящиеся к хроническому панкреатиту. С другой стороны при хронической форме болезни может развиться и острый панкреатит.
При острой и хронической форме заболевания симптомы панкреатита проявляются по-разному. К тому же после того, как человек перенес острый панкреатит, у него могут образоваться псевдокисты поджелудочной железы, относящиеся к хроническому панкреатиту. С другой стороны при хронической форме болезни может развиться и острый панкреатит.
При панкреатите может быть превышение верхнего предела нормы содержания аминотрансфераз в крови менее чем в 5 раз; понижение уровня общего белка (гипопротеинемия). При хроническом панкеатите может наблюдаться повышение уровня глюкозы в сыворотке крови (гипергликемия); повышение уровня триглицеридов.
Что нужно пройти при подозрении на заболевание
- 1. Анализ на CA 125
- 2. Биохимический анализ крови
- 3. Биохимическое исследование мочи
- 4. Анализ на РЭА
- 5. Рентгенография
- 6. УЗИ брюшной полости
- 7. Анализ кала общий (копрограмма)
- 8. Анализ крови на липидный профиль
- 9. Анализ крови на сахар (глюкозу)
- 10. Анализ крови на онкомаркеры
-
Анализ на CA 125
Уровень СА 125 в пределах от 35 до 100 ед./мл может быть симптомом хронического панкреатита.
Биохимический анализ крови
При панкреатите может быть превышение верхнего предела нормы содержания аминотрансфераз в крови менее чем в 5 раз; понижение уровня общего белка (гипопротеинемия). При хроническом панкеатите может наблюдаться повышение уровня глюкозы в сыворотке крови (гипергликемия); повышение уровня триглицеридов.
Биохимическое исследование мочи
Для панкреатитов характерно уменьшение концентрации магния в моче. Повышение активности диастазы мочи характерно для обострения хронического панкреатита.
Анализ на РЭА
При хроническом панкреатите уровень РЭА (раково-эмбрионального антигена) повышен (70%).
УЗИ брюшной полости
При хроническом панкреатите на УЗИ в поджелудочной железе могут отмечаться очаги уплотнения, кисты, камни в протоках поджелудочной железы.
Анализ кала общий (копрограмма)
При хроническом панкреатите с внешнесекреторной недостаточностью кал может иметь мазевидную консистенцию.
Анализ крови на липидный профиль
При хроническом панкреатите повышен уровень холестерина.
При остром и хроническом панкреатите наблюдается повышение значений ЛПОНП.
При остром и хроническом панкреатите повышается уровень триглицеридов.Анализ крови на сахар (глюкозу)
При остром и хроническом панкреатите концентрация глюкозы повышена.
Анализ крови на онкомаркеры
При хроническом панкреатите наблюдается повышенный уровень CA 125, концентрация РЭА в пределах 10 нг/мл. При панкреатите концентрация CA 72-4 повышена.
Состояние пациента тяжелое, кожа покрыта потом. Частота пульса обычно 100-140 уд/мин. Дыхание частое и поверхностное. АД может быть повышенным или низким с выраженной постуральной (ортостатической) гипотонией. Температура может быть нормальной или даже субнормальной, но может повышаться от 37,7 до 38,3 «С в течение нескольких часов. Сознание может быть спутанным, на грани сопора. Иногда наблюдается иктеричность склер. Может быть снижена диафрагмальная экскурсия легких и наблюдаться признаки ателектаза.
Что нужно обследовать?
Важным является адекватная инфузионная терапия; иногда требуется до 6-8 л/день жидкостей, содержащих необходимые электролиты. Неадекватная инфузионная терапия острого панкреата увеличивает риск развития панкреонекроза.
Показано исключение приема пищи до уменьшения признаков воспаления (т. е. исчезновение боли и болезненности при пальпации, нормализация амилазы сыворотки, появление аппетита и субъективное улучшение). Голод может быть необходим в течение нескольких дней, при умеренном панкреатите, до нескольких недель при тяжелом течении. Чтобы компенсировать отсутствие энтерального питания в случаях тяжелого течения заболевания, в первые несколько дней необходим перевод пациентов на полное парентеральное питание.
Лечение боли при остром панкреатите требует парентерального введения опиатов, которые необходимо назначать в адекватных дозах. Несмотря на то что морфий может вызывать спазм сфинктера Одди, это имеет сомнительное клиническое значение. Для облегчения рвоты следует назначить противорвотные препараты (напр., прохлорперазин 5-10 мг в/в каждые 6 часов). В случае сохранения выраженной рвоты или симптомов кишечной непроходимости требуется назогастральное зондирование.
Назначаются парентерально Н2-блокаторы или ингибиторы протонной помпы. Попытки уменьшить панкреатическую секрецию медикаментами (напр., антихолинергические средства, глюкагон, соматостатин, октреотид) не имеют никакой доказанной эффективности.
Преренальная азотемия нуждается в повышенной инфузионной терапии. При развитии почечной недостаточности показано проведение диализа (обычно перитонеального).
При постоянно возобновляющемся воспалении поджелудочной железы со временем нарушается ее функция — выделение ферментов, переваривающих пищу. В результате человека беспокоит постоянное вздутие живота, диарея, а стул становится жирным (например, плохо смывается с унитаза). Это состояние — внешнесекреторную недостаточность — удобнее всего выявить, определяя содержание панкреатической эластазы (фермента поджелудочной железы) в стуле.
Как возникает острый панкреатит
Острый панкреатит также может вызвать токсическое действие некоторых лекарств, травма железы при операции или высокое содержание жиров в крови. Крайне редко и, как правило, при наличии других похожих заболеваний поджелудочная железа воспаляется из-за избыточного действия на нее иммунной системы.
Какая бы ни была причина начала заболевания, острый панкреатит всегда сопровождается болью в животе. Предполагать этот диагноз, если от лекарства или какого-то продукта появилось недомогание, не стоит.
С целью компенсации так называемой «питательной» недостаточности целесообразно использовать среднецепочечные триглицериды, в частности трикарбон, а также витамины группы В и жирорастворимые витамины А, D, E, K.
Хронический панкреатит — это группа заболеваний, для которых характерны различные этиологические факторы, наличие в поджелудочной железе очаговых некрозов на фоне сегментарного фиброза с развитием функциональной недостаточности различной степени выраженно
Клинические проявления хронического панкреатита
При прогрессировании хронического панкреатита, кроме симптомов внешнесекреторной недостаточности поджелудочной железы, возможно также развитие внутрисекреторной недостаточности поджелудочной железы с клиническими проявлениями, считающимися характерными для диабета.
Диагностика. В принципе для диагностики обострений хронического панкреатита, в том числе и возможных осложнений этого заболевания, обычно рекомендуется использовать также следующие методы:
Креаторея (появление в кале значительного количества непереваренных мышечных волокон, т. е. белков) возможна при недостаточном поступлении в двенадцатиперстную кишку различных протеаз (прежде всего трипсина и хемотрипсина).
Появление крахмала в кале больных, обусловленное нарушением его гидролиза, отмечается при дефиците амилазы поджелудочной железы, что обычно рассматривается в качестве типичного признака амилореи.
Одним из доступных, эффективных, не обременительных для больных методов обследования в настоящее время считается УЗИ. О наличии хронического панкреатита, по данным УЗИ, обычно судят при выявлении неоднородности паренхимы поджелудочной железы, диффузном повышении эхогенности, нечеткости и неровности контуров этого органа.
Терапия хронического панкреатита. Лечение больных хроническим панкреатитом в значительной степени зависит от выраженности его обострения (в том числе и от наличия или отсутствия различных осложнений), проявляющегося различной, более или менее выраженной симптоматикой в болевом, диспепсическом, гипогликемическом, так называемых «метаболическом» и/или «желтушном» вариантах. Нередко достаточно точно определить тот или иной клинический вариант не удается.
Основной подход к лечению больных хроническим панкреатитом с целью улучшения их состояния предполагает проведение, если в этом есть необходимость, следующих лечебных мероприятий:
Появление осложнений хронического панкреатита в значительной степени определяет, по мере прогрессирования болезни, и нередко существенно изменяет (усиливает) клинические проявления хронического панкреатита.
Заместительная терапия показана при выделении с калом более 1,5 г жира в сутки, а также при наличии стеатореи у больных с диспепсическими проявлениями (поносами) и/или с потерей (снижением) массы тела. При лечении больных с резко выраженной стеатореей (обильный «блестящий» кал) начальная (разовая) доза липазы должна быть не менее 6000 ЕД, при необходимости ее увеличивают до 30 000 ЕД в сутки [3].
В последнее время наиболее часто в лечении больных хроническим панкреатитом с внешнесекреторной недостаточностью поджелудочной железы в России используются панцитрат и креон.
При решении вопроса о целесообразности/нецелесообразности использования антацидных препаратов в лечении больных, страдающих внешнесекреторной недостаточностью поджелудочной железы, необходимо учитывать следующий факт: антацидные комбинированные средства, содержащие в своем составе магний или кальций, уменьшают эффективность действия ферментных препаратов.
С целью компенсации так называемой «питательной» недостаточности целесообразно использовать среднецепочечные триглицериды, в частности трикарбон, а также витамины группы В и жирорастворимые витамины А, D, E, K.
В терапии эндокринных нарушений, возникающих у части больных хроническим панкреатитом, необходимо учитывать вероятность возникновения гипогликемии и «калорийной» недостаточности, что свидетельствует о нецелесообразности ограничения в рационе больных количества углеводов. Необходимо также помнить, что употребление алкогольных напитков повышает вероятность развития гипогликемии — это следует учитывать при подборе дозировок инсулина.
Ю. В. Васильев, доктор медицинских наук, профессор
ЦНИИ гастроэнтерологии, МоскваПо вопросам литературы обращайтесь в редакцию.
– Проблема поджелудочной в том, что она может заболеть резко – это острый панкреатит. Реально тяжелое состояние, когда смерть стучится в дверь. Раньше с лекарствами было на порядок сложнее. Именно тогда начали применять щадящий режим без какой-либо пищевой нагрузки, то есть голод. Поскольку при остром панкреатите может повышаться температура, в некоторых случаях прикладывали холод. Ну, и дергать человека в таком состоянии нельзя, поэтому их оставляли в покое, – пишет в своём Instagram врач-гастроэнтеролог Сергей Вялов.
Как ставят диагноз панкреатит
Пациент должен сделать несколько обязательных исследований, прежде чем ему поставят диагноз панкреатит. Основное – это УЗИ органов брюшной полости и анализ на определение количества ферментов в кале.
- Во время приступов боли возможно повышение уровня амилазы в плазме крови, лейкоцитов крови и С-реактивного белка
- При подозрении на хронический панкреатит обязательно определение фекальной эластазы-1
- УЗИ показывает уменьшение размеров органа, деформацию контуров, кистозные образования и кальцификаты
- В качестве уточняющего метода возможна магнитно-резонансная томография (МРХПГ)
Обратите внимание: признаки диффузных изменений поджелудочной железы на УЗИ не являются основанием для постановки диагноза хронический панкреатит. Об этом говорится в российских клинических рекомендациях.
Рассказы о незаменимости ферментов для желудка – красивый маркетинговый ход и только.
При остром панкреатите лечение возможно только в условиях стационара, под наблюдением квалифицированных специалистов, это считается очень опасным состоянием. При подозрении на острый панкреатит следует срочно вызвать Скорую помощь и человека следует срочно госпитализировать.
Причины возникновения панкреатита
Чаще всего, у человека, страдающего панкреатитом, существует несколько факторов, способствовавших его развитию, которые стоит установить и по возможности устранить. 98% всех случаев появления острого панкреатита связаны либо со злоупотреблением алкоголя, либо с желчнокаменной болезнью. Подробности патологических процессов, происходящих в поджелудочной железе при воспалении, а также дополнительные факторы риска развития панкреатита читайте в статье Причины панкреатита.
Хронический панкреатит – это воспаление тканей поджелудочной железы, которое сопровождается нарушением внутренней структуры органа, болью в животе и проблемами с пищеварением.
Симптомы хронического панкреатита
Симптомы хронического панкреатита могут различаться в зависимости от стадии (ремиссия или обострение), формы течения и физического состояния пациента. Основные признаки болезни следующие:
- острая боль без четкой локализации. Болевой синдром может ощущаться в правом подреберье, верхней или средней части живота и распространяться на спину. У многих пациентов боль возникает сразу после приема пищи, особенно, если в рационе содержались жирные, копченые или острые блюда;
- учащенный жидкий стул – один из главных признаков расстройства пищеварения. Проблемы с пищеварением при хроническом панкреатите вызваны нехваткой ферментов;
- тяжесть в животе, тошнота, которые также указывают на недостаток пищеварительных ферментов;
- нарастающее чувство голода, мышечная дрожь, слабость, холодный пот;
- интоксикация, проявляющая себя в лихорадке, хронической усталости, чувстве общего недомогания.
Мужчины страдают хроническим панкреатитом несколько чаще, чем женщины, за последнее время доля панкреатита на фоне злоупотребления алкоголем возросла с 40 до 75 процентов среди факторов развития этого заболевания. Также отмечен рост возникновения злокачественных новообразований в поджелудочной железе на фоне хронического панкреатита. Все чаще отмечают прямую связь хронических панкреатитов с повышением заболеваемости сахарным диабетом.
Меры первичной профилактики:
- ограничение употребление алкоголя, рациональное питание, сбалансированная диета без приступов переедания, ограничение в жирной пище, углеводистых продуктах;
- отказ от курения;
- употребление достаточного количества воды (не менее полутора литров в сутки);
- достаточное количество витаминов и микроэлементов в рационе;
- своевременное обращение к врачу по поводу нарушений работы ЖКТ, адекватное и полное лечение болезней органов пищеварения.
Для профилактики обострений хронического панкреатита необходимо соблюдать все рекомендации врача по режиму питания и образа жизни, регулярно (не реже 2-х раз в год) проходить обследование. Важную роль в продлении ремиссии и улучшении качества жизни больных хроническим панкреатитом играет санаторно-курортное лечение.